Rosiglitazonum / metforminum – fixní kombinace
Diabetes mellitus 2. typu je charakterizován inzulinovou rezistencí periferních tkání a sníženou funkcí pankreatických B-buněk, které produkují inzulin. Thiazolidindion rosiglitazon a biguanid metformin účinně snižují hladinu glykémie v krvi, každá látka rozdílným způsobem. Rosiglitazon primárně zvyšuje inzulinovou senzitivitu tkání, kdežto metformin snižuje primárně tvorbu glukózy v játrech. Kombinace rosiglitazon/metformin byla v denní dávce 8 mg/2 g účinnější při snižování glykosylovaného hemoglobinu (HbA1c) než metformin samotný 3 g/den. Preskripce v ČR je limitována indikačním omezením. Kombinace byla ve studiích obecně dobře tolerována, nejčastějšími pozorovanými nežádoucími jevy byly infekce horních cest dýchacích, průjem a bolesti hlavy.
Farmakologická skupina
Perorální antidiabetika – fixní kombinace. ATC kód: A10BD03.
Chemické a fyzikální vlastnosti
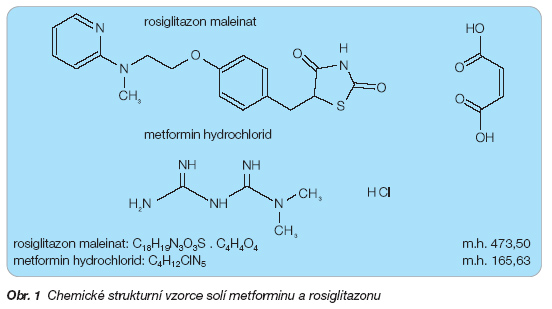
Rosiglitazon je chemicky 5-[p-[2-(me-thyl-2-pyridylamino)ethoxy]benzyl]-2,4-thiazolidindion. V léčivém přípravku je obsažen ve formě maleinatu (obr. 1).
Sumární vzorec:
rosiglitazon: C18H19N3O3S
rosiglitazon maleinat: C22H23N3O7S
neboli C18H19N3O3S . C4H4O4
Molekulová hmotnost:
rosiglitazon: 357,43
rosiglitazon maleinat: 473,50
Přibližně 1,325 mg rosiglitazon maleinatu odpovídá 1 mg báze rosiglitazonu.
Rosiglitazon maleinat je bílá nebo téměř bílá tuhá látka snadno rozpustná v ethanolu nebo ve vodných roztocích pufrovaných na hodnotu pH 2,3.
Metformin je chemicky 1,1-dimethylbiguanid. V léčivém přípravku je obsažen ve formě hydrochloridu.
Sumární vzorec:
metformin: C4H11N5
metformin hydrochlorid: C4H12ClN5
Molekulová hmotnost:
metformin: 129,18
metformin hydrochlorid: 165,63
Metformin hydrochlorid je bílá krystalická látka snadno rozpustná ve vodě, těžce rozpustná v ethanolu, prakticky nerozpustná v acetonu nebo v dichlormethanu.
Mechanismus účinku, farmakodynamika
Rosiglitazon a metformin jsou látky s hypoglykemizujícím efektem, které se z hlediska mechanismu účinku doplňují. Jsou užívány ke zlepšení kompenzace diabetu u pacientů s diabetem 2. typu. Rosiglitazon maleinat patří do skupiny glitazonů (thiazolidindionů) a metformin hydrochlorid patří do skupiny biguanidů. Glitazony působí zejména prostřednictvím snížením inzulinové rezistence a biguanidy působí hlavně cestou snížení produkce glukózy v játrech (ta vzniká glykogenolýzou, popř. glukoneogenezí).
Rosiglitazon
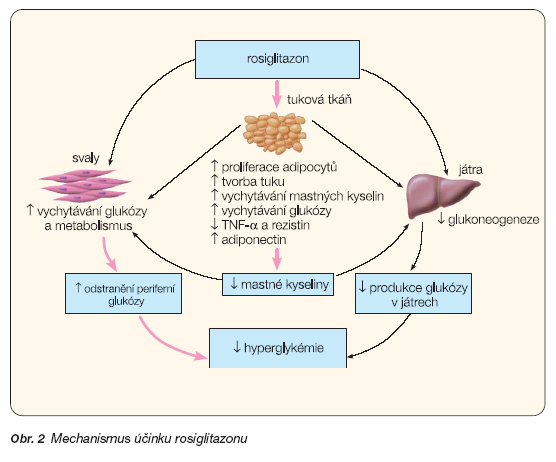
Rosiglitazon je selektivní agonista nukleových receptorů PPAR-g (receptor-g aktivovaný peroxizomálním proliferátorem). Patří do skupiny antidiabetik s thiazolidindionovou strukturou. Snižuje glykémii snížením inzulinové rezistence v tukové tkáni, v kosterních svalech a v játrech (obr. 2). Rosiglitazon působí také protektivně na funkci b-buněk. Toto bylo doloženo na zvířecích modelech diabetu 2. typu zvět-
šením hmoty pankreatických ostrůvků a obsahu inzulinu, rosiglitazon prokazatelně v pokusech na zvířeti snížil obsah triglyceridů v b-buňkách a kladně ovlivnil
produkci inzulinu [12, 33].
Charakterem shodné výsledky byly získány v humánních studiích. Po 26týdenní intervenci s 4 mg, popř. 8 mg rosiglitazonu bylo zjištěno 49,5% a 60,0% zlepšení funkce b-buněk proti placebu [32]. Ve skupině s placebem došlo ke snížení funkce o 4,5 %. V klinické studii na 574 pacientech s diabetem 2. typu byl hodnocen efekt přidání 2 mg, popř. 4 mg rosiglitazonu ke stávající léčbě sulfonylureou. Ve srovnání s placebem se po rosiglitazonu zlepšila funkce b-buněk o významných 63 % [53].
V prediabetické fázi vývoje diabetu
2. typu a v jeho časném průběhu je typicky zvýšená plazmatická koncentrace inzulinu, proinzulinu a 32–33 split proinzulinu. Zvýšená koncentrace proinzulinu a poměru proinzulin/imunoreaktivní inzulin je
známkou poškození funkce b-buněk. Zvýšená plazmatická koncentrace proinzulinu a 32–33 split proinzulinu je nezávislým prediktorem vzniku diabetes mellitus 2. typu [17, 41, 51]. Zvýšený poměr proinzulin/
inzulin je ukazatelem akcelerace dysfunkce b-buněk u pacientů léčených sulfonyl-
ureou [58]. Studie z roku 1999 prokáza-
la v průběhu 52týdenního sledování, že u osob léčených 2 mg, resp. 4 mg rosi-
glitazonu dochází k prokazatelnému statisticky významnému poklesu hladiny proinzulinu i 32–33 split proinzulinu, naopak u osob léčených glibenclamidem se koncentrace zvyšuje [23]. Oproti tomu výhodnost kombinace s glipizidem prokázala
další studie, jejíž výsledky byly zveřejněny na kongresu EASD v roce 2004. Dvouletá randomizovaná placebem kontrolovaná
klinická studie prokázala významné zlepšení funkce b-buněk ve skupině probandů léčených kombinací rosiglitazon + glipizid [50].
Účinek rosiglitazonu ve smyslu snižování glykémie nastupuje v klinických studiích postupně a relativně pozvolna. Pro klinickou praxi je toto zjištění nesmírně důležité, protože s vyhodnocením účinku léčby rosiglitazonem je vždy třeba vyčkat delší dobu. Pokud je posuzován účinek podle glykémie (naprosto nedostatečné), je nutno vyčkat nejméně 8 týdnů, při posuzování podle HbA1c je nutno vyjít ze skutečnosti, že aktuální hodnota glykohemoglobinu v sobě skrývá data z doby až tři měsíce minulé. Proto je konečný účinek možno vyhodnotit až po 6 měsících léčby (do 3 měsíců je účinek nastolen a tři měsíce je nutno čekat, než si můžeme být jisti, že glykohemoglobin popisuje pouze konečný stav kompenzace) [31]. Tato skutečnost vysvětluje nevýznamné ovlivnění sekrece inzulinu v krátce trvající studii, která byla uveřejněna v roce 2003 [25]. Po léčbě rosiglitazonem se snižuje glykémie lačná i postprandiální.
Do 6měsíční studie bylo zařazeno 17 osob s diabetem 2. typu nedostatečně léčených kombinací glimepiridu a metforminu. Osoby byly randomizovaně rozděleny do dvou větví, k léčbě 8 mg rosiglitazonu a k léčbě premixovaným inzulinem (70/30). Na konci léčby byl HbA1c shodný v obou skupinách (průměr 7,8 %). Ve skupině léčené rosiglitazonem došlo ke zlepšení první fáze inzulinové sekrece a současně ke zlepšení „dispozičního indexu" (součin plochy pod křivkou inzulinémie a indexu inzulinové senzitivity – determinuje funkci b-buněk), poměr proinzulin/inzulin se snížil [38]. Tato práce prokázala zlepšení sekrece inzulinu z hlediska kvalitativního i zlepšení funkce b-buněk nezávisle na zlepšení glykémie a léčbě inzulinem.
Klinická data dokládající pozitivní vliv rosiglitazonu na uchování sekrece inzulinu, popř. zlepšení funkce b-buněk, by mohla být vysvětlena několikerým způsobem, na úrovni místní i celkové (obr. 2). Rosiglitazon snižuje významně koncentraci plazmatických volných mastných kyselin, snižuje parametry zánětlivé (CRP), snižuje hladiny interleukinů (IL-6). Toto vše jako důsledek zlepšení inzulinové rezistence, snížení glykémie a přímého působení rosiglitazonu v tukové tkáni. Lokálně snižuje obsah triglyceridů v b-buňkách, může mít přímý vliv i na b-buňky, neboť i v nich je doložena přítomnost PPAR-g [10]. Ovlivnění sekrece inzulinu je patrně zprostředkováno cestou fosfatidylinositol-3-kinázy [54], což je mechanismus odlišný od běžné glukózou ovlivněné sekreční odpovědi inzulinu. Rosiglitazon zvětšuje objem pankreatických ostrůvků a zvyšuje obsah inzulinu v b-buňkách [11]. Výsledkem komplexního vlivu rosiglitazonu může být tedy také snížení rychlosti odumírání b-buněk [7, 54, 55]
Metformin
Metformin snižuje plazmatické hladiny glukózy nalačno i postprandiálně. Nestimuluje sekreci inzulinu, a nevyvolává tedy hypoglykémii.
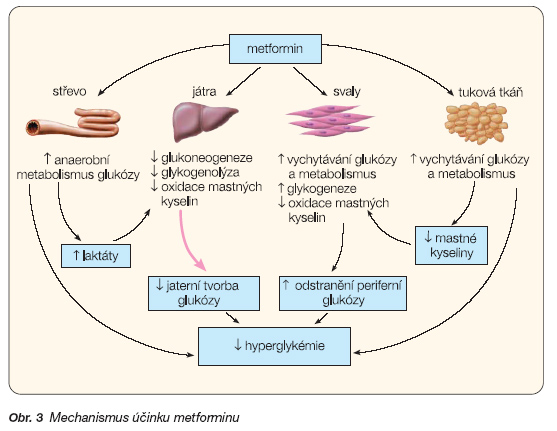
O mechanismu účinku se trvale diskutuje. Bylo popsáno několik základních cest, které přispívají ke snížení glykémie (obr. 3). Metformin působí snížením tvorby glukózy v játrech inhibicí glukoneogeneze a glykogenolýzy. Ve svalech působí metformin mírné zvýšení citlivosti na inzulin a zlepšuje vychytávání a utilizaci periferní glukózy. Ovlivnění postprandiální glykémie je také způsobeno zpomalením absorpce glukózy ze střeva. Metformin má prokazatelně mírné anorektické účinky, v jejichž důsledku léčené osoby nevykazují tak vysoký nárůst hmotnosti, jaký je obvyklý po jiné terapii diabetu. Po podání metforminu dojde k měřitelnému a významnému poklesu plazmatické koncentrace volných mastných kyselin. Dochází ke snížení jejich oxidace o 10–30 %.
Metformin stimuluje tvorbu intracelulárního glykogenu působením na glykogensyntázu a zvyšuje transportní kapacitu specifického typu membránových glukózových přenašečů (GLUT-1 a GLUT-4).
Do středu zájmu se dostal metformin po zveřejnění výsledků studie UKPDS. Podávání metforminu významně snížilo riziko smrti a kardiovaskulárních komplikací u velmi obézních nemocných. Zřejmě to souvisí s prokázanými nepřímými efekty – zvýšením trombolytické aktivity, zlepšením hemoreologických vlastností krve, zvýšením nutritivního prokrvení periferních
tkání, inhibicí cévní permeability, snížením glykace a oxidativního stresu, snížením koncentrace CRP, zlepšením endoteliální dysfunkce, redukcí neovaskularizace a pozitivním vlivem na lipidy. Poslední z uvedených efektů zasluhuje bližší analýzu.
V různých studiích metformin snížil celkový cholesterol o 8,1 % u osob s hyperlipoproteinémií typu IIb bez diabetu, v kombinaci s fibráty zvýšil clearance postprandiální hyperlipémie, snížil LDL cholesterol o 12 % a zlepšil poměr LDL/HDL cholesterolu u nediabetických osob s ischemickou chorobou srdeční léčených lovastatinem. Proto jej někteří autoři řadí i mezi hypolipidemika – hypolipidemický efekt u nediabetických osob není vázán na změnu glykémie ani hmotnosti.
U pacientů s diabetem 2. typu může metformin snížit koncentraci triglyceridů
až o 30 %, hladinu LDL cholesterolu až o 25 % a hladinu HDL cholesterolu zvýšit až o 17 %. Recentně publikovaná analýza studie DPP (zabývala se významem
režimových opatření, resp. metforminu pro snížení rizika vzniku diabetu u osob s porušenou glukózovou tolerancí), která hodnotila vliv jednotlivých režimů (placebo, intenzivní zlepšení životosprávy a metformin) na parametry kardiovaskulárního rizika (hypertenzi a hladiny jednotlivých lipidů v séru), ukázala, že metformin snížil celkový cholesterol o 0,9 %, stopový vliv měl na HDL cholesterol (zvýšení o 0,008 mmol/l) a triglyceridy (pokles o 0,08 mmol/l). Tyto nálezy jsou lehce v rozporu s výše uvedenými údaji a obecně přijímaným pohledem na metformin jako na hypolipidemikum svého druhu. Při podrobné znalosti subanalýz studie DPP definující přesně význam metforminu v prevenci diabetu je možné, že při podobně provedených subanalýzách se prokáže jeho hypolipidemický efekt jako významný pouze v přesně definovaných populacích (mladší a obézní jedinci – tedy ti, u kterých se může spíše realizovat účinek prostřednictvím ovlivnění příčin metabolického syndromu).
Na základě dlouhodobých zkušeností s užíváním metforminu je průkazné, že z hlediska snížení glykémie, resp. zlepšení kompenzace diabetiků 2. typu je tato látka v monoterapii stejně efektivní jako sulfonylurea, glinidy a glitazony. Metaanalýza všech placebem kontrolovaných klinických studií ukázala, že průměrný pokles HbA1c po léčbě metforminem je 0,9 %. Účinnost metforminu není závislá na věku, pohlaví, rase, hmotnosti, inzulinémii, ani na délce trvání diabetu. Zřetelné snížení glykémie se dostavuje po několika dnech, maximálního účinku je dosaženo po několika týdnech.
Kombinace rosiglitazon/metformin
Ve shodě s mechanismem účinku snižoval rosiglitazon v kombinaci s metforminem inzulinovou rezistenci a zlepšoval
funkci b-buněk pankreatu. Zlepšená kompenzace diabetu byla současně spojena s významným snížením koncentrace volných mastných kyselin. V důsledku různých, ale vzájemně se doplňujících mechanismů účinku má kombinace rosiglitazonu s metforminem aditivní účinek na kompenzaci pacientů s diabetem 2. typu.
Z klinického hlediska je důležité zjištění, že kombinace rosiglitazon/metformin má také aditivní efekt ve smyslu ovlivnění rizikových faktorů aterogeneze. Kombinace významně více (nejen statisticky, ale i z klinického pohledu) snížila aktivitu PAI-1 oproti léčbě metforminem samotným,
popř. oproti kombinaci metformin/glimepirid. Kombinace rosiglitazon/metformin je
také účinná ve snižování mikroalbuminurie ve srovnání s léčbou kombinací metformin/glibenclamid (procentuální snížení trojnásobné).
Farmakokinetické vlastnosti
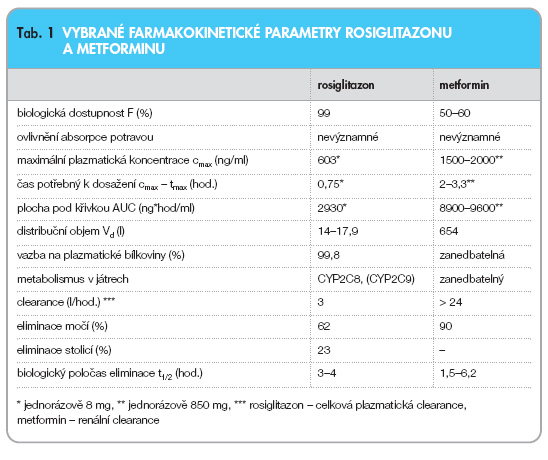
Srovnání základních farmakokinetických parametrů je uvedeno v tab. 1.
Rosiglitazon
Nebyly prokázány žádné významnější rozdíly ve farmakokinetice rosiglitazonu u mužů a žen, ani rozdíly podle věku, ani vliv selhávání ledvin. U pacientů s jaterní cirhózou se středně těžkým poškozením jater byly hodnoty cmax a AUC nevázaného rosiglitazonu dvakrát až třikrát vyšší než u osob bez tohoto onemocnění. Interindividuální variabilita byla vysoká, hodnota AUC nevázaného rosiglitazonu vykazovala až sedminásobný rozdíl mezi pacienty.
Absorpce
Absolutní biologická dostupnost rosiglitazonu po perorálním podání dávky 4 i 8 mg je přibližně 99 %. Maximální plazmatické koncentrace rosiglitazonu je dosaženo přibližně 1 hodinu po podání. V terapeutickém rozmezí jsou plazmatické koncentrace přibližně úměrné dávce.
Distribuce
Distribuční objem rosiglitazonu je u zdravých osob přibližně 14 litrů. Vazba na
plazmatické bílkoviny je vysoká (přibližně 99,8 %) a není ovlivněna koncentrací přípravku ani věkem pacienta. Hlavní metabolit rosiglitazonu (para-hydroxysulfát) se také ve velké míře váže na plazmatické
bílkoviny (> 99,99 %).
Metabolismus
Rosiglitazon je extenzivně metabolizován, v nezměněné formě se vůbec nevylučuje. Hlavní cestou metabolismu je N-de- metylace a hydroxylace následovaná konjugací se sulfáty a kyselinou glukuronovou. Nelze vyloučit, že hlavní metabolit (para-hydroxysulfát) se na celkovém účinku rosiglitazonu podílí. Studie in vitro ukazují, že rosiglitazon je metabolizován především pomocí CYP2C8, s menší spoluúčastí CYP2C9. Protože nebyla pozorována
žádná významná inhibice CYP1A2, 2A6, 2C19, 2D6, 2E1, 3A nebo 4A způsobená rosiglitazonem in vitro, je i nízká pravděpodobnost interakce na úrovni metabolismu sloučenin odbourávaných těmito enzymy P-450. Rosiglitazon způsobuje in vitro mírnou inhibici CYP2C8 a CYP2C9. Interakční studie s warfarinem in vivo ukazují, že mezi rosiglitazonem a CYP2C9 substráty nedochází k interakci in vivo.
Eliminace
Celková plazmatická clearance rosiglitazonu je přibližně 3 l/h a terminální eliminační poločas rosiglitazonu je přibližně
3 až 4 hodiny. Při užívání rosiglitazonu jednou nebo dvakrát denně není zaznamenána žádná nečekaná kumulace přípravku (léčiva). Metabolity rosiglitazonu se vylučují ze dvou třetin močí, stolicí se vyloučí přibližně 25 % dávky, přitom eliminace metabolitů je velmi pomalá.
Metformin
Absorpce
Po podání perorální dávky metforminu je tmax dosaženo za 2,5 hodiny. Absolut-
ní biologická dostupnost 500 mg met-
forminu v tabletách je u zdravých dobrovolníků přibližně 50–60%. Po perorálním podání činí neabsorbovaná část vyloučená stolicí 20–30 %. Po perorálním podání je absorpce metforminu saturabilní a neúplná. Předpokládá se, že farmakokinetika absorpce metforminu je nelineární. Při podávání metforminu v obvyklých dávkách a při běžném dávkovém schématu je dosaženo plazmatických koncentrací v ustáleném stavu za 24–48 hodin.
Distribuce
Metformin se prakticky neváže na plazmatické bílkoviny, část vstupuje do erytrocytů, které představují sekundární kompartment distribuce. Průměrný distribuční objem (Vd) se obvykle pohybuje v rozmezí 63–276 litrů.
Metabolismus
Metformin je vylučován v nezměněné formě močí. U člověka nebyly nalezeny žádné metabolity.
Eliminace
Metformin je vylučován glomerulární filtrací a tubulární sekrecí (renální clearance metforminu je > 400 ml/min). Po podání perorální dávky činí terminální eliminační poločas přibližně 6,5 hod. Při poškozené funkci ledvin je renální clearance snížena úměrně clearance kreatininu. Eliminační poločas je proto prodloužen, což vede ke zvýšeným hladinám metforminu v plazmě.
Kombinace rosiglitazon/metformin
Podle dat z bioekvivalenčních studií [16, 48] nebyl zaznamenán žádný statisticky významný rozdíl mezi parametry absorpce rosiglitazonu a metforminu v tabletách u fixní kombinace a parametry absorpce rosiglitazon maleinatu a metformin hydrochloridu v tabletách s obsahem pouze jedné léčivé látky. Při podávání fixní kombinace rosiglitazonu a metforminu zdravým dobrovolníkům nemělo jídlo žádný vliv na AUC rosiglitazonu ani metforminu. Po
jídle byla cmax nižší (o 22 % u rosiglitazonu a o 15 % u metforminu) a tmax byl prodloužen (přibližně o 1,5 hod. u rosiglitazonu a o 0,5 hod. u metforminu). Vliv jídla není proto považován za klinicky významný. Nebyl také prokázán rozdíl v klinické účinnosti při podávání jednou a dvakrát denně.
Klinické zkušenosti
V dostupné literatuře jsou zveřejněny výsledky několika studií, které hodnoti-
ly účinek fixní dvojkombinace rosiglitazon/metformin ve srovnání s monoterapií metforminem či kombinací metforminu se sulfonylureou. Na tomto místě je však vhodné citovat i výsledky klinických studií, které posuzovaly účinnost rosiglitazonu s metforminem podávaných odděleně, neboť jimi přinesené důkazy o efektivitě a klinickém přínosu ve smyslu zlepšení kompenzace po přidání rosiglitazonu k stávající léčbě metforminem byly úvodním krokem k fixní kombinaci rosiglitazon/metformin. Tyto studie také přinášejí cenné údaje a jejich výsledky jsou použitelné i k vyjádření významu fixní kombinace, neboť z výše uvedených charakteristik jednotlivých látek vyplývá (zejména bioekvivalence), že efektivita obou aplikací se významně neliší.
Fixní kombinace rosiglitazon/metformin (8 mg/2 g) snížila HbA1c po 24 týdnech léčení o 0,39 % proti 0,17% snížení po terapii 3 g metforminu. Kombinovaná
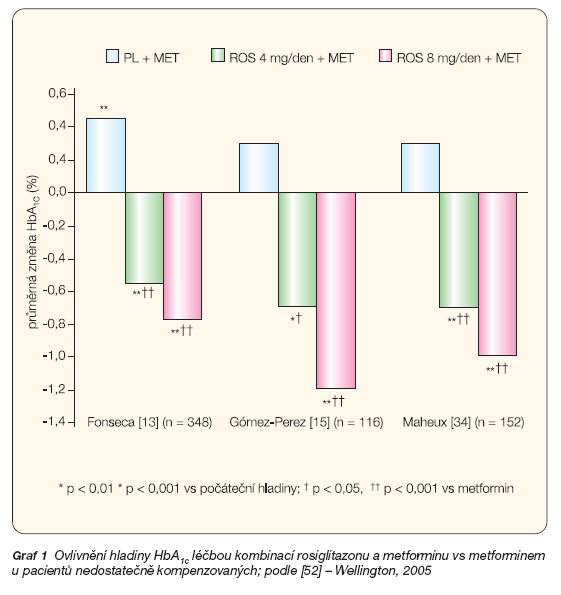
léčba rosiglitazonem (4 a 8 mg denně)
s 2,5 g metforminu snížila HbA1c o 0,56 až 1,2 % ve třech studiích [13, 15, 34] trvajících 26 týdnů (studie byly kontrolované placebem). V těchto studiích došlo po léčbě metforminem samotným ke zvýšení HbA1c o 0,3 až 0,45 % (graf 1).
Toto zvýšení je vysvětleno designem studií, do nichž
byly zařazeny osoby, které ani při léčbě dávkou 2,5 g metforminu nebyly uspokojivě kompenzovány. Randomizovány pak byly k léčbě kombinací metforminu s placebem, či různou dávkou rosiglitazonu. Při znalosti trvalé progrese diabetu je pak
zhoršení kompenzace na stávající léčbě spíše očekávaným nálezem. Správné vyhodnocení efektu kombinace s rosiglitazonem pak zahrnuje nejen pouze změnu oproti výchozímu stavu, ale rozdíl proti konečné hodnotě při léčbě pouze monoterapií metforminem.
Randomizovaná dvojitě slepá multicentrická studie s fixní kombinací trvající 24 týdnů zahrnovala 568 pacientů s diabetem 2. typu nedostatečně kompenzovaných metforminem samotným [1]. Účastníci byli ve 4 týdny trvající periodě léčeni dávkou 2 g metforminu, pak randomizováni do větve léčené kombinací rosiglitazon/metformin (4 mg/2 g), nebo do větve léčené metforminem titrovaným až do dávky 3 g. Vstupní charakteristiky souborů v obou větvích byly srovnatelné. Na konci sledovaného údobí poklesl HbA1c ve větvi léčené fixní kombinací o 0,3 %, ve větvi léčené pouze metforminem o 0,1 %, rozdíl byl statisticky významný. 54 % pacientů léčených kombinovanou medikací dosáhlo výsledného HbA1c pod 7 % oproti pouze 36 % léčených toliko metforminem (obojí v DCCT hodnotách). Inzulinová senzitivita (HOMA) se po kombinované léčbě zlepšila o 34,4 % vs 6,5 % po metforminu, funkce b-buněk se také vylepšila více po kombinované léčbě (15,9 % vs
2,5 %) a CRP poklesl o 39,4 % vs 16,0 %, vše na hladině statistické významnosti p < 0,001.
Postmarketingové studie poskytují výsledky získávané v podmínkách běžné ambulantní praxe. Jsou zajímavé obvykle více rozsahem intervenovaných souborů než precizností jejich definice. Přidání rosi-glitazonu v dávce 4–8 mg denně ke stávající léčbě metforminem vedlo ke zlepšení HbA1c o průměrných 1,3 % po šesti měsících léčby [42]. Současně byl zaznamenán pokles krevního tlaku o 7 (systolický) mmHg a 3 (diastolický) mmHg. Průměrná tělesná hmotnost se snížila o 1,7 kg.
Ve studii, která srovnávala účinnost léčby fixní kombinací glibenclamid/metformin (konečná průměrná dávka 7,6 mg/509 mg) s efektem léčby rosiglitazon/metformin (konečná průměrná dávka 7,1 mg/1819 mg), byl nalezen statisticky významný rozdíl v poklesu glykohemoglobinu ve prospěch první kombinace (snížení HbA1c o 1,46 % vs 1,06 %). Osoby léčené v kombinaci s glibenclamidem však měly vysokou incidenci hypoglykémií. Proti této studii stojí výsledky interim analýzy studie RECORD [19]. V 18. měsíci dlouhodobé srovnávací studie vykazoval rosiglitazon v dvojkombinované perorální léčbě s metforminem non-inferioritu ve srovnání s kombinací sulfonylurey (glibenclamid, gliclazid, glimepirid) s metforminem při hodnocení účinku na snížení HbA1c.
Výborný výsledek byl získán při použití fixní kombinace rosiglitazon/metformin
(8 mg/2 g) jako iniciální terapie diabetu
2. typu [43]. Koncentrace glykohemoglobinu poklesla po 24 týdnech léčby o 4 % (!) v absolutním vyjádření.
V současnosti neexistují žádné dokončené klinické studie, které by hodnotily dlouhodobý vliv na kardiovaskulární systém pacientů užívajících rosiglitazon a pacientů užívajících kombinaci rosiglitazon/metformin.
Zařazení do současné palety léčiv
Fixní kombinace rosiglitazon/metformin v sobě aditivním způsobem slučuje účinky dvou základních látek pro léčbu inzulinorezistence 2. typu. V současnosti je preskripce kombinace rosiglitazon/metformin omezena indikačním omezením (viz kap. Indikace). Kombinace těchto látek by měla být správně volbou druhou až po metforminu samotném. Je však pravděpodobné, že v blízké budoucnosti si důkazy ze studií vydobude místo první volby i rosiglitazon. Poté bude i kombinace rosiglitazonu a metforminu určena pro zahájení léčby diabetu 2. typu.
Kombinace rosiglitazon/metformin je, obecně řečeno, účinná v léčbě diabetu
2. typu. Je však třeba rozlišovat indikaci
farmakologické intervence určenou na
základě výsledků klinických studií, indikaci přizpůsobenou přesně definovaným
hlediskem farmakoekonomickým a indikaci definovanou vyhláškou, která je
výsledkem zohlednění aktuální ekonomické situace v naší zemi.
Z hlediska stávajících důkazů ji lze považovat za indikovanou pro iniciaci léčby diabetu stejně jako terapii následující po vyčerpání možností monoterapie metforminem, i za vhodnou léčbu pro kombinaci se sulfonylureou. Výsledky porovnávající efektivitu kombinace metformin/sulfonyl-urea s kombinací rosiglitazon/metformin jsou trochu zavádějící. Jedná se totiž o porovnávání dvou zásadně odlišných strategií léčby. Jedna je určena zejména k ovlivnění inzulinové rezistence a druhá je kombinovanou intervencí jak inzulinové
rezistence, tak i deficitu sekrece inzulinu. Protože je velmi dobře dokladováno, že u naprosté většiny pacientů s diabetem
2. typu jsou přítomny obě poruchy (inzulinová rezistence a porucha sekrece inzulinu), je vždy vhodné snažit se ovlivnit obě poruchy současně.
Nemáme dostatečné množství údajů k posouzení klinického efektu v kombi-
naci s rychlými inzulinovými sekretagogy,
ale není důvod, proč by tato kombinace nemohla být z klinického pohledu účinná.
Pro přítomný rosiglitazon je kontraindikována fixní kombinace v léčbě s inzulinem. Podle vlastních zkušeností však
soudím, že v kombinaci s intenzivním ovlivněním životosprávy (přísná kontrola diety a intenzivní pohyb) a důslednou edukací může u řady pacientů být tato fixní kombinace náhradou inzulinu u obézních diabetiků 2. typu se zachovalou dostatečnou sekrecí inzulinu.
Je třeba zdůraznit, že zatím pouze předpokládáme, že tato fixní kombinace bude mít i příznivý dopad na incidenci kardiovaskulárních komplikací. Nepřímé známky tomu zatím nasvědčují, nicméně konečné klinické důkazy pro rosiglitazon ještě nemáme a nemáme také konečné důkazy pro kombinaci s metforminem. Zatím také nejsou k dispozici výsledky studií trvajících dlouhá léta, které by přesně definovaly klinický význam schopnosti rosiglitazonu uchovat, popř. i zlepšit sekreci inzulinu. Pokud by z hlediska dlouhodobého (10–15 let) sledování byl potvrzen ochranný vliv na
b-buňky jako klinicky relevantní, pak by se tato fixní kombinace stala povinným základem léčby diabetu 2. typu již v době diagnózy (při nepřítomnosti kontraindikací). Asi by pak vznikly programy aktivní depistáže diabetu, neboť intervence v iniciální fázi vývoje diabetu 2. typu by měla zabránit jeho progresi ve smyslu zhoršování kompenzace, a tudíž by byla i preventivním počinem z hlediska minimalizace rizika vzniku mikrovaskulárních komplikací.
Většina klinických studií hodnotila efekt fixní kombinace z hlediska schopnosti ovlivnit výsledný parametr kompenzace diabetu (obvykle HbA1c a glykémie). K přesnému definování místa fixní kombinace rosiglitazon/metformin v běžné praxi je třeba zohlednit i zjednodušení léčby pro pacienta. Klinické zkušenosti ukazují, že v řadě případů po převedení na léčbu fixními preparáty perorálních antidiabetik dojde ke zlepšení kompenzace, i když se celková dávka účinných látek nezvyšuje. Je známo, že při nutnosti užít lék jednou denně není tableta pacientem polknuta asi každý pátý den. Se zvyšujícím se počtem tablet medikace, kterou je pacient nucen užívat, se snižuje compliance a výsledně se také zhoršuje procentuální část léků skutečně užitých proti ordinovaným. Tyto údaje jsou hlavním a prakticky jediným medicínsky relevantním důvodem, proč uvádět na trh fixní kombinace. Obecně je přijímáno, že z hlediska vlastního účinku není rozdíl mezi léčbou rosiglitazonem a metforminem podanými v jedné tabletě či odděleně ve dvou tabletách.
Zvláštní zřetel zasluhuje neopomenutelný efekt na krevní tlak. Některé práce prokázaly snížení krevního tlaku po léčbě metforminem, nicméně metaanalýza nepřinesla přesvědčivé závěry. Naproti tomu je prokázáno snížení krevního tlaku po léčbě rosiglitazonem u diabetiků 2. typu, u osob s porušenou glukózovou tolerancí i u pacientů s esenciální hypertenzí bez přítomné poruchy glukoregulace. V kontextu těchto zjištění nepřekvapí zjištěný výsledný pokles systolického i diastolického krevního tlaku v práci Rosakově [42]. Je nutno zdůraznit, že snížení krevního tlaku je srovnatelné s efektem řady antihypertenziv.
Indikace
V České republice je indikace přesně vymezena tzv. indikačním omezením „P". Metformin a rosiglitazon v kombinaci je
indikován pro léčbu pacientů s diabetem
2. typu a nadváhou (BMI vyšší než 25 kg/m2) a nedostatečnou kompenzací dosavadní léčbou metforminem v dávce alespoň 2 g denně ( HbA1c vyšší než 6,0 % dle IFCC).
Kontraindikace
Suma kontraindikací kombinovaného preparátu je celkem logicky větší, než jsou výčty jednotlivých kontraindikací pro každou látku samostatně.
Přípravek nesmí být podán pacientům s přecitlivělostí na rosiglitazon, metformin nebo na kteroukoli pomocnou látku. Kontraindikován je u osob se srdečním selháním nebo se srdečním selháním v anamnéze (stadium NYHA I až IV) stejně jako u osob s akutním nebo chronickým onemocněním, které může vyvolat tkáňovou hypoxii (srdeční nebo respirační selhání, šok). Pro nebezpečí laktátové acidózy nesmí být podáván osobám se závažným jaterním poškozením, abúzem alkoholu, s diabetickou ketoacidózou nebo pacientům v diabetickém prekómatu.
Kombinace rosiglitazon/metformin je kontraindikována u osob s renální insuficiencí (při hladinách sérového kreatini-
nu > 135 mmol/l u mužů a > 110 mmol/l u žen a/nebo při clearance kreatininu
< 70 ml/min). S tím souvisí kontraindikace u akutních stavů, u nichž hrozí poškození ledvin (dehydratace, sepse, při intravaskulárním podání jodovaných kontrastních látek).
Nesmí být také podávána kojícím pacientkám.
Specifickým problémem je vysoké nebezpečí retence tekutin a srdečního selhání při léčbě rosiglitazonem v kombinaci s inzulinem. Proto je kombinace rosiglitazon/metformin stále ještě kontraindikována pro léčbu v kombinaci s inzulinem. Krátká zpráva se objevila v Diabetes Care v roce 2003 [16] o možném přínosu trojkombinace rosiglitazon/metformin s inzulinovým analogem aspart. Z teoretického pohledu jde o ideální kombinaci intervence inzulinové rezistence a deficitní postprandiální sekrece inzulinu. V práci se prokázala vyšší efektivita této kombinace oproti léčbě kombinací NPH inzulinu a krátce působícího humánního inzulinu. I když práce trpí jistými metodickými chybami (rozdílný způsob titrace, smíšení intenzifikovaného režimu s premixovaným), je nadějným vykročením k rozpoznání poměru přínosu a rizika zmíněné kombinace. Otázkou k dalšímu případnému řešení samozřejmě zůstává výsledek farmakoekonomické analýzy kombinace s analogem.
Nežádoucí účinky
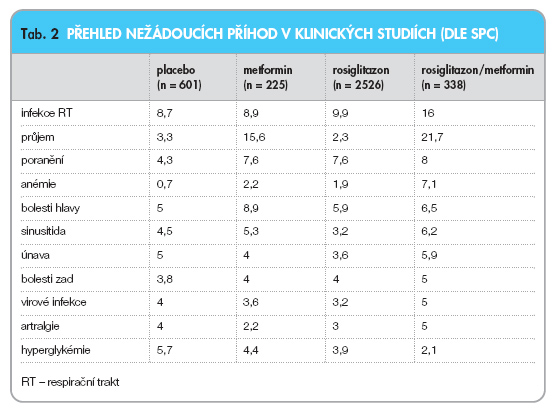
Údaje z dvojitě zaslepených studií potvrzují, že bezpečnostní profil při současném užívání rosiglitazonu s metforminem je podobný kombinovanému profilu nežádoucích účinků obou léčiv (tab. 2). Níže uvedené údaje se vztahují k rosiglitazonu přidanému k metforminu. Neexistují žádné údaje týkající se metforminu přidaného k rosiglitazonu.
Časté nežádoucí účinky (≥≥ 1/100, < 1/10): anémie, hypoglykémie (v kombinaci se sulfonylureou až v 30,7 %), flatulence, nauzea, gastritida, zvracení, edém.
Méně časté nežádoucí účinky (≥≥ 1/1000, < 1/100): zácpa, posturální edém, granulocytopenie (v kombinaci se sulfonylureou), srdeční selhání, myalgie.
Jak z výše uvedeného vyplývá, nejvyšší incidenci mají gastrointestinální obtíže, dyspepsie, nauzea, někdy průjem. Typicky se vyskytují při léčbě metforminem. Soudí se, že příčinou je nahromadění metforminu ve střevní stěně vyvolávající lokální nadprodukci laktátu. Incidenci těchto potíží můžeme snížit pozvolným zvyšováním dávky. Zdá se však, že u části osob po několika týdnech potíže odezní, lze pokračovat v léčbě bez problémů. U některých pacientů je však nutno léčbu přerušit, literární údaje hovoří o 5–10 % pacientů, kteří pro nesnášenlivost nemohou metformin užívat.
Při dlouhodobém podávání metforminu se může vyskytnout malabsorpce vitaminu B12.
Nejzávažnějším nežádoucím účinkem léčby metforminem je laktátová acidóza typu B. Metformin redukuje oxidativní i neoxidativní metabolismus laktátu. Prevalence je udávána 0,03 případů na 1000 léčených osob a rok. Je to výrazně méně než po jiných biguanidech. Rozvoj této často fatální komplikace je prakticky vždy podmíněn přítomností selhávání některého orgánu s následnou hypoxií či tendencí k metabolické acidóze (renální insuficience, kardiální selhávání, poruchy funkce jater, respirační insuficience). Dalším důvodem vzniku laktátové acidózy je požití alkoholu, ten je proto při léčbě metforminem přísně kontraindikován. Tezi o kauzálním vztahu mezi podáním metforminu (ne ostatních biguanidů) zpochybnila práce uveřejněná v roce 1998 (Diabetes Care), která na základě epidemiologického šetření ukázala, že laktátová acidóza se poměrně
často vyskytuje u diabetiků, aniž by požívali metformin. Může jít tudíž o náhodnou koincidenci, ne o kauzální vztah mezi podáním metforminu a případy laktátové acidózy. Nicméně, s ohledem na bezpečnost pacientů by se nadále nemělo podceňovat nebezpečí rozvoje této komplikace v souvislosti s podáním metforminu (i proto, že není žádná obdobná práce k dispozici, a také proto, že pro pacienta je rozdíl mezi tím, zda se u něj prokáže laktátová acidóza, či zda se u něj vyvine laktacidotické kóma).
Užívání rosiglitazonu bylo spojeno se zvýšením tělesné hmotnosti. Ve studiích mechanismu účinku bylo prokázáno, že ke zvýšení tělesné hmotnosti dochází zejména zvýšením objemu podkožního tuku,
což je doprovázeno snížením objemu tuku viscerálního a intrahepatálního. Zvýšení tělesné hmotnosti bylo obecně závislé na dávce. Ve 24měsíčních studiích byla dvojkombinovaná perorální léčba rosiglitazonem v kombinaci s metforminem spojena s průměrným zvýšením tělesné hmotnosti o 4,5 % (4,1 kg). Při trojkominované perorální léčbě bylo podávání rosiglitazonu spojeno s průměrným zvýšením tělesné hmotnosti o 4,3 % (4,0 kg) po 44 týdnech léčby.
Ve dvojitě zaslepených studiích se vyskytl edém (obecně závislý na velikosti dávky) u 5,2 % pacientů léčených rosiglitazo-
nem v dvojkombinované perorální léčbě s metforminem a u 12,1 % pacientů užívajících trojkombinovanou perorální léčbu.
Srdeční selhání nebylo časté ve dvojitě zaslepených klinických studiích s rosiglitazonem při dvojkombinované perorální léčbě s metforminem (0,2 %), ale bylo
hlášeno s vyšší incidencí v průběhu studií s rosiglitazonem v kombinaci s inzulinem (2,5 %). Incidence srdečního selhávání
při trojkombinované perorální léčbě byla v hlavní dvojitě zaslepené studii 1,4 %. Některá nesteroidní antiflogistika zvyšují tendenci k retenci tekutin a následnému vzniku srdečního selhání. Obecně platí, že riziko rozvoje kardiální insuficience u pacienta s intaktním myokardem je minimální.
Lékové interakce
Žádné formální interakční studie s přípravkem nebyly prováděny, současné užívání léčivých látek pacienty v klinických studiích a při širokém klinickém použití
však nevedlo k neočekávaným interakcím. Následující sdělení vycházejí z informací dostupných pro jednotlivé léčivé látky (rosiglitazon a metformin).
Studie in vitro ukazují, že rosiglitazon je metabolizován převážně pomocí CYP2C8 a pouze minoritní metabolickou cestou pomocí CYP2C9. Současné podávání rosiglitazonu s gemfibrozilem (inhibitor CYP2C8) vedlo ke dvojnásobnému zvýšení plazmatických koncentrací rosiglitazonu. Vzhledem k potenciálnímu zvýšení rizika nežádoucích účinků závislých na dávce může být nutné snížení dávky rosiglitazonu.
Současné podávání rosiglitazonu s rifampicinem (induktor CYP2C8) vedlo k 66% snížení plazmatických koncentrací rosiglitazonu. Nelze vyloučit, že další induktory (např. phenytoin, carbamazepin, phenobarbital, třezalka tečkovaná) mohou také ovlivnit expozici rosiglitazonu. Může být nezbytné zvýšení dávky rosiglitazonu.
Současné podání rosiglitazonu s perorálními antidiabetiky glibenclamidem a acarbosou nevedlo k žádným klinicky významným farmakokinetickým interakcím. Při současném užívání rosiglitazonu s digoxinem, se substrátem CYP2C9 warfarinem ani se substráty CYP3A4 nifedipinem, ethinylestradiolem a norethindronem nebyly pozorovány žádné klinicky významné interakce.
Intravaskulární podávání jodovaných kontrastních látek může vést k renálnímu selhání s následným nahromaděním metforminu a rizikem laktátové acidózy. Podávání metforminu by mělo být přerušeno před vyšetřením nebo při vyšetření a nemělo by být zahájeno dříve než za 48 hodin po vyšetření. Léčba by měla být znovu zahájena pouze za předpokladu, že byly renální funkce znovu posouzeny a že byly v normě.
Speciální upozornění
Jako prevence komplikací je nejen pouze vhodné, ale nutné, aby byla zajištěna dostatečná hydratace jako základní prevence poklesu krevního tlaku během výkonu, resp. prevence selhání ledvin po podání kontrastní látky.
Opatrnosti nezbývá u osob vyššího věku. Často nalezneme normální hodnoty sérové koncentrace kreatininu při přítomné poruše renálních funkcí, kterou můžeme verifikovat prostřednictvím měření clearance kreatininu. Diskrepance je důsledkem atrofie svalstva (malnutrice, imobilita). Obecně je udáváno, že při pečlivém posouzení stavu a vyšetření najdeme kontraindikace podání metforminu až u 30 % seniorů. Protože je metformin vylučován ledvinami a pacienti vyššího věku mají sklon ke snížení renální funkce, měla by být funkce ledvin u starších pacientů užívajících rosiglitazon/metformin pravidelně kontrolována. O užívání rosiglitazonu u pacientů mladších 18 let nejsou dostupné žádné údaje, a proto se u této věkové skupiny jeho podávání nedoporučuje.
V rámci postmarketingového sledování se ojediněle vyskytly informace o poruchách funkce jater. U pacientů se zvýšenými hladinami jaterních enzymů (ALT > 2,5krát vyšší než horní hranice normy) je zkušenost s rosiglitazonem omezená (obvykle je tato hranice zařazena mezi vylučovací kritéria pro vstup do studie). Jaterní testy by měly být proto provedeny u všech pacientů před začátkem léčby a dále v pravidelných intervalech na základě klinického úsudku. Při nálezu zvýšené aktivity transamináz nad uvedenou hranici by neměl být přípravek podán, podobně pokud je během léčby zjištěna významná elevace transamináz, měla by být léčba přerušena. Speciální problematikou přesahující rámec tohoto sdělení je potenciální přínos rosiglitazonu u pacientů s jaterní steatofibrózou (NASH).
Kvůli obsahu metforminu by měl být
preparát vysazen dva dny před velkou
operací prováděnou v celkové anestezii.
U žen, které mají vlivem inzulinové rezistence anovulační cykly, může vést léčba rosiglitazonem v důsledku zvýšené citlivosti na inzulin k vyvolání ovulace.
Dávkování
Obvyklá počáteční dávka je 2 mg rosiglitazonu/1 g metforminu 2x denně. Po
8 týdnech může být při nedostatečné
kompenzaci diabetu dávka zvýšena na
4 mg/1 g 2krát denně, což je zároveň doporučovaná maximální dávka. To je
z klinického hlediska poněkud problematické, neboť průkaz pozitivního ovlivnění kardiovaskulárního rizika pro metformin byl postaven na studii UKPDS, kde jeho průměrná použitá dávka byla něco málo přes 2,5 g. Obecně je uváděno, že preventivní účinek se dostavuje při léčbě metforminem právě v rozmezí dávek 2000 mg až 3000 mg. Protože zatím nemáme relevantní přímý klinický důkaz pro účinnost kombinace rosiglitazon/metformin, je třeba zvážit přesně dávkování se zřetelem k požadovanému konečnému efektu (cílem je pouze zlepšení kompenzace nebo také protekce kardiovaskulární morbidity a mortality).
S ohledem na případné nežádoucí
gastrointestinální účinky metforminu je vhodné začínat s nižšími dávkami a postupně je během několika týdnů zvyšovat. Ve prospěch postupného zvyšování dávky hovoří i prokázaná závislost účinku na
dávce. Toto je prokázáno jak u metforminu, tak i u rosiglitazonu. Jisté interpretační problémy mohou vzniknout z důvodu odlišné dynamiky rozvoje k plnému efektu, nicméně, s ohledem na to, že léčba
diabetu je spíše dlouhodobější záležitostí, v klinické praxi by neměl vzniknout žádný problém.
V naší zemi je však fixní kombinace indikována zejména v případech, kdy selže primoterapie metforminem. Pak bude vhodné zohlednit v ordinaci iniciální kombinace rosiglitazon/metformin velikost dávky metforminu, kterou byl pacient doposud léčen.
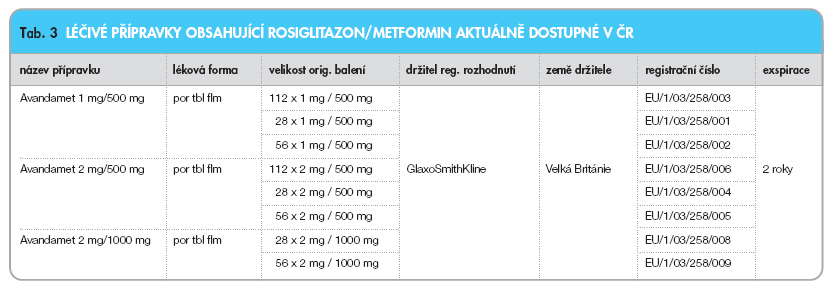
Balení
Viz tab. 3.
Stabilita
Doba použitelnosti je dva roky, pro uchovávání nejsou zapotřebí zvláštní podmínky.
Seznam použité literatury
- [1] Bailey CJ, Bagdonas A, Rubes J, et al. Rosiglitazone/metformin fixed dose combination compared with uptitrated metformin alone in type 2 diabetes mellitus: a 24-week, multicenter, randomised, double blind, parallel-group study. Clin Ther 2005; 27: 1548–1571.
- [2] Bailey CJ. Trating insulin resistance in type 2 diabetes with metformin and thiazolidines. Diabetes Obes Metab 2005; 7: 675–691.
- [3] Bailey CJ, Day C. Avandamet: Combined metformin-rosiglitazone treatment for insulin resistance in type 2 diabetes. Int J Clin Pract 2004; 58: 867–876.
- [4] Bell DSH, Ovale F. Outcomes of initiation of
- [5] Butler AE, et al. -cell deficit and increased
- [6] Cox SL. Rosiglitazone maleate/metformin hydrochloride: A new formulation therapy for type 2 diabetes. Drugs Today 2004; 40: 633–643.
- [7] DeFronzo RA, et al. International texbook of diabetes mellitus 3rd ed. J. Wiley, Chichester, 2004: 1899.
- [8] Derosa G, Cicero AF, Gaddi AV, et al. Long-term effects of glimepiride or rosiglitazone in combination with metformin on blood pressure control in type 2 diabetic patients affected by the
- [9] Derosa G, Gaddi AV, Piccinni MN, et al. Antithrombotic effects of rosiglitazone rosiglitazone-metformin versus glimepiride-metformin combination therapy in patients with type 2 diabetes mellitus and metabolic syndrome. Pharmaco-
- [10] Dubois M, et al. Expression of peroxisome proliferator-activated receptor- (PPAR-) in normal human pancreatic islet cells. Diabetologia 2000; 43: 1165–1169.
- [11] Finegood DT, et al. The PPAR- agonist rosiglitazone (RSG) decreases net loss of pancreatic -cell mass in Zucker diabetic fatty rats. Diabetes 1999; 48(Suppl 1): A237.
- [12] Finegood DT, et al. -cell mass dynamics in
- [13] Fonseca V, Rosenstock J, Patwardhan R, et al. Effect of metformin and rosiglitazone combination therapy in patients withe type 2 diabetes mellitus: a randomised Controlled trial. JAMA 2000; 283: 1695–1702.
- [14] Fonseca V, Grunberger G, Gupta S, et al. Addition of nateglinide to rosiglitazone monotherapy suppresses mealtime hyperglycemia and improves overall glycemic control. Diabetes Care 2003; 26: 1685–1690.
- [15] Gómez-Perez FJ, Fanghänel-Salmón G, Barbosa AJ, et al. Efficacy and safety of rosiglitazone plus metformin in Mexicans with type 2 diabetes. Diabetes Metab Res Rev 2002; 18: 127–134.
- [16] GlaxoSmithKline. Avandamet‚ (rosiglitazone maleate and metformin hydrochloride) tablets (online). Available from URL: http: //us.gsk.com (Accessed 2005 May 4).
- [17] Haffner SM. Diabetologia 1997; 40: 830–837.
- [18] Hartung DM, Touchette DR, Bultemeier NC, Haxby DG. Risk of hospitalisation for heart failure associated with thiazolidine therapy: a medicaid claims-based case-control study. Pharmacotherapy 2005; 25: 1329–1336.
- [19] Home PD, Pocok S, Beck-Nielsen H, et al. Rosiglitazone evaluated for cardiac outcomes and regulation of glycemia in diabetes (RECORD): an interim analysis of glycaemia at 18 months (poster no. 725). 40th Annual Meeting of the European Association for the Study of Diabetes; 2004 Sep 5–9; Munich.
- [20] Hull RL, Shen ZP, Watts MR, et al. Long-term treatment with rosiglitazone and metformin reduces the extend of, but does not prevent, islet amyloid deposition in mice expressing the gene for human islet amyloid polypeptide. Diabetes 2005; 54: 2235–2244.
- [21] Chiasson JL, Brindisi MC, Rabasa-Lhoret R. The prevention of type 2 diabetes: what is the evidence? Minerva Endocrinol 2005; 30: 179–191.
- [22] James AP, Watts GF, Mamo JC. The effect metformin and rosiglitazone on postprandial lipid metabolism in obese insulin-resistant subjects. Diabetes Obes Metab 2005; 7: 381–389.
- [23] Jones NP, et al. Diabetologia 1999; 42 (Suppl 1): A229.
- [24] Juang JH, Hsu BR, Kuo CH. Effects of insulin sensitizers on islet transplantation. Transplant Proc 2005; 37: 3476–3478.
- [25] Juhl CB, et al. Influence of rosiglitazone treatment on -cell function in type 2 diabetes: evidence of an increased ability of glucose to entrain high-frequency insulin pulsativity. J Clin Endo-
- [26] Jung HS, Youn BS, Cho YM, Yu KY. The effects of rosiglitazone and metformin on the plasma concentrations of resisting patients with type 2 diabetes mellitus. Metabolism 2005; 54: 314–320.
- [27] Karlsson HK, Hallsten K, Bjornholm M, et al. Effects of metformin and rosiglitazone treatment on insulin signaling and glucose uptake in patients with newly diagnosed type 2 diabetes: a randomised controlled study. Diabetes 2005; 54: 1459–1467.
- [28] Kvapil M. Metformin a ostatní perorální antidiabetika. In: Perušičová J., Kvapil M., Perušičová S., Svačina Š., Šmahelová A. Perorální antidiabetika. Praha, Galén, 2003.
- [29] Kvapil M. Doba poststatinová. Současné trendy ve snižování rizika kardiovaskulárních komplikací cestou farmakologické intervence sérových lipidů u pacientů s diabetes mellitus 2. typu. In Perušičová J. eds: Diabetologie 2006, Praha, Triton, 2005.
- [30] Kvapil M, Perušičová J. Postprandiální glykémie. Praha, Triton, 2005.
- [31] Kvapil M. Léčba inzulínem u diabetu 2. typu a postprandiální glykémie. Farmakoterapie 2006; 87–100.
- [32] Lebovitz HE, et al. Rosiglitazone monotherapy is effective in patients with diabetes type 2. J Clin Endocrinol Metab 2001; 86: 280–288.
- [33] Lister CA, et al. Rosiglitazone but no metformin or glibeclamide improves glycemic control and increases islet cell content. Diabetologia 1999; 42 (Suppl 1): A150.
- [34] Maheux P, Berry RA, Warsi G, et al. Rosiglitazone-metformin combination improves glycemic control in patients with type 2 diabetes (poster no. 168). 5th Annual Profesional Conference of the Canadian Diabetes Association and the Canadian Society of Endocrinology and Metabolism CDA/CSEM 2001, Oct 17–20; Edmonton.
- [35] Md Isa SH, Najihah I, Nazaimoon WM, Kamarudin NA, et al. Improvement in CRP reactive protein and advanced glycosylation end-products in poorly controlled diabetics is dependent of glucose control. Diabetes Res Clin Pract 2006; 72: 48–52
- [36] Nasser M. The Combined Effect of Triple Therapy With Rosiglitazone, Metformin and Insulin Aspart in Type 2 Diabetic Patients. Diabetes Care 2004; 27: 1846–1847.
- [37] Natali A, Baldeweg S, Toschi E, et al. Vascular effects of improving metabolic control with metformin or rosiglitazone in type 2 diabetes. Diabetes Care 2004; 27: 1349–1357.
- [38] Ovale F, et al. Effect of rosiglitazone versus insulin on the pancreatic -cell function of subjects with type 2 diabetes. Diabetes Care 2004; 27: 2582–2589.
- [39] Raskin P, McGill J, Saad MF, et al. Combination therapy for Type 2 diabetes: repaglinide plus rosiglitazone. Diabetic Med 2004; 21: 329–335
- [40] Roberts VL, Stewart J, Issa M, et al. Triple therapy with glimepiride in patients with type 2 diabetes mellitus inadequately controlled by metformin and a thiazolidine: results of a 30-week, randomised, double blind, placebo-controlled, paralel-group study. Clin Ther 2005; 27: 1535–1547.
- [41] Roder M, Lindahl B, Dinesen B et al. High proinsulin concentration precedes acute myocardial infarction in a nondiabetic population. Metabolism. 1999; 48: 1197–1202.
- [42] Rosak C, Petzoldt R, Wolf R, et al. Rosiglitazone plus metformin is effective and well tolerated in
- [43] Rosenstock J, Stow L, Rood J, et al. Rosiglitazone/Metformin (RSG/MET) fixed dose combination (FDC) is effective and well-tolerated
- [44] Shimabukura M, et al. Direct antidiabetic effect of leptin through triglyceride depletion of
- [45] Shimabukura M, et al. Role of nitric oxide in obesity-induced -cell damage. J Clin Invest 1991; 100: 290–295.
- [46] Strowig SM, Raskin P. Combination therapy using metformin or thiazolidines and insulin in the treatment of diabetes mellitus. Diabetes Obes Metab 2005; 7: 633–641.
- [47] Tikkainen M, Hakkinen AM, et al. Effects of rosiglitazone and metformin on liver fat content, hepatic insulin resistance, insulin clearance and gene expression in adipose tissue in patients with type 2 diabetes. Diabetes 2004; 53: 2169–2176.
- [48] US FDA Center for Drug Evaluation and Research. Clinicalpharmacology and biopharmaceutics review(s): application number 21–410 (online). Available from URL: http://www.fda.gov./cder/foi/ nda/2002/21–410.
- [49] Viljanen AP, Virtanen KA, Jarvisalo MJ, et al. Rosiglitazone treatment increases subcutaneous adipose tissue glucose uptake in parallel with perfusion in patients with type 2 diabetes: a double blind, randomised study with metformin. J Clin Endocrinol Metab 2005; 90: 6523-8.
- [50] Vinik AI, et al. Long-term effect of rosiglitazone on pancreatic -cell function and insulin resistance in older type 2 diabetes mellitus patients treated with sulphonylurea. Abstract of the 40th Annual Meeteng 2004; A293.
- [51] Wareham NJ. Isle of Ely Study. Diabetes Care 1999; 22: 262–270.
- [52] Welington K. Rosiglitazone/Metformin. Drugs 2005; 65:1581–1592.
- [53] Wolffenbutel BH, et al. Addition of low-dose rosiglitazone to sulphonylurea therapy improves glycemic control in type 2 diabetic patients. Diabet Med 2000; 17: 40–47.
- [54] Yang C, et al. Rosiglitazone (BRL 49653) enhances insulin secretory response via phosphatidyl-inositol 3-kinase pathway. Diabetes 2001; 50: 2598–2602.
- [55] Yki Jarvinen H. Thiazolidines. N Engl J Med 2004; 351: 1106–1118.
- [56] Yilmaz M, Karakoc A, Toruner FB, et al. The effects of rosiglitazone and metformin on menstrual cyclicity and hirsutism in polycystic vary syndrome. Gynecol Endocrinol 2005; 21: 154–160.
- [57] Yilmaz M, Bukan M, Ayvaz G, et al. The effects of rosiglitazone and metformin on oxidative stress and homocysteine levels in lean patients with polycystic ovary syndrome. Hum Reprod 2005; 20: 3333–3340.