Blokátory vápníkových kanálů a jejich současné místo v kardiologii
Blokátory vápníkových kanálů inhibují průnik vápníkových iontů do buněk myokardu, převodního systému i hladkého svalstva cévní stěny. Indikují se především v léčbě systémové hypertenze, kdy lze z preparátů vybírat bez většího omezení. Mezi jejich další indikace patří supraventrikulární tachykardie, hypertrofická kardiomyopatie (u obou verapamil, diltiazem), případně stabilizovaná angina pectoris. Verapamil s diltiazemem lze použít jen u osob bez dysfunkce levé komory. Vždy přichází v úvahu pouze lékové formy s řízeným uvolňováním, v žádné indikaci se dnes již nepoužívají krátkodobě působící preparáty typu nedostatečně retardovaného nifedipinu.
Úvod
Již více než 35 let uplynulo od objevení blokátorů vápníkového kanálu (BVK), které mělo původ v pionýrských pracích Fleckensteina. Mezi první zástupce patřil verapamil a prenylamin. Šlo o léčiva určená především k léčbě anginy pectoris a hypertenze, později se objevovaly nové indikace (např. hypertrofická kardiomyopatie a některé typy arytmií). Prenylamin se postupně přestal používat, byly objeveny další dvě látky – nifedipin a diltiazem, které řadíme spolu s verapamilem do první generace BVK. Postupně došlo k obrovskému rozšíření dalších BVK, jež řadíme ke druhé generaci.
Kromě výše uvedeného trendu k postupnému rozšiřování množství léků této skupiny jsme v několika případech byli svědky i opačné situace. Asi nejznámější je smutný příběh mibefradilu – velmi nadějného prvního selektivního blokátoru kanálů T. Jeho podávání, jak prokázala studie MACH 1 [1], společně s diuretiky, inhibitory ACE a betablokátory vedlo u 2500 nemocných s klasifikací NYHA II–IV k nesignifikantnímu zvýšení úmrtnosti ve srovnání s placebem. Při podávání společně s antiarytmiky I. a III. skupiny včetně amiodaronu došlo však k signifikantnímu zvýšení rizika smrti. To vedlo k jeho stažení z trhu.
Lze říci, že celou skupinu BVK provázel v posledních 15–20 letech vývoj, který je obvyklý i u řady dalších skupin léků. Po úvodní éře obrovského entuziasmu přišlo období nihilismu, zatracující tato léčiva a odsuzující je buď na úplný okraj kardiologie, nebo v duchu nejradikálnějších názorů jako léky minulosti bez další perspektivy. Později se ukázalo, že tyto negativní zkušenosti byly spojeny především s podáváním krátkodobě působícího nifedipinu, který byl již vyřazen z užívání – o této problematice pojednáme podrobněji níže.
Jak to v řadě podobných případů bývá, po tomto kritickém období, které u BVK zahrnuje zhruba polovinu 90. let, přišla jejich „rehabilitace“ a v současnosti patří BVK v některých indikacích (zvl. hypertenze) k nejoblíbenějším lékům.
Mechanismus účinku BVK
Celkově jde o chemicky různorodou skupinu léků, která specificky inhibuje průnik iontů vápníku do buněk myokardu, převodního systému i hladkého svalstva cévní stěny. Řadíme sem látky s účinky na dva typy vápníkových kanálů – L (long lasting, otevírající se na dlouhou dobu) a T (transient, zajišťující krátkodobé otevření). Jednotlivé léky z této třídy mají různý stupeň vaskulární selektivity a lipofility, různý biologický poločas a jsou podávány v různých lékových formách. Z toho plyne i různě velký vliv na srdeční sval a celá škála vedlejších účinků vázaných ke konkrétnímu léku v konkrétní lékové formě.
Jak název celé skupiny napovídá, brání tyto léky vstupu vápníku do buněk tím, že se váží na struktury specifických vápníkových kanálů. Touto blokádou kanálů typu L se tlumí reakce aktinmyozin, čímž se snižuje i kontrakce svalových vláken jak myokardu, tak cévní stěny. To vede ke snížení energetické náročnosti kontrakce, k poklesu periferní cévní rezistence, k poklesu tlaku krve. V buňkách převodního systému srdce pak při blokádě kanálů typu T dochází k poklesu frekvence spontánní depolarizace, což vede k bradykardii; typ blokátorů kanálů T se sice v současnosti neužívá, samotný výše uvedený efekt je však vyjádřen u verapamilu a diltiazemu.
Typy BVK a jejich dělení
BVK můžeme tedy rozdělit podle stupně selektivity k jednotlivým typům kanálů (v současné době se jedná výhradně o blokátory kanálu typu L). Dalším, klinicky důležitějším typem je dělení podle chemické příbuznosti na dihydropyridiny a nedihydropyridinovou skupinu. Do prvé patří amlodipin, barnidipin, felodipin, isradipin, lacidipin, lercainidipin, nifedipin, nimodipin, nisoldipin, nitrendipin, nilvadipin. Do nedihydropyridinové skupiny řadíme fenyl-alkylaminy – verapamil, galopamil, tiapamil – a benzothiazepiny – diltiazem. Toto dělení je klinicky důležité. První skupina (dihydropyridiny) se projevuje výrazným vazodilatačním účinkem, s nímž může být spojen i efekt na vyšší permeabilitu cévní stěny (souvisí s nejrozšířenějším nežádoucím účinkem v podobě otoků dolních končetin). Zcela zanedbatelný je efekt na srdeční kontraktilitu a vedení. U druhé skupiny převládá díky vazbě na kardiomyocyty a specializované buňky účinek na srdeční kontraktilitu (negativně inotropní), dále efekt na zpomalení tvorby vzruchu v sinusovém uzlu (negativně chronotropní) a na vedení vzruchu (negativně dromotropní), zatímco efekt na cévní stěnu je jen velmi malý (permeabilitu cévní stěny spíše snižují). Užití posledně uvedené skupiny BVK se tedy navíc nabízí v arytmologii, naopak kardiodepresivní účinek kontraindikuje jejich podání u srdeční nedostatečnosti.
BVK můžeme též dělit na první a druhou generaci (prvá generace – nifedipin, verapamil a diltiazem bez retardace, druhá generace – ostatní BVK). Zde je rozhodující zejména vaskulární selektivita, která je u přípravků druhé generace řádově vyšší, není tedy u nich vyjádřen negativně inotropní účinek na myokard a nezpomalují ani převod ze síní na komory. Preparáty 2. generace mají dlouhý biologický poločas, v současnosti jsou však k dispozici i preparáty nifedipinu, verapamilu a diltiazemu s protrahovaným účinkem.
Indikace BVK
Hypertenze
O účinnosti dlouhodobě(!) působících BVK v léčbě hypertenze není pochyb, existuje o tom řada důkazů – např. studie HOT [2], STONE [3], SYST-EUR [4] a další. BVK patří do skupiny 5 základních léků užívaných u hypertenze (vedle inhibitorů ACE, inhibitorů AT1, betablokátorů a diuretik). Jejich indikace je především u izolované systolické hypertenze starších osob, současné anginy pectoris, hypertrofie levé komory, ischemické choroby cév dolních končetin [5]. Jde o léky, které lze užít i v těhotenství. Kromě účinného antihypertenzního působení a příznivého ovlivnění mortality hypertoniků byl u nitrendipinu navíc popsán unikátní preventivní účinek na rozvoj demence u starších nemocných se systolickou hypertenzí v rámci studie SystEur [4, 6].
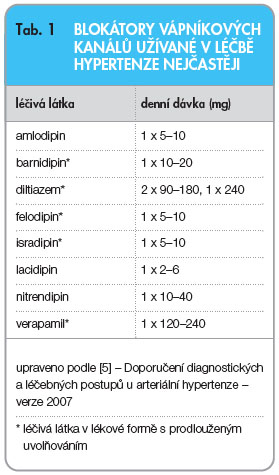 Ke snižování TK dochází především systémovou vazodilatací. Nevyvolávají ortostatickou hypotenzi, nepodporují sklon k retenci sodíku a vody, neovlivňují metabolismus lipidů, glycidů, nevedou k bronchokonstrikci. Jejich podávání vede k regresi hypertrofie levé komory. Přehled hlavních BVK užívaných u hypertenze a jejich dávek je uveden v tab. 1.
Ke snižování TK dochází především systémovou vazodilatací. Nevyvolávají ortostatickou hypotenzi, nepodporují sklon k retenci sodíku a vody, neovlivňují metabolismus lipidů, glycidů, nevedou k bronchokonstrikci. Jejich podávání vede k regresi hypertrofie levé komory. Přehled hlavních BVK užívaných u hypertenze a jejich dávek je uveden v tab. 1.
U dětí se rovněž doporučuje podávat dlouhodobě působící BVK: amlodipin (dávka 0,06–0,35 mg/kg/den jednou denně) a felodipin (2,5–10 mg/den jednou denně) [7].
Arytmie
Nejužívanějším antiarytmikem z BVK je bezesporu verapamil. Využíváme u něj jeho efekt na buňky horní a střední části převodního systému srdce při terapii supraventrikulárních arytmií. Ještě rozšířenějšímu podávání brání jeho negativně inotropní vliv na svalovinu komor a z toho plynoucí možné další zhoršení ejekční frakce levé komory. Proto se jeho podávání u nemocných s dysfunkcí LK zásadně vyhýbáme, jeho podání u hraničně kompenzovaného nemocného může mít fatální následky.
Ischemická choroba srdeční
U ICHS je oproti hypertenzi situace podstatně odlišná. Tento stav je dán zejména zprávami o nepříznivých účincích BVK při akutní ischemii myokardu a při dysfunkci levé komory (viz dále), např. tendence ke zvýšení mortality při léčbě nestabilní anginy pectoris nifedipinem. Stejně tak nebylo prokázáno snížení mortality při podávání BVK u osob po infarktu myokardu (dále IM) vyjma skupiny nemocných bez dysfunkce levé komory léčených diltiazemem a verapamilem. I z tohoto důvodu je užívání BVK u nemocných s akutními koronárními syndromy nevhodné. Je tedy čas zlomit nad BVK v indikacích u ischemické choroby srdeční hůl?
Held [7] provedl metaanalýzu 22 studií s přibližně 18 000 nemocnými randomizovanými od několika hodin do několika dní po začátku IM do studií, v nichž byly testovány nifedipin (9400 nemocných), verapamil (3500 nemocných), diltiazem (3100 nemocných) a lidoflazin (1800 nemocných). Zhodnoceno dohromady, těchto několik BVK nesnížilo mortalitu ani četnost opakování IM. Je však třeba dodat, že nifedipin byl používán v rychle působící formě a že výsledky nelze aplikovat na celou chemicky tak heterogenní skupinu, jakou BVK jsou.
Dle metaanalýzy Psatyho [8] nemocní, kteří byli léčeni pro hypertenzi a užívali BVK, měli o 60 % větší riziko prvního IM než nemocní, kteří byli léčeni betablokátory nebo diuretiky, a toto riziko rostlo s dávkou BVK. I zde se jednalo převážně o neretardovaný nifedipin. Furberg [9] v závěru své metaanalýzy uvádí, že krátkodobě působící léková forma nifedipinu podávaného nemocným po IM ve středních a vyšších dávkách zvyšovala celkovou mortalitu paralelně se zvýšením dávky a že jiné dihydropyridinové BVK mohou mít podobný efekt.
Je známo, že BVK jsou podobně účinné (ve smyslu potlačení příznaků) při léčbě stabilní anginy pectoris jako betablokátory, dlouhodobě působící nitráty nebo trimetazidin. Výsledky tří níže uvedených studií mohou ukazovat BVK u ICHS v příznivějším světle.
Diltiazem, jehož podávání bylo zahájeno mezi 3. a 15. dnem po infarktu myokardu ve studii MDPIT [10] (celkem 2466 nemocných), a verapamil, který začal být podáván mezi 7. a 15. dnem po IM ve studii DAVIT [11] (celkem 1775 nemocných), prokázaly příznivý efekt na mortalitu a četnost recidiv infarktu myokardu, avšak pouze u nemocných bez dysfunkce levé komory nebo srdečního selhání. Tato léčiva nemají pozitivní efekt u nemocných s dysfunkcí LK nebo se srdečním selháním, nebo dokonce zhoršují jejich prognózu.
Ve studii INTERCEPT [12] (874 nemocných) byl u pacientů po trombolýze pro první infarkt myokardu bez dysfunkce levé komory hodnocen účinek 300 mg diltiazemu v tabletách s řízeným uvolňováním, který začal být podáván mezi 36 a 96 hodinami po trombolýze. Efekt na snížení četnosti výskytu kombinace srdeční smrti, nefatálního IM nebo refrakterní ischemie myokardu do 6 měsíců byl však statisticky nevýznamný.
Ve stanovisku Doporučení Evropské i České kardiologické společnosti k léčbě akutních koronárních syndromů bez elevací ST [13] se připouští, aby dlouhodobě působící BVK byly podány u akutních koronárních syndromů jako případný doplněk k symptomatické terapii betablokátory a nitráty v indikovaných případech a tam, kde obě posledně uvedené skupiny léků nelze podat (v praxi by však šlo o velmi výjimečné situace). Při podávání verapamilu a diltiazemu platí, přirozeně, zásadní omezení u nemocných s těžší dysfunkcí levé komory nebo s AV poruchami vedení. BVK představují dále vhodnou léčebnou variantu vazospastické anginy pectoris – u této formy akutní ICHS jako u jediné jsou BVK (většinou verapamil nebo diltiazem) jednoznačně indikovány. U infarktu myokardu s elevacemi ST žádné místo v léčbě nemají.
BVK u srdečního selhání
Jde o kontroverznější indikaci BVK, která vyžaduje ve světle některých vzájemně si odporujících výsledků podrobnější rozbor. Negativně inotropní efekt řady z nich (diltiazem, verapamil) je vlivem nepříznivým, naopak účinek snižující dotížení je u selhávajícího srdce vítán. Užití diltiazemu a verapamilu je tedy nutno se vyvarovat, užití nifedipinu bez dostatečné míry retardace rovněž. Vadí zde rychlý nástup účinku a stejně rychlý pokles s kolísáním hladiny léku v krvi, a tedy i oscilace ve vazodilatačním působení (o působení nifedipinu GITS s protrahovaným působením nejsou zatím u srdečního selhávání žádné určitější zprávy).
BVK 1. generace se tedy ve výše uvedené indikaci vyhneme a soustředíme pozornost na BVK 2. generace. Jejich užití u městnavé srdeční slabosti by přicházelo v úvahu zejména pro výše uvedené působení na snížení periferní cévní rezistence (a následný pokles afterloadu) při jejich známé vaskulární selektivitě a jen zcela nepatrném kolísání jejich plazmatických hladin v čase. Týká se to především dlouhodobě působícího felodipinu, amlodipinu, isradipinu, lacidipinu, nikardipinu, nitrendipinu a některých dalších.
Výsledky, které máme ze současných klinických studií k dispozici, ukazují na vztah BVK především k symptomatologii, ejekční frakci, maximální spotřebě kyslíku (VO2).
Ovlivnění subjektivních obtíží, případně fyzikálních nálezů po podání léku je velmi nespolehlivým markerem jeho účinnosti. Poněkud lépe je tomu u ejekční frakce, nejrozšířenějšího ukazatele kontrakcí levé komory, jejíž stanovení má prognostický dopad. Maximální spotřeba kyslíku je velmi užitečným parametrem, jeho nejvýznamnější limitací je však skutečnost, že nemocní mohou ukončit zátěž nejen kvůli dušnosti, ale i kvůli ischemii, arytmii nebo nedostatku motivace k dalšímu pokračování v testu.
Akutní efekt podání BVK u městnavé srdeční slabosti je spojen se vzestupem srdečního výdeje o 20–40 %, srdečního indexu o 10–30 %, k nimž dochází spolu s poklesem periferní (15–30 %) i plicní (5–15 %) cévní rezistence; tyto účinky jsou prokazatelné i po déle než 8 týdnech terapie [14, 15]. Ejekční frakce může stoupat [16, 17], i když podobný efekt nebyl prokázán u isradipinu [15], lacidipinu ani nikardipinu [18]. Toleranci zátěže ani kvalitu života BVK neovlivňují, jak ukázala i poslední studie s amlodipinem u systolické dysfunkce levé komory [17].
Felodipin ve studii V-HeFT III [16] (450 nemocných), který byl podáván v retardované formě pacientům ve třídě NYHA II–IV, s průměrnou ejekční frakcí LK 30 %, v kombinaci se standardní terapií, signifikantně snížil krevní tlak, neovlivnil mortalitu ani četnost hospitalizací, zabránil však zhoršení fyzické výkonnosti a kvality života. Po třech měsících bylo zjištěno zvýšení EF LK a pokles hladiny atriálního natriuretického peptidu, tento pozitivní efekt však byl jen krátkodobý.
Celkově lze shrnout, že verapamil a diltiazem jsou u levostranné srdeční insuficience kontraindikovány. BVK 2. generace zde lze použít, pokud je pro jejich podání další indikace (např. hypertenze), nepatří však v žádném případě k lékům, o nichž by se u levostranné srdeční insuficience dal očekávat podstatnější pozitivní efekt.
Další poznámky k BVK, jejich indikacím a výběru preparátu
Další ranou této skupině léčiv bylo před lety zveřejněné podezření z kancerogenity [8]; – spojení zvýšeného rizika nádoru při užívání BVK se zdálo být závislé na dávce, zvýšení rizika se objevilo po 2–3 letech užívání a bylo zjištěno u verapamilu. Nejednalo se však o určitou lokalizaci nebo histologicky příbuznou skupinu nádorů a dalšími výzkumy bylo toto podezření vyvráceno.
Pokud jde o výběr preparátů, při léčbě hypertenze lze volit z řady BVK druhé generace bez větších omezení, u léků první generace je nezbytná léková forma s opožděným uvolňováním léčiva v těle.
V léčbě SV arytmií se bez BVK patrně ještě dlouhou dobu neobejdeme, podáváme zde verapamil, eventuálně diltiazem.
Při léčbě stabilní anginy pectoris je lze podávat jen u osob bez dysfunkce levé komory a volíme pouze léky vyšší generace nebo lékové formy s řízeným uvolňováním. Navíc s vědomím, že jde jen o symptomatickou léčbu neovlivňující prognózu nemocných. U nestabilní anginy pectoris či v léčbě akutních IM nelze BVK k rutinnímu používání doporučit, pokud chybí racionální a skutečně naléhavý důvod pro jejich podávání.
Další indikaci BVK představuje hypertrofická kardiomyopatie (užívá se především verapamil nebo diltiazem). Nimodipin lze podávat v prevenci vazospasmů mozkových tepen při subarachnoidálním krvácení.
V žádné indikaci se dnes již nepoužívají krátkodobě působící preparáty typu nedostatečně retardovaného nifedipinu.
Vedlejší účinky BVK
Vzhledem k vazodilatačnímu působení lze nalézt při léčbě dihydropyridinovými BVK bolesti hlavy, únavu, epizody zčervenání – vyskytují se nanejvýše v 10–20 % [19]. Častější jsou otoky dolních končetin, které souvisí s redistribucí tekutiny z cév do intersticia. Mají souvislost s vazodilatací, která je příčinou zvýšení tlaku přenášeného do kapilárního řečiště [19]. Pravděpodobnost vzniku otoků se snižuje při kombinaci s inhibitorem angiotenzin konvertujícího enzymu, který svým vazodilatačním účinkem pomáhá odvést tekutinu sekvestrovanou v kapilárním řečišti při arteriolodilataci z terapie BVK.
Nejčastějším vedlejším účinkem verapamilu je zácpa, která se vyskytuje zhruba u 25 % léčených osob [20]. Závažnější vedlejší efekt tohoto léku představuje jeho negativně inotropní působení (v menší míře se to týká i diltiazemu) – je tedy kontraindikován u pacientů s dysfunkcí levé komory; u dihydropyridinových preparátů 2. generace toto neplatí. Vliv na tvorbu vzruchu a zpomalení vedení vylučuje podávání verapamilu a diltiazemu u sick sinus syndromu a při AV blokádách II. a III. stupně. Pro posledně uvedené efekty se však naopak používá často léčebně u některých arytmií, jak bylo uvedeno výše.
Interakce BVK a jejich kombinace s jinými léky
Dihydropyridiny jsou metabolizovány cytochromem P-450 3A4 (CYP3A4). Současné podávání s inhibitory tohoto enzymu může hladinu výrazně zvýšit – jde o amiodaron, antimykotika, některá makrolidová antibiotika (erythromycin, klarithromycin), zatímco současné podávání s induktory CYP3A4 vede k omezení jejich účinku (rifampicin, třezalka, fenobarbital). U verapamilu a diltiazemu je situace komplikovanější: jedná se o substráty jak CYP3A4, tak transportního proteinu P-gp, přičemž oba metabolické systémy významně inhibují [21]. Mohou proto zvýšit expozici organismu substráty CYP3A4, jejichž meta-bolismus zablokují. Výsledkem může být zvýšení hladin některých statinů (zvl. simvastatinu a lovastatinu), makrolidových antibiotik, amiodaronu, steroidních hormonů a některých cytostatik. Inhibice eliminačního systému P-gp verapamilem a diltiazemem zvyšuje koncentraci digoxinu, která může dosáhnout až toxických hodnot [21].
Kombinace BVK s jinými léky nejčastěji přichází v úvahu u hypertenze. Dihydropyridiny je možno kombinovat s ostatními běžně užívanými antihypertenzivy. Jedinou výjimku představují oba nedihydropyridinové preparáty – verapamil a diltiazem, které nelze kombinovat s betablokátory, především ne s lipofilními (např. metoprolol), kde hrozí riziko bradykardií. Posledně dva uvedené BVK nelze podávat u nemocných se srdečním selháváním ani u nemocných se symptomatickou dysfunkcí. Jejich negativně inotropní účinek však může být výhodou u hypertrofických kardiomyopatií, kde se naopak upřednostňují před ostatními BVK.
Seznam použité literatury
- [1] Levine TB, Bernink PJ, Caspi A, et al. Effect of mibefradil, a T-type calcium channel blocker, on morbidity and mortality in moderate to severe congestive heart failure: the MACH-1 study. Mortality Assessment in Congestive Heart Failure Trial. Circulation 2000; 101: 758–764.
- [2] Hansson L, Zanchetti A, Carruthers SG, et al. Effects of intensive blood-pressure lowering and low-dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomised trial. HOT Study Group. Lancet 1998; 351: 1755–1762.
- [3] Gong L, Zhang W, Zhu J, et al. Shanghai trial of nifedipine in elderly (STONE). J Hypertens 1996; 14: 1237–1245.
- [4] Staessen JA, Fagard R, Thijs L, et al. Rando-mised double-blind comparison of placebo and active treatment for older patients with isolated systolic hypertension. The Systolic Hypertension in Europe (Syst-Eur) Trial Investigators. Lancet 1997; 350: 757–764.
- [5] Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2007. Doporučení České společnosti pro hypertenzi. Cor Vasa 2008; 50: 5–22.
- [6] Forette F, Rigaud AS, Seux ML, et al. Reduction of dementia by calcium-antagonist-based antihypertensive treatment. Eur Heart J 2000; 2, suppl. D: 17–19.
- [7] Šamánek M, Urbanová Z, Reich O, et al. Doporučení pro diagnostiku a léčbu hypertenze v dětství a dospívání. Cor Vasa 2009; 51: 227–235.
- [8] Psaty BM, Heckbert SR, Koepsell TD, et.al. The risk of myocardial infarction associated with antihypertenzive drug therapies. JAMA 1995; 274: 620–625.
- [9] Furberg CD, Psaty BM, Meyer JV. Nifedipine. Dose-related increase in mortality in patients with coronary heart disease. Circulation 1995; 92: 1326–1331.
- [10] The effect of diltiazem on mortality and reinfarction after myocardial infarction. The Multicenter Diltiazem Postinfarction Trial Research Group. N Engl J Med 1988; 319: 385–392.
- [11] Hansen JF, Hagerup L, Sigurd B, et al. Cardiac event rates after acute myocardial infarction in patients treated with verapamil and trandolapril versus trandolapril alone. Danish Verapamil Infarction Trial (DAVIT) Study Group. Am J Cardiol 1997; 79: 738–741.
- [12] Boden WE, van-Gilst WH, Scheldewaert RG, et al. Diltiazem in acute myocardial infarction treated with trombolytic agents: a randomised placebo-controlled trial. Incomplete Infarction Trial of European Research Collaborators Evaluating Prognosis post-Trombolysis (INTERCEPT). Lancet 2000; 355: 1751–1756.
- [13] Guidelines for the diagnosis and treatment of non-ST-segment elevation acute coronary syndromes. The Task force for the Diagnosis and Treatment of Non-ST-Segment elevation Acute Coronary Syndromes of the European Society of Cardiology. Eur Heart J 2007; 28: 1598–1660.
- [14] Gradham AH. Hemodynamic effects of the vascular selective calcium channel antagonist felodipine in patients with impaired left ventricular function. Am Heart J 1992; 123: 273–278.
- [15] Van den Toren, EW, van Veldhuisen DJ, van Bruggen A, et al. Acute hemodynamic and long-term clinical effect of isradipine in patients with coronary artery disease and chronic heart failure. Int J Cardiol 1996; 53: 37–43.
- [16] Cohn JN, Ziesche S, Smith R, et al. Effect of the calcium antagonist felodipine as supplementary vasodilator therapy in patients with chronic heart failure treated with enalapril: V-HeFT III. Vasodilator-Heart Failure Trial (V-HeFT) Study Group. Circulation 1997; 96: 856–863.
- [17] Udelson JE, DeAbate A, Berk M, et al. Effects od amlodipine on exercise tolerance, quality of life, and left ventricular function in patients with heart failure from left ventricular systolic dysfunction. Am Heart J 2000; 139: 503–510.
- [18] Pahor M, Furberg CD. Is the use of some calcium antagonist linked to cancer? Evidence from recent observational studies. Drugs Aging 1998; 13: 99–108.
- [19] Pedrinelli R, DellOmo G, Mariani M. Calcium channel blockers, postural vasoconstriction and dependent oedema in Essentials hypertension. J Hum Hypertens 2001; 15: 455–460.
- [20] Abernethy DR, Schwarz JB. Calcium-antagonist drugs. N Engl J Med 1999; 341: 1447–1452.
- [21] Pharmindex Brevíř. Praha: Medical Tribune 2006; 155–157.