Časná stadia CHOPN – cesta ke spolehlivé diagnostice a efektivní terapii (souhrn pro praxi)
Chronická obstrukční plicní nemoc (CHOPN) je progresivní nealergické a neinfekční zánětlivé onemocnění bronchů a bronchiolů, které postupně vede k chronickému omezení průtoku vzduchu v dolních dýchacích cestách. Progresivní charakter nemoci není vyjádřen pouze progresí bronchiální obstrukce, ale rovněž prohloubením dušnosti, snížením tolerance námahy a snížením kvality života. Celková prevalence CHOPN bývá odhadována na 5–20 % ve světě a na 7–10 % v ČR, přičemž největší zastoupení má II. stadium. Cílem léčby je snížení mortality, zpomalení poklesu plicních funkcí, snížení dušnosti, zvýšení tolerance námahy, zlepšení kvality života a pokles počtu exacerbací. V léčbě CHOPN je klíčová eliminace inhalačních rizik, pravidelná aerobní pohybová aktivita a vakcinace (chřipka, pneumokokové infekce). Léčba nikotinismu (behaviorální postupy, nikotinová substituce, vareniklin, bupropion) u nás zatím bohužel pokulhává za inhalační farmakoterapií. U nemocných ve stadiu I používáme v době akutních respiračních obtíží krátkodobě působící bronchodilatancia. Doporučení pro stadium II zdůrazňují potřebu dlouhodobě působící bronchodilatace. Lékem volby je tiotropium (inhalační anticholinergikum podávané jednou denně), alternativu představují b2-sympatomimetika (salmeterol, formoterol). U osob s častými exacerbacemi a ve specifických případech jsou indikovány inhalační kortikosteroidy. Zejména u starších nemocných je třeba pamatovat také na systémové projevy onemocnění, které se mohou překrývat s interními komorbiditami.
Úvod
Navzdory četným edukačním snahám a rostoucímu množství literatury není povědomí českých lékařů o chronické obstrukční plicní nemoci (CHOPN) stále dostatečné. Obecně panují nejasnosti ohledně pojmů chronická bronchitida, chronická obstrukční plicní nemoc, emfyzém, chronická bronchiolitida. V klinické praxi pak běžně dochází k záměně CHOPN a bronchiálního astmatu. Mezi domnělými pacienty s CHOPN naopak někdy můžeme najít fenotypicky méně závažné formy vrozených imunodeficitů, cystické fibrózy či jiných chorob (například primární ciliární dyskineze). V léčbě CHOPN se bohužel občas setkáváme s nesprávnými terapeutickými postupy. Nejčastější nedostatky představuje nadužívání inhalačních kortikosteroidů, absence inhalačních anticholinergik, opomíjení protikuřáckých intervencí. Velmi málo je široké zdravotnické veřejnosti známo o skutečné pulmonální rehabilitaci a jejím přínosu pro nemocné s CHOPN. Nedostatečná informovanost ovlivňuje také náhled na prognózu našich pacientů či názory na terapii terminálních fází onemocnění. Někde dokonce přetrvává nihilistický přístup k možnostem léčby a i mezi zdravotníky převažují domněnky, že CHOPN si vlastně nemocní způsobují sami, a proto se o ně není třeba výrazněji zajímat. Ve skutečnosti „se vyplatí“ starat se o nemocné s CHOPN. Zejména časná stadia onemocnění jsou velmi „vděčným“ cílem léčebných intervencí.
Co je to CHOPN?
První popis chronického průduškového zánětu přináší v roce 1962 Americká hrudní společnost. Již z této doby pochází dosud stále platný klinický termín chronická bronchitida, který označuje chronický průduškový (bronchiální) zánět s dlouhodobým (někdy intermitentním) vykašláváním hlenů (trvajícím minimálně 3 měsíce v roce, a to nejméně ve dvou po sobě následujících letech) [1]. Současný fyziologický pohled popisuje chronickou obstrukční plicní nemoc jako chronický zánět bronchů a bronchiolů spojený s různým stupněm destrukce alveolárních prostor (tzv. plicním emfyzémem) a s omezením exspiračního průtoku vzduchu v dolních dýchacích cestách. Chronická bronchiolitida je pak chronickým zánětem bronchiolů, jenž může být součástí CHOPN (někdy má však úplně jiné příčiny) [2–4].
Definice CHOPN
CHOPN je prevencí redukovatelný (preventabilní) a léčbou pozitivně ovlivnitelný chorobný stav, který je charakterizován chronickým nealergickým a neinfekčním zánětem bronchů a bronchiolů postupně vedoucím k chronickému omezení průtoku vzduchu v dolních dýchacích cestách. Chronické omezení průtoku vzduchu v dolních dýchacích cestách (bronchiální obstrukce) u nemocných s CHOPN je tedy podmíněno hlavně individuálně rozdílnou kombinací obstruktivní bronchiolitidy (s obstrukcí malých dýchacích cest), chronické bronchitidy (s excesivní produkcí respiračního sekretu) a současně destrukce plicního parenchymu – plicního emfyzému. Bronchiální obstrukce (na rozdíl od většiny forem bronchiálního astmatu) není zcela reverzibilní a má obvykle progresivní ráz. Progresivní charakter nemoci není vyjádřen pouze progresí bronchiální obstrukce, ale i prohloubením dušnosti, snížením tolerance námahy a snížením kvality života [5].
Systémový charakter onemocnění
CHOPN zahrnuje kromě obligátního postižení plic také komponentu systémovou. Plicní postižení při CHOPN je spojeno s abnormální zánětlivou odpovědí plic na inhalované škodlivé částice a plyny a způsobuje několik různorodých a u každého nemocného individuálně se kombinujících patologických změn postihujících bronchy, bronchioly a plicní parenchym (plicní alveoly a cévy).
Systémové (mimoplicní) projevy CHOPN pak vyplývají zejména z nedostatečného zásobení tkání kyslíkem a současně z přestupu chronického 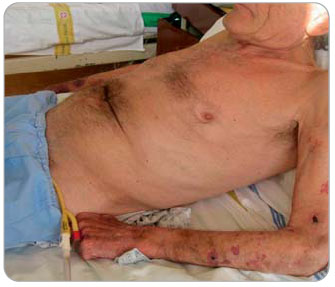 neinfekčního zánětu do dalších orgánů. Systémové projevy onemocnění se navíc do jisté míry potencují, případně se překrývají s četnými interními komorbiditami (zejména s ischemickou chorobou srdeční – ICHS, anémií, osteoporózou, vředovou chorobou atd.). Vývoj a progrese CHOPN v čase je interindividuálně velmi variabilní. Obvykle bývá rychlejší u nemocných s trvající expozicí rizikovým faktorům, které se podílejí na vzniku choroby. Dopad CHOPN na každého jednotlivého nemocného není striktně určen pouze stupněm bronchiální obstrukce, nýbrž závažností plicních příznaků (hlavně dušnosti a snížené tolerance námahy), závažnými komorbiditami (včetně psychiatrických) a intenzitou systémových projevů CHOPN (například svalovou slabostí či redukcí netukové tělesné hmoty) – viz obr. 1 a 2 [6].
neinfekčního zánětu do dalších orgánů. Systémové projevy onemocnění se navíc do jisté míry potencují, případně se překrývají s četnými interními komorbiditami (zejména s ischemickou chorobou srdeční – ICHS, anémií, osteoporózou, vředovou chorobou atd.). Vývoj a progrese CHOPN v čase je interindividuálně velmi variabilní. Obvykle bývá rychlejší u nemocných s trvající expozicí rizikovým faktorům, které se podílejí na vzniku choroby. Dopad CHOPN na každého jednotlivého nemocného není striktně určen pouze stupněm bronchiální obstrukce, nýbrž závažností plicních příznaků (hlavně dušnosti a snížené tolerance námahy), závažnými komorbiditami (včetně psychiatrických) a intenzitou systémových projevů CHOPN (například svalovou slabostí či redukcí netukové tělesné hmoty) – viz obr. 1 a 2 [6].
Klasifikace CHOPN
Stadia CHOPN jsou zatím stále určována dle výsledků spirometrického vyšetření provedeného po aplikaci bronchodilatační medikace (nejčastěji 4 vdechů aerosolu salbutamolu aplikovaných přes inhalační nástavec). Hovoříme o tzv. postbronchodilatačních spirometrických hodnotách. Současná klasifikace CHOPN byla vymezena dosud poslední aktualizací celosvětového doporučení s názvem GOLD (Global initiative for chronic Obstructive Lung Disease) z roku 2009. Stadium I zahrnuje pacienty se sníženým postbronchodilatačním poměrem (FEV1/FVC < 70 %*; platí pro všechna čtyři stadia onemocnění), avšak s ještě normálním postbronchodilatačním FEV1 (≥ 80 % náležitých hodnot). Někteří trpí již v tomto stadiu produktivním (ev. suchým) kašlem, nemalá část z nich pociťuje určitou míru dušnosti při dříve tolerované námaze, většina však neguje klinické obtíže. Stadium II je výrazněji spojeno s dušností vyvolanou námahou; například rychlejší chůzí po rovině či chůzí do schodů. Sem zařazujeme všechny pacienty s lehce sníženým postbronchodilatačním FEV1 (50–80 % náležitých hodnot). Většina osob ve druhém stadiu má kromě dušnosti také kašel, existují však i nemocní s absencí kašle, případně jedinci téměř bez obtíží. Častý výskyt akutních respiračních zhoršení (tzv. exacerbací) pak charakterizuje stadium III. V něm nalézáme středně významné snížení FEV1 (30–49 % náležitých hodnot). Drtivá většina nemocných kašle produktivně, případně suše, a trpí postupně se zesilující dušností již při běžných denních aktivitách (luxování, těžký nákup, rychlejší chůze po rovině). Během stabilní fáze onemocnění může docházet (i několikrát za rok) ke skokovému akutnímu zhoršení klinického stavu (k tzv. akutní exacerbaci). Nejtěžší nemocné však najdeme až ve IV. stadiu. Jejich plicní funkce jsou těžce limitovány (FEV1 < 30 % náležitých hodnot nebo FEV1 < 50 %, pokud jsou přítomny zároveň známky respirační nedostatečnosti či plicního srdce) a dechová rezerva pro námahu je naprosto minimální. Čtvrté stadium CHOPN je tak většinou stadiem chronické dechové nedostatečnosti a mírné arteriální plicní hypertenze. Je většinou spojeno s dušností, která se vyskytuje při minimální námaze (oblékání, hygiena) nebo i v klidu. Velmi často dochází k selhávání přetíženého pravého srdce se symetrickými otoky dolních končetin a městnavou hepatopatií. První dvě klinická stadia jsou nepoměrně více reverzibilní než stadia III a IV [5].
Etiologie
CHOPN nepostihuje pouze aktivní kuřáky cigaret. Asi 20 % nemocných onemocní CHOPN v důsledku působení jiných příčin (zplodin ze spalování fosilních paliv, průmyslových exhalací, pasivního či necigaretového kouření). Podobně jako u systémové arteriální hypertenze, také u CHOPN platí, že velká část nemocných není vůbec diagnostikována a nemalá část diagnostikovaných není správně léčena. Zatímco např. ve Skandinávii je zachycen téměř každý druhý pacient s CHOPN, v některých asijských zemích je takto správně diagnostikován pouze každý desátý nemocný [7].
Epidemiologie
![Graf 1 Mortalita na chronickou obstrukční plicní nemoc v USA a v ČR; podle [11] – Vondra, 2007.](https://www.remedia.cz/photo-a-27842---.jpg) Na rozdíl od bronchiálního astmatu se CHOPN postupně stává jednou z nejvýznamnějších příčin úmrtí (z celosvětového hlediska je nyní na 4. místě) a její výskyt stále stoupá. Mezi lety 2010–2030 očekáváme další posun CHOPN na 3. místo pomyslného mortalitního žebříčku s předpokládanými více než 3,4 milionu úmrtí/rok (graf 1) [8]. Stoupá také mortalita v ČR (v roce 2007 dosahovala mortalita mužů 26/100 000 a žen 14,2/100 000), obdobná data jsou dostupná i ze Slovenska (20,7 mužů a 7,9 žen) [9]. Celková prevalence ve světové populaci kolísá mezi 5–20 % [10]. V ČR bývá prevalence stále odhadována na 7–10 % populace [11]. Výskyt CHOPN ve všech
Na rozdíl od bronchiálního astmatu se CHOPN postupně stává jednou z nejvýznamnějších příčin úmrtí (z celosvětového hlediska je nyní na 4. místě) a její výskyt stále stoupá. Mezi lety 2010–2030 očekáváme další posun CHOPN na 3. místo pomyslného mortalitního žebříčku s předpokládanými více než 3,4 milionu úmrtí/rok (graf 1) [8]. Stoupá také mortalita v ČR (v roce 2007 dosahovala mortalita mužů 26/100 000 a žen 14,2/100 000), obdobná data jsou dostupná i ze Slovenska (20,7 mužů a 7,9 žen) [9]. Celková prevalence ve světové populaci kolísá mezi 5–20 % [10]. V ČR bývá prevalence stále odhadována na 7–10 % populace [11]. Výskyt CHOPN ve všech ![Graf 2 Prevalence chronické obstrukční plicní nemoci (I.–IV. stadium dle GOLD; studie BOLD); podle [12] – Schirnhofer, et al., 2007.](https://www.remedia.cz/photo-a-27843---.jpg) publikovaných pracích výrazně roste s věkem (přibližně polovina nemocných je starších 65 let) [12] – graf 2. Dle literárních zdrojů se obecně usuzuje, že největší zastoupení mezi diagnostikovanými případy má II. stadium (dle klasifikace GOLD). V asijských souborech představují osoby ve II. stadiu dokonce 48 % všech nemocných, dle českých dat pak do druhého stadia zařazujeme 39 % všech nemocných sledovaných s diagnózou CHOPN [9, 13].
publikovaných pracích výrazně roste s věkem (přibližně polovina nemocných je starších 65 let) [12] – graf 2. Dle literárních zdrojů se obecně usuzuje, že největší zastoupení mezi diagnostikovanými případy má II. stadium (dle klasifikace GOLD). V asijských souborech představují osoby ve II. stadiu dokonce 48 % všech nemocných, dle českých dat pak do druhého stadia zařazujeme 39 % všech nemocných sledovaných s diagnózou CHOPN [9, 13].
Diagnostika časných stadií CHOPN
Diagnostika CHOPN obecně vždy spočívá v provedení spirometrického vyšetření s bronchodilatačním testem, neboť diagnóza CHOPN je podmíněna přítomností ne zcela reverzibilní bronchiální obstrukce. Spirometrie by měla být provedena u všech osob starších 40 let se symptomy dušnosti, kašle (produktivního i suchého), tísně, případně bolesti na hrudi, se snížením fyzické aktivity, s opakovanými prolongovanými jarními a podzimními nachlazeními či s postupně vznikajícími otoky dolních končetin. To vše zejména u osob s anamnézou kouření cigaret (rovněž pasivního, včetně kuřáctví v minulosti), doutníků či dýmky a rovněž u subjektů s expozicí zplodinám z dopravy, průmyslu či spalování fosilních paliv. Jde tedy o každého občana hustě osídlené průmyslové země, jakou je rovněž ČR. Dalšími metodami můžeme dále upřesnit stupeň nebo typ postižení (bodypletysmografie, vyšetření transfer faktoru, impulzní oscilometrie, HRCT hrudníku). Osoby v I. a II. klinickém stadiu (dle klasifikace GOLD) můžeme nalézt jak mezi symptomatickými jedinci (již od prvního klinického stadia je zhoršena kvalita života, zvýšena dušnost a limitovány denní aktivity, nemocní již od prvního stadia mohou být postiženi akutní exacerbací), tak mezi zcela asymptomatickými osobami. Vzhledem k prokázanému příznivému vlivu časných léčebných intervencí na další vývoj nemoci je opravdu žádoucí nemocné v časném stadiu CHOPN aktivně vyhledávat (nejlépe mezi osobami exponovanými rizikovým inhalačním faktorům) [5, 14].
Léčebné intervence časných stadií CHOPN
Komplexní terapie časných stadií CHOPN (I.–II. st. dle GOLD) zahrnuje četná farmakologická a nefarmakologická opatření. Zásadní význam má pochopitelně aktivní vyhledávání nemocných osob (viz výše) a jejich odeslání ke kompetentnímu lékaři. Jen pneumolog pak může kvalifikovaně posoudit výsledky funkčního vyšetření a vyloučit jiné závažné respirační komorbidity (neatopické bronchiální astma a jiné patologie dolních dýchacích cest). Zejména takto „brzo“ diagnostikovaní lidé mají reálnou šanci na zpomalení, případně zastavení progrese onemocnění [15–18].
Péče o stadium I
Nezbytným základem péče o nemocné ve stadiu I je postupná identifikace všech potenciálních rizikových inhalačních expozic a jejich co možná nejvýraznější omezení. Týká se to zejména jakékoliv expozice cigaretovému kouři. Chronický nikotinismus není zlozvykem, nýbrž velmi silnou závislostí se závažnými psychosomatickými projevy. Spontánní ukončení nikotinismu z prosté vůle pacienta je většinou nesplnitelným přáním. Léčba nikotinismu bohužel v naší zemi výrazně pokulhává za inhalační farmakoterapií CHOPN. Proto je třeba zdůraznit, že největší procento dlouhodobé úspěšnosti je spojeno pouze s komplexní terapií ve specializovaných protikuřáckých centrech; tato terapie zahrnuje kromě speciálních behaviorálních postupů rovněž nikotinovou substituci, podávání vareniklinu či bupropionu. Druhým krokem je pak nepochybně preskripce inhalačních krátkodobě působících bronchodilatancií. Obvykle tyto (tzv. úlevové) léky doporučujeme používat v době akutních respiračních obtíží, například během atak dušnosti či epizod dusivého kašle. Třetí krok představuje protichřipková (u všech nemocných) a protipneumokoková vakcinace (zejména u osob starších 65 let). Nová data přidávají ještě čtvrtý krok, kterým je „levné“ doporučení pravidelné aerobní fyzické aktivity (možné i v domácím prostředí, například v podobě každodenní 30–45minutové chůze) [5].
Péče o stadium II
Všechna výše zmíněná opatření popsaná u stadia I jsou pochopitelně určena i pro nemocné ve druhém klinickém stadiu. Pro všechny osoby postižené II. klinickým stadiem bychom dále měli být schopni zajistit dlouhodobou (12–16 týdnů) pravidelnou, monitorovanou aerobní pohybovou léčbu, a to nejlépe v rámci ambulantní komplexní pulmonální rehabilitace, která zahrnuje mimo jiné i respirační fyzioterapii, nutriční podporu, reedukaci a psychoterapii. Taková centra v naší zemi však zatím bohužel téměř neexistují. Dosud platná mezinárodní doporučení pro II. stadium zdůrazňují terapii pomocí dlouhodobě působící inhalační bronchodilatace. Ve světle posledních velkých studií (UPLIFT, TORCH, INSPIRE, ECLIPSE) lze zodpovědně konstatovat, že lékem první volby je tiotropium. Jedná se o anticholinergně působící lék aplikovaný jednou denně, který selektivně blokuje zejména M3-muskarinové receptory bronchiálních žlázek, hladké svaloviny a zánětlivých buněk, dilatuje bronchiální a bronchiolární spasmus, redukuje nadměrnou tvorbu hlenu a pozitivně zasahuje do zánětlivé kaskády onemocnění. Jako lék druhé volby je možné zvolit salmeterol či formoterol (tedy zástupce skupiny dlouhodobě působících b2-mimetik). Salmeterol má pomalejší nástup účinku, avšak méně nežádoucích účinků projevujících se palpitacemi, tachykardiemi a třesem. Účinek formoterolu nastupuje velmi rychle a přetrvává stejně jako v případě salmeterolu nejméně 12 hodin. Na konci roku 2010 bude patrně k dispozici i nový zástupce této lékové skupiny – indakaterol (jeho předností je kromě výhodnějších farmakologických parametrů zejména možnost aplikace jednou denně). Inhalační kortikosteroidy (beklometason, budesonid, flutikason, mometason) do paušální terapie II. stadia nepatří, měly by však být indikovány u osob s častými exacerbacemi (> 2/rok), u pacientů s přítomností tzv. smíšené bronchiální obstrukce (tj. s klinickým a funkčním překryvem mezi CHOPN a bronchiálním astmatem), u nemocných s opakovaným nálezem výrazné reverzibility bronchiální obstrukce, případně u osob s prokázanou eozinofilií v indukovaném sputu či u osob s elevací NO ve vydechovaném vzduchu. Podávání systémových kortikosteroidů je (kromě období exacerbací) prokazatelně škodlivé. Paušální dlouhodobé podávání theofylinových preparátů či mukomodulačních léčiv (N-acetylcystein, erdostein) rovněž není doporučováno. V budoucnosti jistě obohatí klinickou praxi v oblasti léčby CHOPN mnoho nových léků (roflumilast jako první), jejichž pozice v terapeutických doporučeních pro časná stadia bude ještě upřesněna [5, 19, 20–34].
Terapie starších nemocných s časnými stadii CHOPN
Vzhledem k faktu, že asi polovina osob postižených CHOPN jsou senioři (> 65 let), nelze se vyhnout pohledu na léčbu právě z perspektivy této věkové skupiny. Příznivý vliv léčby nikotinismu je sice menší než u mladších, nelze jej však ignorovat, neboť jeho přínos v terapii CHOPN i jiných chorob potencovaných kouřením se projevuje v každém věku (včetně prodloužení přežití). Pulmonální rehabilitace seniorů je ještě významnější v porovnání s mladšími skupinami populace. Senioři mají více času, nejsou vázáni pracovní dobou, jsou častěji osamělí, a proto zařazení do rehabilitačních programů supluje i další sociálně podpůrné programy. Rehabilitační programy by měly být šité na míru fyzickým možnostem každého nemocného. Důležitým faktorem ovlivňujícím dopad CHOPN jsou v této věkové skupině pacientů také časté interní komorbidity. U každého seniora s CHOPN (nezávisle na klinickém stadiu) bychom proto měli aktivně pátrat po ICHS, anémii, osteoporóze, vředové chorobě a depresi. Pokud jde o farmakoterapii, je třeba připomenout starou zásadu geriatrické medicíny – primum nihil nocere. Bezpečné a účinné se jeví zejména tiotropium (případně zástupci LABA – salmeterol a formoterol) [20, 21, 35–45].
Bazální terapie časných stadií u pacientů s naprostou non-compliance
Tato skupina pacientů zahrnuje bezdomovce, vězně, lidi na okraji společnosti či prostě jen osoby s lékařem nekooperující, které se nechtějí aktivně účastnit protikuřáckého programu, nechodí na kontroly, odmítají jakoukoliv finanční spoluúčast na terapii. Jejich léčba zahrnuje opakované pokusy o edukaci (největší šanci na úspěch má edukace těsně po zvládnuté exacerbaci) a trpělivou snahu o ukončení kouření. Pokud se podaří alespoň snížit inhalační rizikovou expozici, je možné a efektivní léčení pomocí tiotropia (dle analýzy dat studie UPLIFT se efekt tohoto léku projeví ve stejné míře u dřívějších i současných kuřáků). V negativním případě nám často nezbývá než používat pouze úlevovou bronchodilatační medikaci, případně ji kombinovat s dlouhodobě působícími theofyliny, a nemocné vyzývat k aktivnímu vyhledání lékařské péče vždy při prvních příznacích exacerbace [46, 47].
Co lze reálně očekávat od terapie časných stadií
Cílem léčby je vždy snížení mortality, zpomalení poklesu plicních funkcí, snížení dušnosti, zvýšení tolerance námahy, zlepšení kvality života, pokles počtu exacerbací a pokles celkových (přímých a nepřímých) nákladů na zdravotní péči. Všechna tato kritéria suverénně splňuje nejméně používaná metoda – tj. eliminace všech inhalačních rizik. Tento nesnadný, avšak pro zdravotní pojišťovny relativně nenákladný krok je skutečně schopen výrazně změnit prognózu nemocných. Pokud se nám podaří zajistit jej u 40–45letých pacientů, znamená to pro ně reálný zisk více než 10 let života. Druhou potenciálně velmi efektivní metodou je pravidelná aerobní pohybová aktivita. Z hlediska medikace máme důkazy o přínosu tiotropia zejména u mladších osob, jedinců v časných stadiích a situacích, kdy se tiotropium podává jako první dlouhodobý lék (pak dokáže skutečně výrazně zpomalit progresi choroby). Podrobnější analýza dat z velkých studií poukazuje i na možný přínos obou léčiv ze skupiny dlouhodobě působících b-mimetik (LABA) – salmeterolu i formoterolu – a kombinované léčby (inhalační kortikosteroid/LABA) podávané u vybrané skupiny nemocných. Mezi přínosy dalších léčiv je vhodné zmínit například statiny. Obecně málo znám je příznivý vliv vhodné diety (u všech stadií) a nutriční substituce v pokročilých fázích choroby [48, 49].
Závěr
Cílem tohoto stručného sdělení bylo podat souhrnnou informaci o moderním pohledu na diagnostiku a léčbu časných stadií CHOPN a upozornit na skutečnost, že význam těchto časných intervencí je dosud podceňován zejména lékaři-nepneumology u nás i v zahraničí. Ze zahraničních dat je například známo, že zhruba jedna třetina osob s koronarograficky prokázanou ICHS trpí dosud nerozpoznanou CHOPN. Z hlediska diagnostiky časných stadií CHOPN jsou naprosto opomíjenou skupinou senioři; jejich spastické fenomény bývají vydávány za neexistující „astmoidní bronchitidu“, a těmto nemocným proto často uniká možnost bezpečné a potenciálně prospěšné terapie. Nemalé procento osob s afektivní poruchou depresivního typu, případně pacienti s nejasnou redukcí tělesné hmotnosti či nemocní s osteoporózou jsou dalšími rizikovými skupinami, ve kterých bychom měli po CHOPN intenzivněji pátrat.
Podpořeno výzkumným záměrem MSM0021620820.
Seznam použité literatury
- [1] American Thoracic Society. Chronic bronchitis, asthma and pulmonary emphysema: a statement by the Committee on Diagnostic Standards for Nontuberculous Respiratory Diseases. Am Rev Respir Dis 1962; 85: 762–768.
- [2] Zindr V. Chronická obstrukční plicní nemoc – význam včasné diagnózy a léčby. Interní Med 2006; 6: 274–279.
- [3] Fletcher C, Peto R, Tanker C, Spizer FE. The natural history of chronic bronchitis: An eight year follow up study of working men in London. Oxford: Oxford University Press. 1976.
- [4] Fletcher C, Peto R. The natural history of chronic airflow obstruction. Br Med J 1977; 1: 1645–1648.
- [5] http://www.goldcopd.com
- [6] Mannino DM, Watt G, Hole D, et al. The natural history of chronic obstructive pulmonary disease. Eur Respir J 2006; 27: 627–643.
- [7] Miravitlles M. The clinical course of COPD: earlier intervention. Hot Topic in Respiratory Medicine 2009; 11.
- [8] Murray CJ, Polez AD. Alternative projections of mortality and disability by cause 1990–2020: Global Burden of Disease Study. Lancet 1997; 349: 1498–1504.
- [9] Data o CHOPN. ÚZIS Praha a ÚZIS Bratislava 2008 a 2009.
- [10] Menezes AM, Jardim JR, Perez-Padilla R, et al. Prevalence of chronic obstructive pulmonary disease and associated factors: the PLATINO Study in Sao Paulo, Brazil. Cad Saude Publica 2005; 21: 1565–1573.
- [11] Vondra V. Těžká stadia chronické obstrukční plicní nemoci (CHOPN). Interní Med 2007; 9: 424–428.
- [12] Schirnhofer L, Lamprecht B, Vollmer WM, et al. COPD Prevalence in Salzburg, Austria. Chest 2007; 131: 29–36.
- [13] Zhong N, Wang Ch, Yao W, et al. Prevalence of COPD in China. Am J Respir Crit Care Med 2007; 176: 753–760.
- [14] Hogg JC, Chu F, Utokaparch S, et al. The nature of small-airway obstruction in chronic obstructive pulmonary disease. NEJM 2004; 350: 2645–53.
- [15] Cole MB, Roberts FE. A clinico-pathologic study of emphysema – the importance of early diagnosis. J Am Geriatr Soc 1964; 12: 415–419.
- [16] Gorecka D. Diagnosis of airflow limitation combined with smoking cessation advice increases stop smoking rates. Chest 2003; 123: 1916–1923.
- [17] Zielinski J, Bednarek M. Early detection of COPD in high-risk population using spirometric screening. Chest 2001; 119: 731–736.
- [18] Bellamy D, Smith J. Role of primary care in early diagnosis and effective management of COPD. Int J Clin Pract 2007; 61: 1380–1389.
- [19] Tashkin D, Celli YB, Senn S, et al. A 4-Year Trial of Tiotropium in Chronic Obstructive Pulmonary Disease. NEJM 2008; 359: 1543–1554.
- [20] Decramer M, Celli B, Kesten S, et al. Effect of tiotropium on outcomes in patients with moderate chronic obstructive pulmonary disease (UPLIFT): a prespecified subgroup analysis of a randomised controlled trial. Lancet 2009; 374: 1171–1178.
- [21] Decramer M, Kesten S, Celli B, et al. How much lift to the UPLIFT study? Lancet 2010; 375: 198.
- [22] Spencer L, Alison J, McKeough Z. Maintaining benefits following pulmonary rehabilitation: a randomised controlled trial. Eur Respir J 2010; 35: 571–577.
- [23] Rodriguez J, Jiang R, Johnson W, et al. The association of pipe and cigar use with cotinine levels, lung function and airflow obstruction: a cross-sectional study. Ann Intern Med 2010; 152: 201–210.
- [24] Briggs A, Glick H, Lozano-Ortega G, et al. Is treatment with ICS and LABA cost-effective for COPD? Multinational economic analysis of the TORCH study. Eur Respir J 2010; 35: 532–539.
- [25] Eagan T, Ueland T, Wagner P, et al. Systemic inflammatory markers in COPD: results from the Bergen COPD Cohort Study. Eur Respir J 2010; 35: 540–548.
- [26] Celli B, Thomas N, Anderson J, et al. Effect of Pharmacotherapy on Rate of Decline of Lung Function in Chronic Obstructive Pulmonary Disease. Results from the TORCH Study. Am J Respir Crit Care Med 2008; 332–338.
- [27] Vieira D, Maltais F, Bourbeau J. Home-based pulmonary rehabilitation in chronic obstructive pulmonary disease patients. Current Opinion in Pulmonary Medicine 2010; 16: 134–143.
- [28] Papi A, Romagnoli M, Baraldo S, et al. Partial reversibility of airfl ow limitation and increased exhaled NO and sputum eosinophilia in chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2000, 162: 1773–1777.
- [29] Leigh R, Pizzichini MMM, Morris MM, et al. Stable COPD: predicting benefit from high-dose inhaled corticosteroid treatment. Eur Respir J 2006; 27: 964–971.
- [30] Dummer JF, Epton MJ, Cowan JO, et al. Predicting Corticosteroid Response in Chronic Obstructive Pulmonary Disease Using Exhaled Nitric Oxide. Am J Respir Crit Care Med 2009; 180: 846–852.
- [31] Lehtimäki L, Kankaanranta H, Saarelainen S, et al. Bronchial nitric oxide is related to symptom relief during fluticasone treatment in COPD. Eur Respir J 2010; 35: 72–78.
- [32] Rodrigo G, Rodriquez J. Plaza V. Safety and Efficacy of Combined Long-Acting b-Agonists and Inhaled Corticosteroids vs Long-Acting b-Agonists Monotherapy for Stable COPD – A Systematic Review. Chest 2009; 136: 1029–1038.
- [33] Fabbri L, Calverley P, Izquierdo-Alonso J, et al. Roflumilast in moderate-to-severe chronic obstructive pulmonary disease treated with longacting bronchodilators: two randomized clinical trials. Lancet 2009; 374: 695–703.
- [34] Beeh K, Beier J. Indacaterol, a novel inhaled, once-daily, long-acting b2-agonist for the treatment of obstructive airways diseases. Adv Ther 2009; 26: 812.
- [35] Vestbo J, Anderson W, Coxson H, et al. Evaluation of COPD Longitudinally to Identify Predictive Surrogate End-points (ECLIPSE). Eur Respir J 2008; 869–873.
- [36] Ottenheim N, Giltay E, Zitman F, et al. Risk of Depressive Symptoms in the Oldest Old Subjects With COPD: The Leiden 85-plus Study. Am J Geriatr Psychiatry 2010 (Epub ahead of print).
- [37] van de Schans S, Janssen-Heijnen M, Biesma B, et al. COPD in cancer patients: higher prevalence in the elderly. Eur J Cancer 2007; 43: 2194–2202.
- [38] Schneider C, Bothner U, Jick SS, Meier C. Chronic obstructive pulmonary disease and the risk of cardiovascular diseases. Eur J Epidemiol 2010 (Epub ahead of print).
- [39] Ciobanu L, Pesut D, Srivastava G. Pulmonary rehabilitation in elderly patiens with chronic obstructive pulmonary disease. Pneumologia 2009; 58: 206–209.
- [40] Cardozo L, Steinberg J. Telemedicine for recently discharged older patients. Telemed J E Health 2010; 16: 49–55.
- [41] Mazza A, Zamboni S, Rubello D, et al. Chronic obstructive pulmonary disease and cardiovascular mortality in elderly subjects from general population. Blood Press J 2010 (Epub ahead of print).
- [42] Kesten S, Celli B, Decramer M, et al. Tiotropium HandiHaler in the treatment of COPD: a safety review. Int J Chron Obstruct Pulmon Dis 2009; 4: 397–409.
- [43] Tashkin D. Long-acting anticholinergic use in chronic obstructive pulmonary disease: efficacy and safety. Curr Opin Pulm Med 2010, 16: 97–105.
- [44] Ichinose M, Fujimoto T, Fukuchi Y. Tiotropium 5microg via Respimat and 18microg via HandiHaler; efficacy and safety in Japanese COPD patients. Respir Med 2010; 104: 228–236.
- [45] Tashkin D, Hanania N, McGinty J, et al. Nebulized formoterol provides added benefits to tiotropium treatment in COPD. Adv Ther 2009; 26: 1024–1034.
- [46] Snyder L, Eisner M. Obstructive lung disease among the urban homeless. Chest 2004; 125: 1719–1725.
- [47] Tashkin D, Celli B, Kesten S, et al. Long-term efficacy of tiotropium in relation to smoking status in the UPLIFT trial. Eur Respir J 2010; 35: 287–294.
- [48] Shahhen S, Jameson K, Syddall H, et al. The relation of dietary patterns to adult lung fiction and chronic obstructive pulmonary disease. Eur Respir J 2010 (Epub ahead of print).
- [49] Keranis E, Makris D, Rodopoulou P, et al. Impact of dietary shift to higher antioxidant fous in COPD: A Randomized Trial. Eur Respir J 2010 (Epub ahead of print).