Kombinační léčba hypertenze a dyslipidemie ke snížení kardiovaskulárního rizika
Souhrn:
Souček M, Žák P, Novák J. Kombinační léčba hypertenze a dyslipidemie ke snížení kardiovaskulárního rizika. Remedia 2021; 31: 119–123.
Časná kompenzace kardiovaskulárních (KV) rizikových faktorů, simultánní intervence a adherence k léčbě jsou základem KV prevence. Arteriální hypertenze (AH) a hypercholesterolemie (HCHL) se často vyskytují společně, jejich KV riziko se násobí, ale na druhé straně současná antihypertenzní a hypolipidemická léčba významně synergicky toto riziko snižuje. Fixní kombinace inhibitoru angiotenzin konvertujícího enzymu a statinu je nejvýhodnější kombinací v léčbě AHva HCHL v primární i sekundární prevenci KV onemocnění. Často se tyto dva rizikové faktory vyskytují u pacientů s diabetes mellitus, kdy přítomnost hyperglykemie toto riziko dále zvyšuje.
Summary:
Soucek M, Zak P, Novak J. Combination treatment of hypertension and dyslipidemia in order to lower the cardiovascular risk. Remedia 2021; 31: 119–123.
Early compensation of cardiovascular (CV) risk factors, simultaneous intervention and adherence to treatment all form the basis of CV prevention. Arterial hypertension (AH) and hypercholesterolemia (HCHL) often co‑occur and their CV risk multiplies; on the other hand, current antihypertensive and hypolipidemic treatment significantly synergistically lower this risk. Fixed combination of angiotensin converting enzyme inhibitor and statin is the most beneficial combination both in the treatment of AH and HCHL in primary and secondary prevention of CV diseases. These two risk factors often occur in patients with diabetes mellitus where the presence of hyperglycemia further increases this risk.
Key words: hypertension, dyslipidemia, diabetes mellitus, combination treatment, cardiovascular risk
Úvod
Kardiovaskulární (KV) onemocnění stojí stále na prvním místě jako nejvýznamnější příčina úmrtí. V období mezi lety 1985−2012 došlo v české populaci k významnému snížení úmrtnosti na ischemickou chorobu srdeční o více než 50 % u mužů a o 43 % u žen. Mortalita z KV příčin klesla u mužů, ale i u žen v průměru o 52 %. Na těchto povzbudivých výsledcích se podílely jak léčba akutních stavů, tak preventivní nefarmakologická i farmakologická opatření [1].
Výsledky studií EUROASPIRE I−V, které proběhly v letech 1995−2017, však nejsou zcela uspokojivé. Velký potenciál je v úpravě životosprávy našich pacientů, ale i v nedostatečné léčbě hypertenze, dyslipidemie, diabetes mellitus (DM) a dalších rizikových faktorů KV onemocnění [2].
Na tuto situaci se snažíme v nových doporučeních pro diagnostiku a léčbu hypertenze a léčbu dyslipidemie reagovat. Vzhledem k tomu, že v posledních dvaceti letech nemáme nové léky na léčbu vysokého krevního tlaku (TK), nezbývá nám než přicházet s novými kombinacemi, především fixními, abychom zlepšili adherenci pacientů a tím zvýšili účinnost léčby [3]. Zhruba 80 % hypertoniků má ovšem další rizikové faktory, především metabolické: hypercholesterolemii (HCHL), obezitu, DM a někteří mají kumulaci těchto rizikových faktorů, tedy metabolický syndrom. Léčba dyslipidemie zaznamenává v posledních letech úžasné úspěchy. U pacientů, kde nelze dosáhnout snížení hodnot LDL cholesterolu (LDL C) při léčbě statiny v první linii, je možné do kombinace předepsat ezetimib nebo monoklonální protilátky proti PCSK9 (proprotein konvertáza subtilisin/kexin typu 9) [4].
Hypertenze a hypercholesterolemie
Až 70 % pacientů s hypertenzí má současně zvýšenou sérovou koncentraci cholesterolu, která pacientům s hypertenzí zdvojnásobuje přítomné KV riziko. V léčbě těchto dvou rizikových faktorů máme dva zcela zásadní problémy:
- u pacientů s hypertenzí, ale i HCHL se nám bohužel nedaří dosáhnout cílových hodnot, které se v posledních doporučeních ještě zpřísňují [3,4];
- u obou rizikových faktorů je problémem, že pacienti nedodržují režimová a léčebná opatření, především jsou to mladší jedinci v primární prevenci.
Cílové hodnoty
Obecným cílem léčby hypertenze je
snížit riziko vzniku KV příhod. Proto kromě snížení TK vždy
zvažujeme režimové či farmakologické ovlivnění dalších
rizikových faktorů. Co se týká cílového TK v ordinaci, je
obecnou zásadou jej snížit pod hodnotu 140/90 mm Hg u všech
pacientů s hypertenzí. Pokud nemocný toleruje nižší
hodnoty TK, lze léčbu ponechat. Ve studiích zabývajících
se přísnou kontrolou TK u zvlášť rizikových nemocných
byly TK dosažené léčbou velmi rozdílné, a proto u nich
nelze jednoznačně určit cílovou hodnotu. Předpokládáme, že
cílová hodnota TK se pohybuje kolem 130/80 mm Hg (tab. 1).
Cílový TK při domácím měření či automatickém měření
v ordinaci není zcela jasný, za přiměřenou lze
považovat hodnotu TK < 135/85 mm Hg, v případě
24hodinového ambulantního monitorování TK (AMTK) je cílem
průměrný TK < 130/80 mm Hg. V klinické
praxi se musíme zaměřit především na hypertenzi 1. stupně
(140−159/90−99 mm Hg), kde máme nejpočetnější skupinu
hypertoniků (kolem 60 %), ale s farmakologickou léčbou
často vyčkáváme. Čím déle a účinněji léčíme TK, tím
lepší je prevence vzniku KV příhod. V současné době méně
než 50 % hypertoniků dosahuje cílového klinického TK pod
140/90 mm Hg [3].
monitorování TK (AMTK) je cílem
průměrný TK < 130/80 mm Hg. V klinické
praxi se musíme zaměřit především na hypertenzi 1. stupně
(140−159/90−99 mm Hg), kde máme nejpočetnější skupinu
hypertoniků (kolem 60 %), ale s farmakologickou léčbou
často vyčkáváme. Čím déle a účinněji léčíme TK, tím
lepší je prevence vzniku KV příhod. V současné době méně
než 50 % hypertoniků dosahuje cílového klinického TK pod
140/90 mm Hg [3].
V léčbě pacientů s HCHL nám v klinické praxi jde nejenom o dosažení cílových hodnot LDL C, ale zejména o snížení KV rizika. Cíle v léčbě dyslipidemie se změnily k nižším hodnotám podle klasifikace KV rizika.
Kombinace hypertenze a HCHL se často vyskytuje také u pacientů s DM, kdy hyperglykemie KV riziko dále zvyšuje. Pro dyslipidemii u pacientů s DM 2. typu je charakteristická vysoká koncentrace lačných a postprandiálních triglyceridů (TG), snížená hodnota HDL cholesterolu (HDL C) a zvýšení koncentrace malých denzních LDL částic (sdLDL) [5]. Zvýšení hodnot TG je úzce spjato se špatnou kompenzací diabetu. V rozsáhlé studii s pacienty léčenými pro DM 1. typu byla prokázána statisticky významná závislost mezi hodnotou glykovaného hemoglobinu (HbA1c) a celkovým cholesterolem (p < 0,0001), LDL C (p < 0,0001) a negativní asociace mezi hodnotami HbA1c a HDL C [6]. V souladu s uvedeným jsou nálezy studie DCCT/EDIC, kde zlepšená glykemická kontrola u pacientů trpících DM 1. typu dosažená pomocí léčby inzulinem v intezifikovaném režimu vedla ke snížení rizika rozvoje KV onemocnění [7]. Předpokladem úspěchu léčby pacienta s diabetem je dosažení cílových hodnot glykemie a HbA1c při současném ovlivnění obou dalších hlavních rizikových faktorů – dyslipidemie a hypertenze. Cílové hodnoty dle aktuálních doporučení České diabetologické společnosti jsou pro glykemie v plné kapilární krvi (selfmonitoring): nalačno/před jídlem 4,0–6,0 (< 8,0) mmol/l, postprandiální 5,0–7,5 (< 9,0) mmol/l, pro HbA1c < 45 (< 60) mmol/mol; v závorkách jsou uvedeny doporučené hodnoty pro fragilní diabetiky s vysokým KV rizikem.
Špatná adherence k léčbě rizikových faktorů
Téměř 50 % pacientů nedodržuje nefarmakologická opatření a neužívá léky tak, jak jsou předepsány. Adherence k preventivní léčbě je mezi obecnou populací jednou z nejhorších. Pacienti jsou prakticky bez obtíží, a především mladší jedinci s vidinou celoživotní léčby selhávají. Navíc některé nepravdy kolující kolem léčby hypolipidemiky ve sdělovacích prostředcích tuto situaci ještě zhoršují.
Terapeutické ovlivnění arteriální hypertenze
Lékem první volby v léčbě arteriální hypertenze a HCHL nebo aterogenní dyslipidemie by měl být inhibitor osy renin angiotenzin aldosteron (RAAS), tj. inhibitor angiotenzin konvertujícího enzymu (ACE) nebo inhibitor AT1 receptorů pro angiotenzin II. Ve studii SMILE (Survival of Myocardial Infarction Long term Evaluation) s více než 1 500 pacienty s akutním koronárním syndromem se zjistilo, že léčba zofenoprilem vedla k větší redukci výskytu fatálních i nefatálních KV příhod u pacientů s HCHL ve srovnání s pacienty s normální sérovou koncentrací cholesterolu [8]. Bylo opakovaně prokázáno, že inhibitory RAAS samostatně nebo v kombinaci s blokátory kalciových kanálů (BKK) jsou velmi účinné v redukci TK u pacientů s dalšími metabolickými poruchami lipidů nebo glukózy.
Inhibitory ACE vedou k poklesu TK snížením periferního cévního odporu. Na rozdíl od přímých vazodilatačních látek i BKK dihydropyridinového typu nevedou ke zrychlení tepové frekvence. Na vazodilatačním účinku inhibitorů ACE se podílí několik složek a jejich mechanismus účinku je komplexní. Snižují koronární rezistenci, mají antiadrenergní účinek, zvyšují sekreci bradykininu a snižují dotížení levé komory srdeční. Výhodné je jejich hemodynamické působení, snižují totiž periferní cévní odpor bez reflexní tachykardie. Příznivě ovlivňují ledviny, kde dochází k dilataci především eferentních arteriol, k poklesu proteinurie a zpomalení progrese diabetické nefropatie. Inhibitory ACE mají kardioprotektivní účinek, který se projevuje tím, že léčba těmito přípravky podněcuje nejen regresi hypertrofie myokardiální svaloviny u hypertenze, ale i regresi zmnoženého intersticiálního a perivaskulárního kolagenu u hypertrofického srdce. Inhibitory ACE vedou též k regresi hypertenzních cévních změn, včetně změn v drobných koronárních tepénkách u esenciální hypertenze. Průtok krve životně důležitými orgány (mozek, srdce, ledviny) se nemění, nebo má spíše tendenci se zvyšovat. Zvyšuje se i poddajnost velkých tepen, která vede k dalšímu poklesu aortální impedance a srdečního dotížení. Cílem naší snahy je tedy nejen snížit TK, ale i celkově zredukovat KV riziko s ohledem na progresi aterosklerózy [9].
Terapeutické ovlivnění hypercholesterolemie
Na základě všech statinových studií provedených za posledních třicet let mají statiny v primární i sekundární prevenci KV nemocí nejvyšší úroveň důkazů (A) a nejvyšší třídu doporučení [10]. Snížení koncentrace LDL C o 1 mmol/l vede k významnému snížení mortality o 10 %, koronární mortality o 20 %, rizika pro velké koronární příhody o 23 % a rizika cévní mozkové příhody o 17 % [11]. V současné době existují důkazy, že také kombinace statinu s ezetimibem, která snižuje hodnotu LDL C, redukuje KV riziko (studie IMPROVE IT) [12], stejně jako kombinace statinu s inhibitory PCSK9 či inhibitory PCSK9 podávané v monoterapii. Evolokumab a alirokumab jsou hypolipidemika s nejsilnějším účinkem, protože snižují koncentraci LDL C v průměru o 60 % v závislosti na dávce [13,14].
Primárním cílem léčby dyslipidemie
je stále LDL C. V nových evropských doporučených
postupech pro léčbu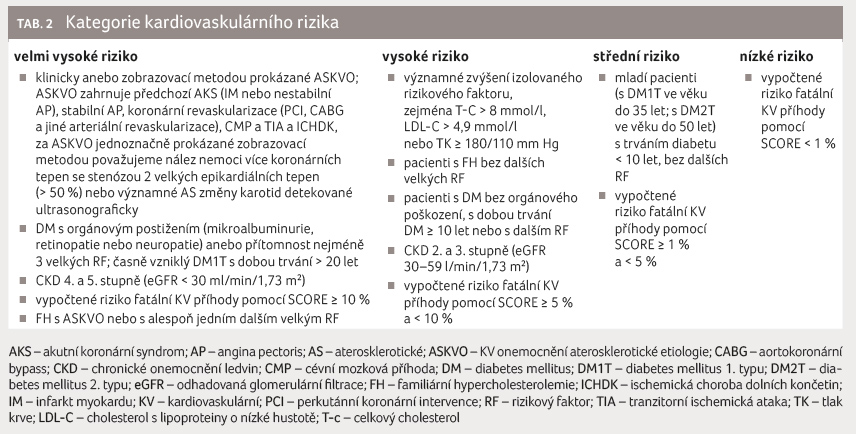 dyslipidemie z roku 2019 jsou uvedeny
nové definice pro stratifikaci celkového KV rizika (tab. 2),
nově cílové hodnoty pro LDL C (tab. 3). Vliv statinů
na TK byl také v minulosti sledován, ale výsledky nejsou
přesvědčivé. Metaanalýza 40 menších prospektivních
kontrolovaných randomizovaných studií ukázala malý, ale významný
účinek statinů na snížení TK. Systolický TK klesl při
léčbě statiny v průměru o 2,62 mm Hg
(p ≤ 0,001) a diastolický TK o 0,94 mm Hg
(p ≤ 0,001) [15]. Metaanalýza velkých
prospektivních studií tento účinek neprokázala. Je však třeba
vzít v úvahu, že velké statinové studie nebyly vytvořeny
pro primární sledování vlivu statinů na TK, pozornost
nebyla věnována ani metodice měření TK, ani nebyly vzaty v úvahu
rozdílnosti v léčbě hypertenze apod. I když není
zcela objasněno, zda statiny ovlivňují TK, některé studie
prokazují vliv statinů na regresi orgánových změn
u hypertoniků, např. oddalují renální poškození a snižují
proteinurii [16]. Ve studii EASY FIT se prokázala větší
stabilizace koronárních plátů dávkou 20 mg atorvastatinu
ve srovnání s dávkou 5 mg [17].
dyslipidemie z roku 2019 jsou uvedeny
nové definice pro stratifikaci celkového KV rizika (tab. 2),
nově cílové hodnoty pro LDL C (tab. 3). Vliv statinů
na TK byl také v minulosti sledován, ale výsledky nejsou
přesvědčivé. Metaanalýza 40 menších prospektivních
kontrolovaných randomizovaných studií ukázala malý, ale významný
účinek statinů na snížení TK. Systolický TK klesl při
léčbě statiny v průměru o 2,62 mm Hg
(p ≤ 0,001) a diastolický TK o 0,94 mm Hg
(p ≤ 0,001) [15]. Metaanalýza velkých
prospektivních studií tento účinek neprokázala. Je však třeba
vzít v úvahu, že velké statinové studie nebyly vytvořeny
pro primární sledování vlivu statinů na TK, pozornost
nebyla věnována ani metodice měření TK, ani nebyly vzaty v úvahu
rozdílnosti v léčbě hypertenze apod. I když není
zcela objasněno, zda statiny ovlivňují TK, některé studie
prokazují vliv statinů na regresi orgánových změn
u hypertoniků, např. oddalují renální poškození a snižují
proteinurii [16]. Ve studii EASY FIT se prokázala větší
stabilizace koronárních plátů dávkou 20 mg atorvastatinu
ve srovnání s dávkou 5 mg [17].
Terapeutické ovlivnění dyslipidemie u diabetika
Makrovaskulární komplikace jsou hlavní příčinou morbidity a mortality u pacientů s diabetem, 60 % pacientů s diabetem umírá na KV onemocnění. Léčba dyslipidemie u těchto pacientů spočívá v úpravě životního stylu, při zahájení farmakoterapie jsou statiny jednoznačnou první volbou [18]. Jak v klinických studiích, tak v epidemiologických sledováních bylo prokázáno, že léčba statiny snižuje riziko vzniku infarktu myokardu, iktu a potřeby revaskularizace. Z klinických studií víme, že snížení hodnoty LDL C o 1 mmol/l vede k 23% snížení KV rizika. Významné je v klinické praxi důsledné provádění titrace dávky statinu. Pokud se titrací dávky statinu nedaří dosáhnout cílových hodnot LDL C, je nutno zahájit léčbu kombinací s ezetimibem. V případě, že ani kombinace s ezetimibem nestačí k dosažení cílové hodnoty LDL C, je indikováno zahájení terapie inhibitory PCSK9.
Současná odborná doporučení snížila cílovou hodnotu LDL C u pacientů s diabetem a velmi vysokým KV rizikem na 1,4 mmol/l [4]. Pro dosažení cílové hodnoty LDL C se frekventně musí využívat kombinační léčba dyslipidemie, včetně zahájení léčby inhibitory PCSK9. Navzdory uvedeným možnostem farmakoterapie řada nemocných v klinické praxi cílových hodnot nedosahuje. Přes uvedené důkazy z klinických studií perzistuje v klinické praxi vysoká prevalence non adherence, případně dlouhodobé přerušení léčby statiny. V rozsáhlé observační studii USAGE survey účastníci nejčastěji udávali jako důvod pro non adherenci a přerušení léčby bolesti ve svalech, cenu a obavu z neúčinnosti léčby hypolipidemiky! Účastníci přiznávající přerušení léčby byli méně spokojeni s vysvětlením neodkladnosti zahájení farmakologické léčby dyslipidemie od ošetřujícího lékaře, častěji hledali informace na internetu, také byli méně ochotni k akceptování pravidelných laboratorních kontrol cholesterolu [19]. Zde evidentně platí stará pravda, že účinná je pouze medikace, kterou pacienti reálně užívají, a je třeba se opakovaně tázat na pacientem odhadovaná procenta compliance při užívání hypolipidemik.
Správně zvolená léčba diabetu může významně snížit KV mortalitu
V konsenzuálním doporučení ADA/EASD (American Diabetes Association/European Association for Study of Diabetes) z roku 2020 je u pacientů s diabetem a přítomným KV onemocněním doporučeno zvolit léčbu agonisty receptoru pro GLP 1 (GLP 1RA) nebo inhibitory sodíko glukózového kotransportéru 2 (SGLT2) ke snížení rizika kombinovaného KV cílového ukazatele (MACE), KV mortality, progrese chronického onemocnění ledvin (CKD) nebo hospitalizace pro srdeční selhání (hHF). Dle aktualizovaných guidelines by léčba GLP 1RA měla být nově iniciována také u pacientů s DM 2. typu bez diagnostikovaného KV onemocnění, ale s přítomnými rizikovými faktory: věk > 55 let, stenóza karotid > 50 % a glomerulární filtrace < 60 ml/min nebo albuminurie. Inhibitory SGLT2 jsou doporučeny u pacientů s DM 2. typu a srdečním selháním zejména v případě průkazu snížení ejekční frakce levé komory. Jako velmi zajímavá se jeví kombinovaná léčba GLP 1RA a inhibitory SGLT2, kde klinické studie prokázaly významný efekt snížení hodnot HbA1c a hmotnosti, žádná ze studií ale nesledovala efekt kombinační léčby na kardiorenální cíle.
Časné ovlivnění hypertenze a hypercholesterolemie
U mladších pacientů v primární prevenci vídáme současný výskyt arteriální hypertenze a dyslipidemie, dvou diagnóz, kdy pacient je zcela bez obtíží, obvykle není ochoten své nové nemoci přijmout a adekvátně léčit. Vzhledem ke špatné compliance mladých pacientů je třeba s nemocným rozebrat patogenezi aterosklerózy a její dopady na rozvoj KV příhod, vliv vhodných režimových opatření a případně léčby. Včasná identifikace rizikového pacienta a stejně tak brzká intervence rizikových faktorů je stále základem péče o naše nemocné. Klasifikace KV rizika je uvedena v tabulce 2. Základem léčby je adekvátní úprava životního stylu (úprava jídelníčku, fyzická aktivita). Pokud touto cestu nedosáhneme požadovaných cílových hodnot, musíme zahájit vhodnou farmakologickou léčbu. Pečujeme li o jedince s několika rizikovými faktory aterosklerózy současně, situace je o to složitější. Samotná léčba arteriální hypertenze a dyslipidemie, tedy pouze dvou rizikových faktorů, vyžaduje často podávání více účinných látek. V takovém případě se skutečně často potýkáme se špatnou adherencí k léčbě, jakkoliv správně indikované, což výrazně limituje žádoucí pozitivní efekt. Dlouhodobé správné užívání racionálně volené farmakoterapie se také snažíme podpořit volbou dobře tolerované léčby, kterou lze při dobrém efektu podávat ve formě fixní kombinace, kdykoliv je taková forma k dispozici. Omezení počtu tablet, které pacient užívá, se promítne do zlepšení adherence a následně lepšího dosahování léčebných cílů ve srovnání s podáváním totožných účinných látek zvlášť.
Souběžná terapie hypertenze a hypercholesterolemie
První důkazy o možné léčbě hypertenze a HCHL současně přináší studie ASCOT LLA (Lipid Lowering Arm). Kombinace atorvastatinu s modernější kombinovanou léčbou hypertenze vedla k významnému poklesu incidence nefatálního infarktu myokardu a úmrtí na podkladě ischemické choroby srdeční o 53 %, zatímco přidání atorvastatinu k diuretiku a betablokátoru nemělo téměř žádný význam. Přínos této trojkombinace byl potvrzen i po prodloužení studie o dalších 2,2 roku [20]. Účinek trojkombinace statinu, inhibitoru ACE a BKK byl také sledován v post hoc analýze studie EUROPA, do níž byli zařazeni nemocní se stabilní ischemickou chorobou srdeční. Přidání perindoprilu nebo placeba do terapeutického schématu pacientů léčených BKK a hypolipidemikem ukázalo, že perindopril s BKK a statinem vedl k poklesu výskytu KV úmrtí, infarktu myokardu nebo srdeční zástavy o 46 %. Dále došlo v této skupině k poklesu celkové mortality o 58 %, KV mortality dokonce o 71 %. Studie EUROPA prokázala výhody léčby účinnou látkou perindopril u všech nemocných s ischemickou chorobou srdeční a bez známek srdečního selhání [21].
V posledních letech máme k dispozici stále více tablet s fixní kombinací kardiovaskulárně protektivních léků. Fixní kombinace antihypertenziv (fixní kombinace dvou účinných látek – např. inhibitor ACE/blokátor AT1 + thiazidové diuretikum, inhibitor ACE + indapamid, inhibitor ACE/blokátor AT1 + BKK, betablokátor + BKK, ale také tří účinných látek: inhibitor ACE + BKK + diuretikum). Přibývá kombinací hypolipidemik a také kombinace dvou rozdílných účinných látek k ovlivnění různých rizikových faktorů. U pacientů se současným výskytem hypertenze a HCHL je vhodné zahájit léčbu obou rizikových fakturů současně. Již řadu let využíváme fixní kombinaci amlodipinu s atorvastatinem a nově fixní kombinaci perindoprilu s atorvastatinem. Zahájení takovéto kombinační léčby by mělo nastat ještě před rozvojem ireverzibilních aterosklerotických změn. Dřívější intervence přináší pacientovi velmi významnou redukci KV rizika. Pouze 10% snížení TK a současný 10% pokles HCHL vedou ke snížení rizika KV onemocnění o celých 45 % [22]. Zlepší se rovněž compliance a perzistence pacienta k celoživotní terapii. Naprosto zásadní je tedy rychlá diagnostika a včasné zahájení léčby.
Léčba hypertenze monoterapií dosahuje cílového tlaku jen u 20−25 % hypertoniků. Proto je vhodná dvojkombinace antihypertenziv se statinem. Máme k dispozici trojkombinace: kombinace inhibitoru ACE (perindopril) s BKK (amlodipin) a statinem (atorvastatin), do budoucna kombinace inhibitoru ACE (perindopril) s diuretikem (indapamid) a statinem.
Kdy použít fixní dvojkombinaci a kdy trojkombinaci?
V čem tkví výhoda dvojkombinace, když už máme k dispozici fixní trojkombinaci k léčbě hypertenze a dyslipidemie? Kromě problémů spočívajících v tom, že nedosahujeme cílových hodnot obou rizikových faktorů a máme špatnou adherenci k jejich léčbě, přichází ještě třetí faktor, a tím je pozdní zahajování léčby těchto rizikových faktorů. Při léčbě bychom měli také zohlednit faktor času. Zdá se, že věk pacienta není rizikovým faktorem sám o sobě, ale jde spíše o délku expozice dalším rizikovým faktorům. Pokud doba expozice zvyšuje KV riziko, pak doba, po kterou jsou rizikové faktory kompenzovány, KV riziko snižuje. Z toho vyplývá nutnost včasné intervence KV rizikových faktorů, zejména u mladších osob [23]. Metaanalýza 27 randomizovaných kontrolovaných studií se statiny ukázala, že snížení hodnoty LDL C o 1 mmol/l během pěti let léčby je spojeno s poklesem výskytu KV příhod o 22 %. Ovšem pro osoby s geneticky příznivým KV profilem znamená celoživotně nízká hodnota LDL C o 54 % nižší KV riziko [24]. Podobná situace je u TK. Pětiletá kompenzace TK antihypertenzivy snížila riziko KV příhod o 19 %, zatímco u jedinců s geneticky příznivým fenotypem bylo riziko KV příhod nižší o 46 % [25]. Farmakologicky dnes již umíme napodobit geneticky příznivý KV profil jedince. S kompenzací rizikových faktorů je třeba začít včas, zejména u mladších pacientů, které ještě čeká dlouhodobá expozice těmto rizikovým faktorům. Proto je třeba zahájit farmakoterapii hned. Trojkombinace slouží pro léčbu již závažnějších stavů s aterosklerózou.
Závěr
Většině KV příhod lze předejít dlouhodobým ovlivněním systolického TK, LDL C a hyperglykemie. Celoživotním snížením hodnot systolického TK o 10 % a LDL cholesterolu o 1 mmol/l docílíme 78% redukce výskytu KV příhod a 68% poklesu v případě koronárních úmrtí. Ke snížení přítomného KV rizika můžeme přispět využitím fixní dvojkombinace, případně trojkombinace antihypertenziva a statinu. Léčba moderními antidiabetiky ze skupiny GLP 1RA nebo ze skupiny inhibitorů SGLT2 je spojena nejen s efektivní kontrolou glykemie, ale také s významným snížením KV rizika. Účinná kontrola rizikových faktorů a časně iniciovaná léčba antidiabetiky s prokázaným KV přínosem jsou základními předpoklady pro úspěšnou léčbu cílenou na redukci KV mortality a morbidity u pacientů s diabetem.
Seznam použité literatury
- [1] Bruthans J, Cífková R, Lánská V, et al. Explaining the decline in coronary heart disease mortality in The Czech Republic between 1985 and 2007. Eur J Prev Cardiol 2014; 21: 829−839.
- [2] Katseva K, Wood D, De Bacquer D, et al. EUROASPIRE IV: a European Society of Cardiology survey on the lifestyle factors and therapeutic managements o coronary patients from 24 European countries. Eur J Prev Cardiol 2016; 23: 636−648.
- [3] Widimský J, Filipovský J, Ceral J a kol. Doporučení pro diagnostiku a léčbu arteriální hypertenze ČHS 2017. Hypertenze – kardiovaskulární prevence 2018; Supplementum: 1−19.
- [4] Mach F, Baigent C, Catapano Al, et al. ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. The Task Force for the management of dyslipidemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS). Eur Heart J 2020; 1: 111−188.
- [5] Fox CS, Pencina MJ, Wilson PW, et al. Lifetime risk of cardiovascular disease among individuals with and without diabetes stratified by obesity status in the Framingham heart study. Diabetes Care 2008; 31: 1582−1584.
- [6] Schwab KO, Doerfer J, Naeke A, et al.; German/Austrian Pediatric DPV Initiative. Influence of food intake, age, gender, HbA1c, and BMI levels on plasma cholesterol in 29,979 children and adolescents with type 1 diabetes – reference data from the German diabetes documentation and quality management system (DPV). Pediatr Diabetes 2009; 10: 184−192.
- [7] Nathan DM, Cleary PA, Backlund JY, et al., Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications (DCCT/EDIC) Study Research Group: Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes. N Engl J Med 2005; 353: 2643–2653.
- [8] Borghi C, Cicero AF, Bacchelli S. et al. Survival of Myocardial Infarction Long‑term Evaluation (SMILE) study. Serum cholesterol levels on admission and survival in patients with acute myocardial infarction treated with zofenopril a post hoc analysis of the SMILE trial. Fundam Clin Pharmacol 2009; 23: 641−648.
- [9] Widimský J, Widimský J sen. Inhibitory angiotenzin‑konvertujícího enzymu (ACEI). In: Widimský J a kol. Hypertenze. 5. vydání. Praha: Maxdorf Jessenius, 2019: 206−216.
- [10] Egan BM, Li J, Qanungo S, et al. Blood pressure and cholesterol control in hypertensive hypercholesterolemic patients. NHANES 1998–2010. Circulation 2013; 128: 29−41.
- [11] Cholesterol Treatment Trialists (CTT) Collaboration. Baigent C, Blackwell L, Emberson J, et al. Efficacy and safety of more intensive lowering of LDL cholesterol a meta‑analysis of data from 170 000 patients in 26 randomised trials. Lancet 2010; 376: 1670−1681.
- [12] Bohula EA, Morrow DA, Giugliano RP, et al. Atherothrombotic risk stratification and ezetimibe for secondary prevention. J Am Coll Cardiol 2017; 69: 911−921.
- [13] Sabatine MS, Giugliano RP, Keech AC, et al. Evolocumab and clinical outcomes in patients with cardiovascular disease. N Engl J Med 2017; 376: 1713−1722.
- [14] Schwartz GG, Steg PG, Szarek M, et al. Alirocumab and cardiovascular outcomes after acute coronary syndrome. N Engl J Med 2018; 379: 2097−2107.
- [15] Briasoulis A, Agarwal B, Valachis A, et al. Antihypertensive effects of statins: a metaanalysis of prospective controlled studies, J Clin Hypertens 2013; 15: 310−320.
- [16] Sanguankeo A, Upala S, Cheungpasitporn W, et al. Effects of statins on renal outocomes in chronic kidney disease patients: a systematic review and meta‑analysis. PloS One 2015; 10: e0132970.
- [17] Komukai K, Kubo T, Kitabata H, et al. Effect of atorvastatin therapy on fibrous cap thickness in coronary atherosclerotic plaque as assessed by optical coherence tomography: the EASY‑FIT study. J Am Coll Cardiol 2014; 64: 2207−2217.
- [18] Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults. Third report of the National Cholesterol Education Program (NCEP) expert panel on detection, evaluation, and treatment of high blood cholesterol in adults (Adult Treatment Panel III) final report. Circulation 2002; 106: 3143–3421.
- [19] Wei MY, Ito MK, Cohen JD, et al. Predictors of statin adherence, switching, and discontinuation in the USAGE survey: understanding the use of statins in America and gaps in patient education. J Clin Lipidol 2013; 7: 472−483.
- [20] Sever PS, Poulter NR, Dahlöf B, et al. Antihypertensive therapy and the benefit of atorvastatin in the Anglo‑Scandinavian cardiac outcomes trial: trial lipid‑lowering arm extension. J Hypertens 2009; 27: 947−954.
- [21] Bertrand M, Mourad JJ. Combining perindopril with calcium channel blocker and a lipid‑lowering agent significantly decreases mortality: a subgroup analysis of EUROPA. Circulation 2013; 128: A18906.
- [22] Emberson J, Whincup P, Morris R, et al. Evaluating the impact of population and high‑risk strategies for the primary prevention of cardiovascular disease. Eur Heart J 2004: 25: 484−491.
- [23] Vrablík M. Simultánní intervence více rizikových faktorů – cesta k účinnému snížení kardiovaskulárního rizika. Kardiol Rev Int Med 2019; 21: 177−179.
- [24] Ference BA, Majeed F, Penumetcha R, et al. Effect of naturally random allocation to lower low‑density lipoprotein cholesterol on the risk of coronary heart disease mediated by polymorphisms in NPC1L1, HMGCR, or both: a 2x2 factorial Mendelian randomization study. J Am Coll Cardiol 2015; 65: 1552−1561.
- [25] Ference BA, Julius S, Mahajan N, et al. Clinical effect of naturally random allocation to lower systolic blood pressure beginning before the development of hypertension. Hypertension 2014; 63: 1182−1188.