Kruh antikoagulace se uzavírá
Nová perorální antikoagulancia (NOAC) se rychle etablovala v klinické praxi – tato rychlost je důkazem, že odpovídají na reálné a dříve nenaplněné požadavky očekávané od antikoagulační léčby. Prvním z těchto léků byl dabigatran etexilát – a ten je také prvním přípravkem z nové lékové skupiny, u kterého je k dispozici snadný způsob, jak antikoagulační účinky bezpečně zvrátit. Na sklonku minulého roku byl schválen idarucizumab, lék, který u pacientů užívajících dabigatran okamžitě zruší jeho účinek. Dostupnost antidota posiluje u lékařů i nemocných tolik potřebnou jistotu. Díky tomu by se mohl výrazně zvýšit počet nemocných, kteří jsou antikoagulační léčbou chráněni proti tromboembolickým příhodám. O tom všem se hovořilo na setkání nazvaném Anticoagulation Academy, které proběhlo začátkem roku ve Vídni za podpory společnosti Boehringer Ingelheim.
Fibrilace síní představuje nejčastější srdeční arytmii. Je nebezpečná hlavně tím, že až pětkrát zvyšuje riziko iktů. Sama fibrilace síní je příčinou až dvaceti procent ischemických cévních mozkových příhod. Navíc pokud cévní mozková příhoda vznikne na kardioembolickém základě, je závažnější než při jiné etiologii (roční mortalita 63 % vs. 64 %) a vyšší je i riziko opakovaného iktu.
Tato katastrofa je však preventabilní – a to důslednou antikoagulací. Na optimalizaci antikoagulační terapie u nemocných s fibrilací síní se zaměřilo setkání nazvané Anticoagulation Academy. Do Vídně se na ně v lednu sjelo kolem čtyř set lékařů ze sedmnácti zemí. To, že jde o multioborové téma, dokládá i zastoupení pestré škály specializací – diskutovali zde kardiologové, neurologové, hematologové, internisté, praktičtí lékaři i specialisté na urgentní medicínu.
Půl století trápení s warfarinem
Vést antikoagulační léčbu u fibrilace síní znamená provádět pacienta úžinou, kde na jedné straně je riziko ischemické cévní mozkové příhody (iCMP) a na straně druhé nemocného ohrožuje krvácení. Tato riskantní cesta však prokazatelně zachraňuje životy. „Bez antikoagulační léčby by iCMP utrpělo 5 % pacientů s fibrilací síní každý rok,“ řekl ve Vídni prof. Georg Nickenig, kardiolog a internista z univerzity v Bonnu. Po desetiletí této oblasti dominoval warfarin – a účinně. Podle prof. G. Nickeniga snižuje pravděpodobnost iktu u pacientů s fibrilací síní zhruba na třetinu. Těžko však hledat jiný přípravek s tak dlouhým seznamem limitů jeho používání. Mezi ně patří pomalý nástup účinku i jeho odeznění, četné lékové a potravinové interakce, sklon ke vzniku rezistence, a především neprediktabilní antikoagulační účinek s úzkým terapeutickým oknem (INR 2–3).
To vše s sebou přináší nutnost časté monitorace. „Pacient léčený warfarinem by měl mít minimálně jednou měsíčně změřeno INR – pro mnohé to znamená celoživotní zátěž,“ upozornil prof. Georg Nickenig.
Stále je proto běžné, že čas, který nemocní tráví v požadovaném terapeutickém rozmezí warfarinu, klesá pod padesát procent. To má samozřejmě své následky. „V klinických studiích se podíl pacientů, u nichž dojde při léčbě warfarinem k intrakraniálnímu krvácení, blíží jednomu procentu ročně, v reálné praxi to pravděpodobně bude více. Plných šedesát procent těchto pacientů umírá, jde tedy o mimořádně devastující komplikaci,“ upozornil prof. G. Nickenig.
NOAC – podobná, ale ne stejná
Nová antikoagulancia většinu limitů warfarinu překonávají, nebo alespoň „změkčují“. Z hlediska mechanismu účinku se dělí do dvou podskupin. První z nich tvoří přímé inhibitory trombinu, tzv. gatrany, se zatím jediným v praxi používaným zástupcem dabigatranem. Druhou jsou inhibitory aktivovaného koagulačního faktoru X – tedy tzv. xabany (rivaroxaban, apixaban a edoxaban). Všechny tyto přípravky znamenají pro nemocné bezpečnější a v některých případech i účinnější prevenci tromboembolických komplikací. Lékařům pak výrazně usnadňují život, protože odpadá mnoho problémů, které museli řešit při léčbě warfarinem. Tomu odpovídá i znění většiny platných doporučených postupů, včetně doporučení Evropské kardiologické společnosti, jež NOAC preferují před warfarinem.
„NOAC mají předvídatelný a konzistentní účinek, díky tomu nevyžadují monitoraci. Jejich efekt nastupuje rychle a také rychle odeznívá. Především ale v porovnání s warfarinem snižují riziko intrakraniálního krvácení o 30–70 %. To je pro nás i pro pacienty nesmírně důležité a je to asi největší přínos těchto nových léků,“ uvedl dr. John W. Eikelboom, hematolog z McMaster University v kanadském Ontariu. Zároveň ale zdůraznil, co je vlastním cílem antikoagulační léčby: „Proč podáváme těmto pacientům antikoagulancia? Protože chceme předcházet iCMP. U nemocných s fibrilací síní je plných 92 % iktů ischemických. V redukci výskytu iCMP je z NOAC oproti warfarinu superiorní dabigatran v dávce 150 mg. Relativní riziko snižuje o 24 %,“ připomněl dr. J. W. Eikelboom s odkazem na výsledky studie RE‑LY (Randomized Evaluation of Long‑term anticoagulant therapY). Do tohoto rozsáhlého programu klinického hodnocení bylo zařazeno více než 18 000 pacientů s fibrilací síní a s alespoň jedním rizikovým faktorem. Byli randomizováni do tří větví: k léčbě warfarinem ve standardním terapeutickém rozmezí, dabigatranem v dávce 150 mg dvakrát denně a dabigatranem v dávce 110 mg dvakrát denně.
Závěry této studie byly zveřejněny v roce 2009 v časopise New England Journal of Medicine a dabigatran je podle nich minimálně stejně účinnou, ale bezpečnější alternativou warfarinu. V dávce 2× 110 mg se ukázal být v prevenci tromboembolických příhod non-inferiorní oproti warfarinu, ale co do rizika krvácení byl bezpečnější než warfarin. V dávce 2× 150 mg jeho antitrombotický účinek na prevenci ischemických iktů warfarin překonal. Doktor Eikelboom i v této souvislosti zdůraznil pokles výskytu intrakraniálního krvácení – u vyšší dávky o 59 %, u nižšího dávkování dokonce o 70 % oproti warfarinu.
Proč je dobré mít prověřené dvě dávky
Dalším přednášejícím byl prof. Hans‑Christoph Diener, neurolog z univerzity v německém Essenu. Ten ukázal, že výsledky studie RE‑LY se jednoznačně potvrzují v reálné praxi, jak dokládá hned několik velkých neintervenčních databází. Zmínil například nezávislou studii FDA publikovanou v loňském roce v časopise Circulation, která hodnotila data od 134 000 amerických pacientů z pojišťovny Medicare. Uspořádání této studie bylo založeno na tzv. propensity score matching, kdy ke každému pacientovi léčenému dabigatranem byl přiřazen nemocný se shodnými klinickými parametry, který byl léčen warfarinem. „Toto porovnání v podstatě zrcadlí výsledky studie RE‑LY, závěry jsou zcela konzistentní. Je zde i statisticky významná, čtrnáctiprocentní redukce mortality – přitom jde o širší spektrum pacientů z hlediska komorbidit,“ řekl H. Diener. „Analýzy dat z reálného světa ukazují, že se údaje z klinických studií transformují do každodenní praxe,“ řekl k tomu prof. Nickenig.
Důležitým specifikem dabigatranu je podle prof. Dienera to, že v klinickém hodnocení byly na rozsáhlých kohortách pacientů testovány dvě dávky léku. „Umožňuje nám to zohlednit individuální charakteristiky pacienta,“ uvedl prof. Diener s tím, že podle evropských regulačních úřadů má být u nemocných ve věku 80 let a starších nebo u pacientů užívajících verapamil podána nižší dávka dabigatranu 2× 110 mg, u pacientů ve věku 75 až 80 let se doporučuje dávka 2× 150 mg, resp. nižší dávka 2× 110 mg, pokud je riziko tromboembolie nízké a riziko krvácení vysoké. Ke zvážení je pak nižší dávka u ostatních nemocných s vysokým rizikem krvácení a u jedinců s gastritidou, ezofagitidou nebo s gastroezofageálním refluxem nebo u pacientů se středně těžkou poruchou funkce ledvin. V této souvislosti prof. Diener upozornil na analýzu, kterou G. Lip nedávno publikoval v časopise Journal of Thrombosis and Haemostasis. Ta odpovídala na otázku, jak by výsledky studie RE‑LY vypadaly, kdyby pacienti byli k užívání jednotlivých dávek dabigatranu rozděleni nikoli randomizovaně, ale podle těchto platných kritérií. Jejím závěrem je, že by došlo k redukci výskytu CMP a systémového embolismu o 24 %, k redukci počtu epizod závažného krvácení o 15 % a ke snížení celkové mortality o 14 %.
Warfarin u fibrilace síní už téměř nepoužíváme
Přes veškerý pokrok, který NOAC přinesla, zůstává i ve vyspělých zemích polovina pacientů s fibrilací síní bez antikoagulační léčby. Prevalence této arytmie se odhaduje na 2 % populace a spolu s demografickým stárnutím se nepochybně bude zvyšovat. Jde tedy o obrovskou masu lidí ve zbytečném riziku. „Naše centrum patří mezi největší v Německu. Vídám na osm set pacientů s cévní mozkovou příhodou každý rok. Vždy je smutné, když se dozvídáme, že pacient má fibrilaci síní, ale přichází bez antikoagulace, případně je léčen pouze kyselinou acetylsalicylovou. Je však také časté, že nemocný s cévní mozkovou příhodou warfarin předepsaný má, ale jeho INR při příjmu je 1,2, což ukazuje na nedostatečnou antikoagulaci,“ popsal prof. Diener a pokračoval: „Průměrně jednou za deset dní přijímáme pacienta užívajícího warfarin s krvácením do mozku. U těch je kompletní úprava neurologických příznaků vzácná. Pokud nezemřou, zpravidla vyžadují dlouhodobou následnou péči. U nich pak naměříme INR 5 či 6, ale i více. Takových pacientů ošetřujeme ročně desítky, oproti tomu jsme za posledních pět let měli jediného pacienta s intrakraniálním krvácením užívajícího dabigatran. V našem centru už u pacientů s fibrilací síní warfarin téměř nepoužíváme. Otázka nezní, zda nasadit NOAC, ale jaké NOAC komu.“
Poprvé v historii máme antikoagulaci pod kontrolou
I když je při podání tzv. nových perorálních antikoagulancií výskyt závažných krvácivých příhod podstatně nižší než u warfarinu, u lékařů přetrvává určitá zbytková nedůvěra. Je to dáno i tím, že dosud chybělo specifické antidotum, kterým by bylo možné rychle neutralizovat jejich antikoagulační účinek. Ve studiích s NOAC zhruba 1 % pacientů ročně potřebovalo urgentní výkon a pak by antikoagulace mohla být problémem. Tato situace už nyní má řešení, alespoň u dabigatranu. Na sklonku minulého roku byl schválen idarucizumab, lék, který u pacientů užívajících dabigatran okamžitě zruší jeho účinek.
„Největší bariérou pro správnou antikoagulaci je stále strach z krvácení. Poprvé v historii máme antikoagulaci pod kontrolou. Můžeme ji nyní nejen snadno navodit a udržet, ale také v případě potřeby i jednoduše a rychle zrušit,“ řekl dr. John W. Eikelboom. Tento milník je dán nástupem idarucizumabu – humanizovaného fragmentu monoklonální protilátky, který rychle vytváří s dabigatranem velmi stabilní komplex a zruší tak jeho antikoagulační účinek. Nijak přitom neovlivňuje koagulační kaskádu. Idarucizumab byl americkým regulačním Úřadem pro potraviny a léky (Food and Drug Administration, FDA) schválen v říjnu 2015, přičemž mu FDA udělil status průlomové léčby (Breakthrough Therapy Designation). Jen s malým zpožděním pak následovalo souhlasné stanovisko Evropské lékové agentury (European Medicines Agency, EMA). Ve studiích časné fáze byl idarucizumab testován na zdravých dobrovolnících a také u seniorů a osob s chronickou ledvinovou nedostatečností. Tyto studie ukázaly na okamžitý, úplný a trvalý reverzní účinek idarucizumabu. Podkladem pro schvalovací řízení pak byla především interim analýza studie RE‑VERSE AD. Ta byla prezentována na loňském kongresu Mezinárodní společnosti pro trombózu a hemostázu a její závěry byly zároveň publikovány v časopise New England Journal of Medicine.
Studie, v níž pacienti odpovídají každodenní praxi
Na vídeňském setkání o této studii hovořil prof. Kurt Huber, kardiolog z Wilhelminenspital ve Vídni. Zmíněná publikovaná analýza zahrnovala data od devadesáti pacientů, kteří byli léčeni dabigatran etexilátem a jejichž stav vyžadoval okamžité zrušení jeho účinku. Ti byli rozděleni do dvou skupin. V první byli pacienti s nekontrolovaným nebo s život ohrožujícím krvácením, například s intrakraniálním krvácením nebo s vážným traumatem po autonehodě (n = 51), do druhé byli zařazeni nemocní vyžadující urgentní chirurgický nebo invazivní výkon, nejčastěji operaci otevřené zlomeniny po pádu (n = 39). „Šlo o velmi heterogenní a vulnerabilní populaci, která zcela odpovídala reálné praxi urgentních příjmů našich nemocnic,“ zdůraznil prof. Huber a připomněl, že u klinického hodnocení tohoto typu nelze ani počítat se zařazením tisíců pacientů, protože podání antidota nemocní léčení dabigatranem potřebují jen velmi zřídka (ostatně i proto idarucizumab získal status léku pro vzácná onemocnění – orphan drug).
Primárním cílem studie bylo zvrácení antikoagulačního účinku dabigatranu během čtyř hodin, přičemž hodnocení probíhalo pomocí dilutovaného trombinového času (dTT) a ekarinového koagulačního času (ECT). Tento cíl se podařilo naplnit téměř stoprocentně, zrušení účinku dabigatranu bylo okamžité po podání plné dávky idarucizumabu (5 g) a u většiny pacientů (> 89 %) ve skupině A i B bylo dosaženo úplné reverze antikoagulačního účinku dabigatranu během prvních čtyř hodin po podání. Většina pacientů vykázala reverzi koncentrace dabigatranu v plazmě přetrvávající až dvanáct hodin (> 90 %). Normální hemostáza během operace byla hlášena u 92 % pacientů, jejichž stav vyžadoval operaci nebo invazivní výkon. Nebyl přitom zaznamenán jediný signál prokoagulačního účinku po podání idarucizumabu. „Idarucizumab sám o sobě krvácení nezastavuje, pouze navrací koagulační status k normálu. Dává tak lékaři příležitost vyřešit vlastní klinický problém mnohem snáze,“ vysvětlil prof. Huber.
Doporučená dávka idarucizumabu je 5 g (2× 2,5 g/50 ml). Podává se intravenózně jako dvě po sobě následující krátké infuze, každá v délce 5 až 10 minut, nebo jako dvě intravenózní bolusové injekce. Neexistují žádné kontraindikace podání, dávku není třeba upravovat ani u starších pacientů, ani u pacientů s poruchami funkce ledvin nebo jater. Plazmatický poločas idarucizumabu je krátký – kolem 10 hodin. Znovuzavedení alternativní antitrombotické léčby (například heparinem) je možné kdykoli po podání tohoto léčiva, pokud je pacient klinicky stabilní a bylo dosaženo odpovídající hemostázy. Znovuzahájení antikoagulační léčby dabigatranem je možné 24 hodin po aplikaci idarucizumabu. „Idarucizumab tak splňuje požadované vlastnosti ideálního antidota: působí specificky na dabigatran, působí okamžitě, má předvídatelný účinek, který je komplexní a trvalý, nemá prokoagulační účinky a snadno se používá,“ shrnul prof. Eikelboom.
Dostupnost antidota ovlivnila chování lékařů
Dostupnost idarucizumabu již má bezprostřední vliv na to, jak se lékaři při volbě antikoagulační terapie rozhodují. „Ve Spojených státech amerických se od té doby, co je k dispozici antidotum, preskripce dabigatranu zdvojnásobila. Lékaři tak 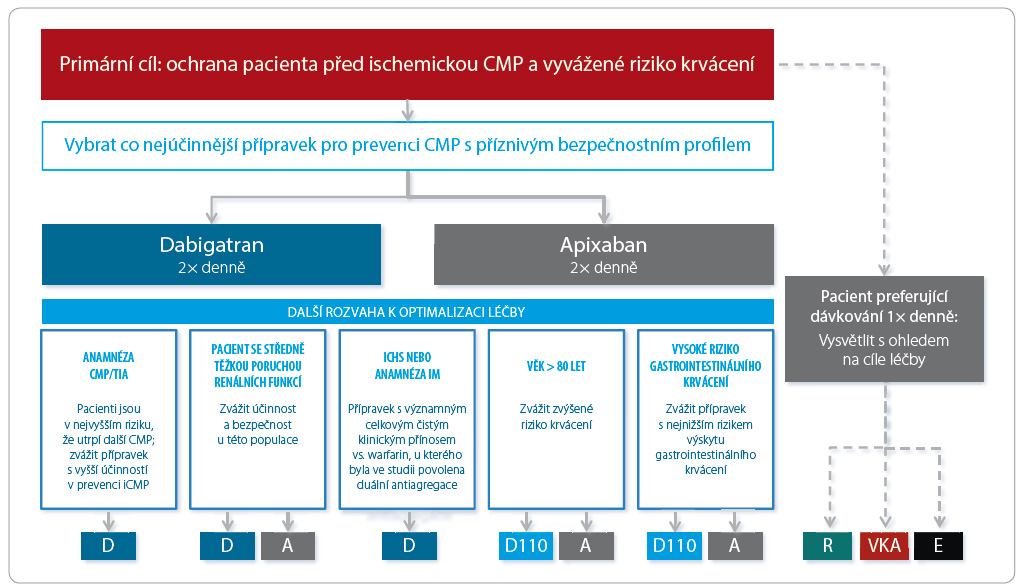 reagovali na informaci, že v nemocnici může být v lednici lahvička s roztokem, který antikoagulaci okamžitě zruší. Sám ve své praxi jsem poznal, že je pro mě nyní jednodušší přesvědčit pacienta, aby na antikoagulační léčbě spolupracoval, protože mám v ruce nástroj, kterým mohu zasáhnout, když se něco stane. Obzvláště důležité je to u nových pacientů, kteří potřebují antikoagulaci,“ uvedl prof. Hans‑Christoph Diener s tím, že idarucizumab je už inkorporovaný do posledních evropských doporučených postupů. Podle prof. G. Nickeniga tato změna může mít i forenzní dopady: „V případě závažného krvácení se pacient prostřednictvím svých právníků může ptát, proč mu nebyl podáván lék, který má antidotum.“
reagovali na informaci, že v nemocnici může být v lednici lahvička s roztokem, který antikoagulaci okamžitě zruší. Sám ve své praxi jsem poznal, že je pro mě nyní jednodušší přesvědčit pacienta, aby na antikoagulační léčbě spolupracoval, protože mám v ruce nástroj, kterým mohu zasáhnout, když se něco stane. Obzvláště důležité je to u nových pacientů, kteří potřebují antikoagulaci,“ uvedl prof. Hans‑Christoph Diener s tím, že idarucizumab je už inkorporovaný do posledních evropských doporučených postupů. Podle prof. G. Nickeniga tato změna může mít i forenzní dopady: „V případě závažného krvácení se pacient prostřednictvím svých právníků může ptát, proč mu nebyl podáván lék, který má antidotum.“
Když mohu, vyberu si auto s airbagem
Doktor Eikelboom v této souvislosti použil příměr z automobilismu: „Je to jako airbag. Není velká pravděpodobnost, že ho využiji, ale když mám tu možnost, volím auto s airbagem.“ Dá se předpokládat, že idarucizumab využije jen zlomek pacientů. Pro ně samozřejmě bude důležitý. „Jeho hlavní přínos ale vidím v tom, že dává pacientům i lékařům jistotu. Doufám, že díky němu bude více lidí užívat antikoagulaci, čímž bychom mohli předejít tisícům a tisícům cévních mozkových příhod,“ soudí dr. J. W. Eikelboom. Prezentoval také několik krátkých kasuistik nemocných, u nichž byl idarucizumab použit ve studii RE‑VERSE AD. Prvním byl 71letý pacient s otevřenou komplikovanou zlomeninou kotníku. „Při příjmu byla jeho koncentrace hemoglobinu 7,3 g/dl, zjevně tedy ztratil již velkou část objemu krve. Přitom aPTT byl 66 s, byl tedy plně antikoagulovaný. Volal mi chirurg, co má dělat, že začíná jít o minuty, a on nemůže čekat, až účinek dabigatranu odezní. V tu chvíli nevěděl, jak je řešení snadné. Potřeboval jsem pět minut, než jsem na sál dorazil s roztokem idarucizumabu. Pacient měl samozřejmě zaveden cévní přístup, takže krátkou infuzi jsme mohli podat hned. K úpravě hemostázy došlo téměř okamžitě,“ popsal svou zkušenost. Neobvyklý byl případ pacientky, která se záměrně předávkovala 125 tobolkami dabigatranu. „Když dorazila do nemocnice, nekrvácela, nechtěli jsme ale čekat, až krvácet začne – i u ní idarucizumab vedl k rychlému obnovení normální hemostázy.“
Jednu z kasuistik si dr. J. W. Eikelboom „vypůjčil“ od belgických kolegů. Týkala se pacientky s pokročilým srdečním selháním čekající na transplantaci, u které byl účinek dabigatranu zrušen idarucizumabem v okamžiku, kdy se pro ni našel vhodný dárce srdce. „V Belgii začali pacienty na čekací listině pro transplantaci cíleně převádět z warfarinu na dabigatran, aby byli připraveni na chvíli, kdy bude orgán k dispozici.“
Na problematiku krvácivých stavů pacientů s antikoagulační léčbou se zaměřil prof. Aristomenis K. Exadaktylos, specialista na urgentní medicínu z německého Bernu. „V nemocnici by měl existovat protokol, jak v případě urgentních výkonů a krvácení u antikoagulovaných pacientů postupovat. Do tohoto algoritmu by měli být kromě jiných zapojeni kardiolog, hematolog a intenzivista,“ upozornil.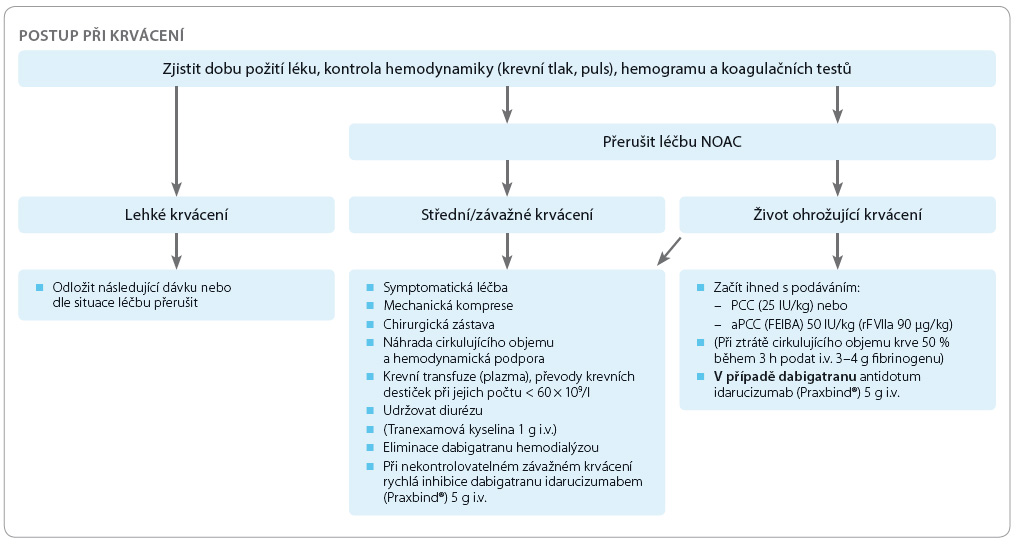
Také on zdůraznil, jak mimořádně devastující je krvácení do mozku: „S jiným krvácením se dá vyrovnat, ale u intrakraniálního krvácení až příliš často nemůžeme pacientovi pomoci. Za deset let, co se v různých zemích věnuji urgentní medicíně, jsem neviděl pacienta zemřít na gastrointestinální krvácení – to v naprosté většině případů umíme zvládnout. Viděl jsem ale mnoho lidí zemřít na krvácení do mozku.“ Připomněl přitom jednu ze subanalýz studie RE‑LY, podle které je i bez antidota výsledný stav pacientů s intrakraniálním krvácením léčených dabigatranem lepší než těch, u nichž k této komplikaci došlo při léčbě warfarinem.
V diskusi se objevily i zcela praktické logistické otázky, například kde by měl být idarucizumab k dispozici. „Podle mého názoru by jej měla mít každá nemocnice věnující se urgentní medicíně. Není účelné, aby byl na všech klinikách, ale urgentní příjem by takto vybaven být měl,“ odpověděl A. K. Exadaktylos. Idarucizumab je v současnosti k dispozici i v 74 nemocnicích v České republice.
Redakčně zpracovala
Lucie Ondřichová