Nitroděložní antikoncepce v roce 2013 – aktuální stav
Článek přináší literární přehled zaměřený na účinnost a bezpečnost nitroděložní antikoncepce. Údaje jsou orientovány na dva moderní typy nitroděložních kontraceptiv, nitroděložní tělísko s obsahem kovové mědi a nitroděložní systém s levonorgestrelem. Vysvětleny jsou soudobé pohledy na mechanismus antikoncepčního účinku i vztah nitroděložní antikoncepce a pánevního zánětu. Oba typy nitroděložní antikoncepce představují vysoce účinnou a bezpečnou antikoncepční metodu. Recentní studie prokazují nekontracepční výhody nitroděložní antikoncepce v prevenci karcinomu děložního těla i děložního hrdla. Inovace v oblasti nitroděložní antikoncepce jsou zaměřeny na dosažení antikoncepčního účinku i terapeutického účinku na specifická gynekologická onemocnění.
Úvod
Nitroděložní antikoncepce je jednou z nejbezpečnějších a zároveň nejspolehlivějších antikoncepčních metod. Současná nitroděložní tělíska jsou konstruována buď z plastu a mědi (nitroděložní tělísko s obsahem kovové mědi, Cu-IUD), nebo obsahují rezervoár uvolňující hormonální komponentu (nitroděložní systém s levonorgestrelem, LNG-IUS), která potencuje antikoncepční efekt a je nositelem řady nekontracepčních výhod. Nitroděložní antikoncepce je vysoce účinná, diskrétní, dlouhodobě působící, velmi rychle reverzibilní a její užití je provázeno pouze malým počtem nežádoucích účinků. Je vhodná pro většinu žen včetně těch, které nerodily. Nitroděložní antikoncepce patří do skupiny metod s nejvýhodnějším poměrem mezi účinností a cenou. Existuje pouze omezený počet kontraindikací [1].
Prevalence nitroděložní antikoncepce
Prevalence používání nitroděložní antikoncepce se v různých zemích významně liší. Zatímco v USA se jedná o podíl 7,7 % ze všech užívaných antikoncepčních metod [2], v některých částech Asie je to až 50 % [3]. V evropských zemích tvoří nitroděložní antikoncepce 6–27 % všech používaných antikoncepčních metod [4]. Dlouhodobě působící reverzibilní metody antikoncepce, z nichž nejužívanější je Cu-IUD, používá v Evropě 10 % žen fertilního věku [5]. V České republice se obliba nitroděložní antikoncepce a její užití v posledních letech zvyšuje. Ačkoliv se v roce 2011 poněkud snížil počet žen fertilního věku užívajících lékařem řízenou antikoncepci, tedy hormonální a nitroděložní (52,8 %, tj. 1 345 000 žen), podíl žen, které volí nitroděložní antikoncepci, se mírně zvýšil [6].
Moderní nitroděložní antikoncepce
Po přibližně stoletém vývoji moderní nitroděložní antikoncepce dominují na současném trhu dva principiálně odlišné typy nitroděložních tělísek: Cu-IUD a LNG-IUS.
Cu-IUD
Tělísko se vyrábí v několika provedeních, nejčastěji má tvar písmene T nebo U. Rám tělíska je vytvořen z polyetylenu, na jehož povrchu je navinut měděný drátek. Standardní plocha měděného drátku je 375 mm2 nebo 380 mm2. Existují i tělíska s obsahem kovové mědi o menší celkové ploše mědi: 330, 300, 250 a 200 mm2. Tělísko je obvykle opatřeno monofilamentovým vláknem pro snadnou extrakci. Plastová komponenta tělíska obsahuje rentgen-kontrastní látku. Nitroděložní tělísko s obsahem kovové mědi vede ke zvýšení plazmatické koncentrace mědi, které však není klinicky významné [7].
Trvání antikoncepčního účinku udávají výrobci v širokém rozmezí, a sice 3, 5, 8
nebo 10 let. Experimentálně však byla prokázána účinnost i bezpečnost po dobu až 20 let [8]. Riziko selhání je u Cu-IUD v prvním roce po zavedení při typickém užití 0,6 %. S dobou užívání se riziko selhání zvyšuje na 1,6 % po sedmi letech a na 2,2 % mezi osmým a dvanáctým rokem po zavedení. Celkové riziko selhání je nižší než jeden případ na 100 žen používajících tuto metodu po dobu jednoho roku, které jsou ve věku do 25 let [9]. Cu-IUD s nižším obsahem mědi než 380 mm2 nebo tělíska inertní (měď neobsahující) jsou zatížena vyšší mírou rizika selhání [10].
LNG-IUS
V současné době existují dva nitroděložní systémy s levonorgestrelem. První obsahuje 52 mg levonorgestrelu; počáteční rychlost uvolňování levonorgestrelu do děložní dutiny je 20 µg za 24 hodin a po pěti letech klesá na přibližně 10 µg za 24 hodin. Druhý systém má nižší obsah, a to 13,5 mg levonorgestrelu, a průměrná rychlost uvolňování v průběhu tří let je 6 µg za 24 hodin.
LNG-IUS 52
Tělísko z polyetylenu tvaru T s rozměrem 32 × 32 mm obsahuje ve vertikálním rameni rezervoár s 52 mg progestinu levonorgestrelu. Denně uvolňuje 20 µg účinné látky po dobu pěti let, kdy se denní dávka uvolňovaného progestinu postupně sníží na 10–14 µg. Rám tělíska obsahuje rentgen-kontrastní síran barnatý. Progestin působí zejména lokálně. Endometriální koncentrace levonorgestrelu je tisíckrát vyšší oproti koncentraci dosažené u žen používajících podkožní implantáty s levonorgestrelem. Plazmatická koncentrace levonorgestrelu osciluje mezi 100–200 pg/ml během prvních týdnů po zavedení; potom se může snížit. Konečná hladina je velmi variabilní, střední koncentrace je 147 ± 59 pg/ml [11]. Plazmatická hladina levonorgestrelu je tak přibližně poloviční ve srovnání s hodnotami u žen s podkožními implantáty a desetinásobně nižší než u žen užívajících perorální progestagenní antikoncepci. Plazmatická hladina estradiolu se ve srovnání s plazmatickou hladinou tohoto estrogenu u žen, jež progestin neužívají, nemění. Doporučená doba zavedení systému je pět let. Riziko selhání je v prvním roce po zavedení při optimálním použití (přesně podle návodu) 0,1 % a 0,1–0,2 % při typickém užití (použití v praxi, kdy do hry vstupují i možné chyby uživatelů). Hodnoty účinnosti jsou srovnatelné s hodnotami zjištěnými u tubární sterilizace [12].
LNG-IUS 13,5
Tělísko (na trhu v ČR od září 2013) je menších rozměrů (28 × 30 mm), obsahuje 13,5 mg levonorgestrelu a uvolňuje během prvních 24 dní po zavedení 14 µg účinné látky 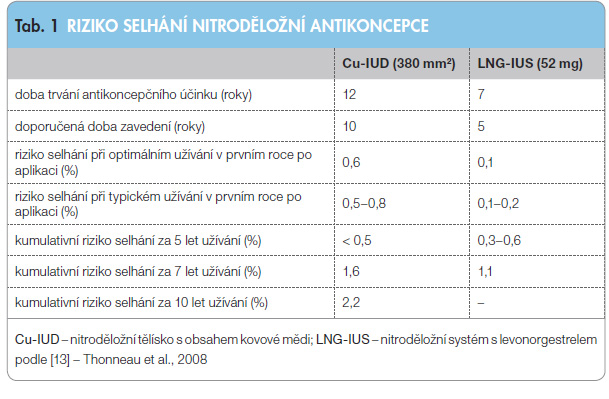 za 24 hodin; poté se denní dávka postupně sníží až na hodnotu 5 µg (tři roky po zavedení). Konstrukce umožňuje snazší zavedení u žen, které dosud nerodily. Riziko selhání činí v prvním roce po zavedení 0,41 nežádoucích gravidit na 100 žen za jeden rok. Kumulativní riziko selhání za tři roky je 0,9 %. Tab. 1 shrnuje antikoncepční účinnost nitroděložní antikoncepce [13].
za 24 hodin; poté se denní dávka postupně sníží až na hodnotu 5 µg (tři roky po zavedení). Konstrukce umožňuje snazší zavedení u žen, které dosud nerodily. Riziko selhání činí v prvním roce po zavedení 0,41 nežádoucích gravidit na 100 žen za jeden rok. Kumulativní riziko selhání za tři roky je 0,9 %. Tab. 1 shrnuje antikoncepční účinnost nitroděložní antikoncepce [13].
Inertní nitroděložní tělíska
Inertní nitroděložní tělíska nejsou v Evropě a USA distribuována, jsou však hojně používána v Číně. Jejich konstrukce je obvykle polyetylenová s obsahem síranu barnatého. Tvary tělísek jsou různé. V Číně je oblíben flexibilní kroužek z nerezové oceli bez připojeného vlákna. Výhodou inertních tělísek je jejich nízká cena a velmi dlouhodobá použitelnost. Tělíska s obsahem mědi nebo levonorgestrelu jsou však efektivnější a bezpečnější [14].
Nitroděložní tělíska s konstrukcí „frameless“
Termínem „frameless“ je označována originální konstrukce tělísek, která nemají pevnou kostru. Na trhu je tělísko „frameless“ s obsahem kovové mědi, které je tvořeno několika měděnými válečky navlečenými na polypropylenové vlákno opatřené mechanismem kotvícím vlákno k děložní stěně.
Systém „frameless“ s obsahem levonorgestrelu (na trhu v ČR není doposud dostupný) je tvořen nevstřebatelným vláknem s rezervoárem uvolňujícím 14–20 µg levonor-
gestrelu denně [15]. Výhody konstrukce „frameless“ spočívají ve skutečnosti, že variabilita velikosti a tvaru děložní dutiny neovlivňuje možnosti pro zavedení a správné umístění nitroděložního tělíska. Technika inzerce však vyžaduje náročnější výcvik. S tím souvisí i fakt, že srovnáme-li efektivitu „frameless“ a klasického tělíska s obsahem mědi, pak klasická konstrukce má lepší výsledky v prvním roce po zavedení. Konstrukce „frameless“ však dosahuje v intervalu 2–8 let a za déle než osm let po zavedení nižšího počtu ektopických gravidit a vyžádaných vyjmutí tělíska pro pánevní bolest [16].
Mechanismus účinku
Přesný mechanismus antikoncepčního účinku nitroděložní antikoncepce není znám. Předpokládá se, že nitroděložní antikoncepce navozuje jednak změny cervikálního hlenu, které inhibují transport spermií, jednak změny endometria, které omezují schopnost implantace. V celém genitálním traktu je narušeno vyvážené prostředí nezbytné k procesu fertilizace, neboť jsou porušeny základní funkce pohlavních buněk. Cizí těleso v dutině děložní navozuje pseudozánětlivou tkáňovou reakci, která vytváří prostředí toxické vůči spermiím, oocytu i blastocystě. Jsou produkovány cytotoxické peptidy a lytické enzymy, které narušují proces kapacitace spermií. Navíc dochází k atrofii endometriálních žlázek.
Schopnost navodit pseudozánětlivou reakci s buněčnou i humorální složkou mají všechny typy nitroděložní antikoncepce. Nitroděložní antikoncepce primárně zabraňuje procesu impregnace, a třebaže změny na endometriu omezují schopnost implantace blastocysty, nepůsobí nitroděložní antikoncepce primárně abortivním účinkem [17]. Prevence těhotenství je způsobena efektem cizího tělesa v dutině děložní s aditivním působením buď iontů mědi nebo levonorgestrelu.
Cu-IUD působí přímou inhibici ascenze spermií. Ionty mědi zvyšují cytotoxický účinek mediátorů zánětu v endometriu. In vitro interferují ionty mědi se schopností spermií migrovat a zabraňují akrozomální reakci spermií [18]. LNG-IUS působí lokálně atrofii endometriálních žlázek a výraznou stromální decidualizaci, zvyšuje též viskozitu cervikálního hlenu, který se stává neprostupným pro spermie [19].
Skutečnost antiimpregnačního účinku nitroděložní antikoncepce je podporována třemi argumenty. Nitroděložní antikoncepce nezvyšuje výskyt „chemické gravidity“ [20]. Studie analyzující obsah vejcovodů neidentifikovaly u žen s nitroděložní antikoncepcí ani spermie, ani fertilizované oocyty [21]. Ve srovnání s ženami, které tento způsob antikoncepce nepoužívají, je u uživatelek nitroděložní antikoncepce zjišťován významně nižší výskyt jak nitroděložní, tak i ektopické gravidity [12].
Ženy používající nitroděložní antikoncepci jsou ohroženy ektopickou graviditou méně než ženy, které antikoncepci nepoužívají. Absence antikoncepce zvyšuje riziko ektopické gravidity desetinásobně. Pokud však dojde k selhání antikoncep-
čního účinku nitroděložní antikoncepce, zvyšuje se pravděpodobnost ektopické nidace. U žen s LNG-IUS je jedna ze dvou gravidit ektopická, u žen s Cu-IUD připadá jedno mimoděložní těhotenství na 6 gravidit. U žen, které antikoncepci nepoužívají, se vyskytuje jedna ektopická gravidita přibližně na 50 koncepcí.
Použití progestinů v rámci nitroděložní antikoncepce vede k atrofizaci endometriálních žlázek a decidualizaci stromatu a ke zvýšení exprese imunomodulačního proteinu glycodelinu A, který inhibuje vazbu spermie na oocyt [22]. Třebaže plazmatické hladiny levonorgestrelu u žen s LNG-IUS dosahují velmi nízkých hodnot, částečně je inhibován i folikulární vývoj a suprimována ovulace. Inhibice ovulace představuje další pomocný antikoncepční efekt. Přibližně 75 % žen s LNG-IUS však vykazuje ovulační cykly [23].
Vhodná uživatelka
Nitroděložní antikoncepce je vhodná pro ženy preferující dlouhodobě působící, vysoce spolehlivou metodu antikoncepce, nezávislou na pohlavním styku, s rychlou reverzibilitou plodnosti. Optimální uživatelka by neměla být ohrožena zvýšeným rizikem infekce sexuálně přenosnými chorobami a neměla by plánovat další těhotenství v horizontu několika let. Nitroděložní antikoncepce přináší řadu nekontracepčních výhod. Je vhodná i pro ženy v adolescenci i ženy, které dosud nerodily. Podmínkou je monogamní vztah s vyloučením hlubokého pánevního zánětu v anamnéze [24].
Kontraindikace nitroděložní antikoncepce
E
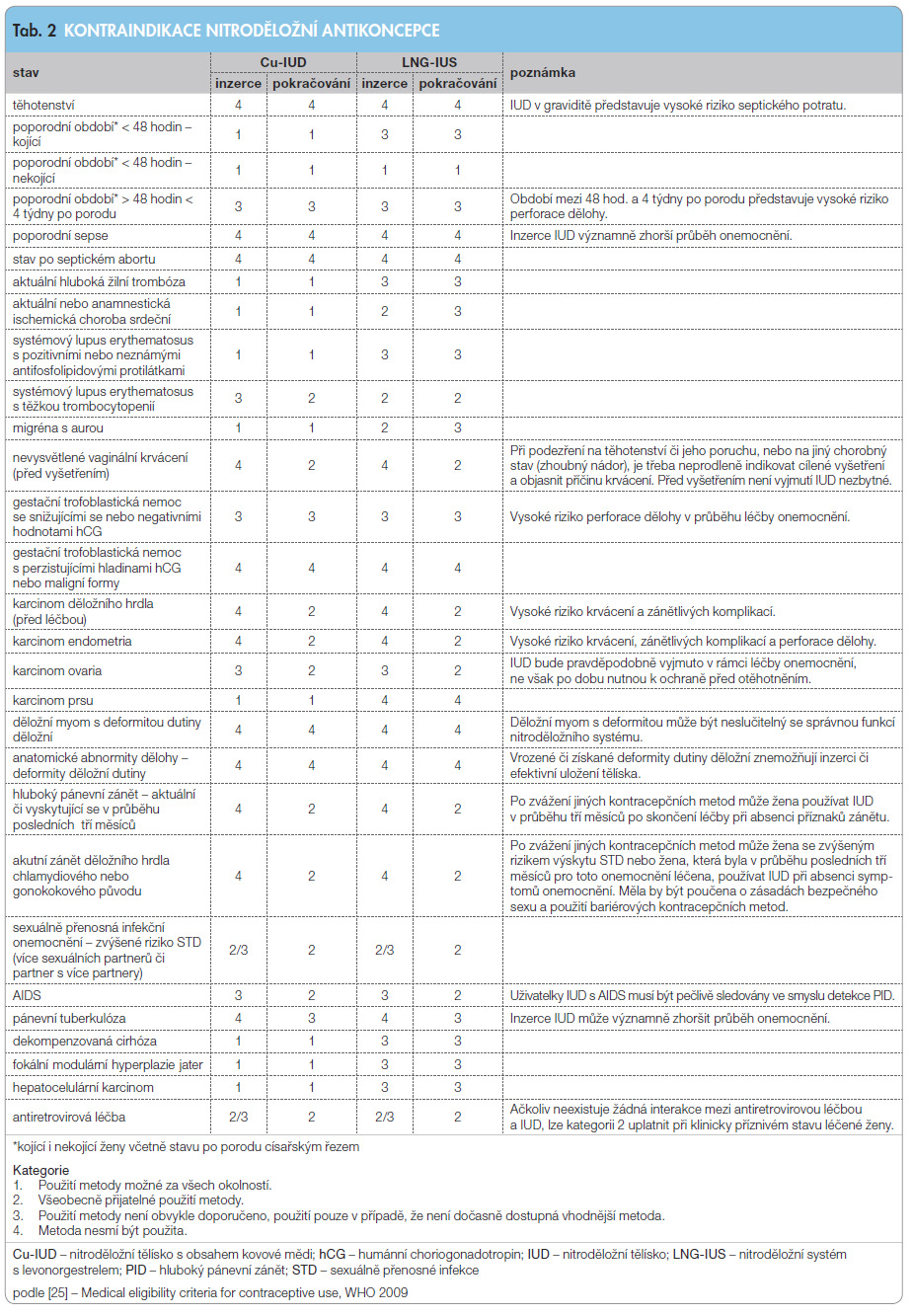 xistuje pouze úzká skupina prokázaných kontraindikací nitroděložní antikoncepce. Tyto jsou shrnuty v tab. 2 [25].
xistuje pouze úzká skupina prokázaných kontraindikací nitroděložní antikoncepce. Tyto jsou shrnuty v tab. 2 [25].Volba mezi Cu-IUD a LNG-IUS
Cu-IUD je vhodná zejména pro ženy s kontraindikací aplikace exogenních steroidních hormonů, jako jsou např. ženy s aktivním karcinomem prsu. Vhodná je i pro ženy s anamnézou výskytu nežádoucích účinků po užívání progestinů, zejména špatnou kontrolou cyklu, neplánovaným krvácením a spottingem (neplánované krvácení slabé intenzity nevyžadující použití hygienických pomůcek). Vhodná je též pro ženy s preferencí minimálního zásahu do neurohumorálního řízení menstruačního cyklu [26]. Zájemkyně o nitroděložní antikoncepci by měly být poučeny, že může dojít ke zvýšení intenzity krvácení, a to zejména v několika prvních měsících po zavedení. Nadměrné děložní krvácení a dysmenorrhoea jsou nejčastějším důvodem pro extrakci Cu-IUD. Dysmenorrhoea postihuje až 38 % žen s Cu-IUD, zvýšenou intenzitu cyklického krvácení ve srovnání se stavem před zavedením tělíska uvádějí dvě třetiny žen.
Vedlejší účinky se však s dobou uplynuvší po zavedení snižují [27]. Ačkoli se průměrná krevní ztráta během menstruace se zvýší o 55 %, jen zřídkakdy vede k anémii. Užívání Cu-IUD ukončí v prvním roce po zavedení 9 % žen, k ukončení aplikace této metody pro nadměrné děložní krvácení dochází u 2 % uživatelek [28]. Cu-IUD nechrání ženu před rozvojem hlubokého pánevního zánětu, naopak ženy exponované sexuálně přenosným infekcím jsou při užívání Cu-IUD vystaveny vyššímu riziku rozvoje hlubokého pánevního zánětu.
LNG-IUS je vhodnou metodou pro ženy, které dávají přednost hormonální antikoncepci s minimálními dávkami hormonů a s velmi omezeným systémovým účinkem. Je určen zejména ženám preferujícím absenci cyklického krvácení a současně tolerujícím neplánované krvácení z rodidel slabé intenzity. Sekundární amenorrhoey je dosaženo u 50 % žen 24 měsíců po zavedení systému, 25 % žen má oligomenorrhoeu a 11 % žen spotting. Nadměrné děložní krvácení se nevyskytuje u žádné z uživatelek LNG-IUS [29].
Nekontracepční výhody nitroděložní antikoncepce
Nitroděložní antikoncepce poskytuje některé nekontracepční výhody společně u obou typů, LNG-IUS dále poskytuje specifické účinky související s hormonálním účinkem levonorgestrelu. Oba typy nitroděložní antikoncepce omezují riziko vzniku maligních tumorů endometria (odds ratio, OR, 0,6; 95% interval spolehlivosti, CI: 0,4–0,7) i karcinomu děložního hrdla (OR 0,55; 95% CI: 0,42–0,70) [30, 31]. Předpokládaným protinádorovým mechanismem LNG-IUS je suprese endometriální proliferace, protinádorový efekt Cu-IUD však zůstává neobjasněn [32]. Stejně nejasný je i protektivní účinek nitroděložní antikoncepce u karcinomu děložního hrdla. Existuje hypotéza, že tělísko samotné nebo jeho vlákna zvyšují celulární imunitní odpověď a omezují perzistující infekci lidským papilomavirem (Human papillomavirus, HPV) [33].
LNG-IUS poskytuje široké spektrum výhod souvisejících s dramatickým omezením děložního krvácení. Ženy trpící menorrhagiemi a dysmenorrhoeou mohou počítat s významnou redukcí nebo úplnou eliminací obtíží. Omezení intenzity děložního krvácení je dosaženo u žen s normálními parametry krevní srážlivosti, u žen s koagulopatiemi i žen, které chronicky užívají antikoagulační léčbu [34, 35]. V léčbě menorrhagií je LNG-IUS účinnější léčebnou modalitou než cyklické podávání norethisteronu [36]. Účinnost je dokonce srovnatelná i v míře zlepšení kvality života krvácejících žen s hysterektomií. Ekonomické náklady i potenciální rizika operačního výkonu jsou však nesrovnatelně vyšší. LNG-IUS je velmi efektivní u žen s idiopatickými menorrhagiemi i u žen s abnormálním děložním krvácením provázejícím děložní myomy či adenomyózu (výskyt endometria ve svalovině dělohy).
LNG-IUS je vhodnou alternativou perorální progestagenní léčby u žen s hyperplaziemi endometria, atypickou hyperplazií a pravděpodobně i v případech výskytu časných stadií karcinomu endometria [37, 38]. LNG-IUS lze použít k ochraně endometria u žen léčených estrogeny pro klimakterické obtíže [39]. LNG-IUS omezuje bolestivé projevy endometriózy a prodlužuje interval rekurence po operační terapii endometriózy. LNG-
-IUS snižuje riziko hlubokého pánevního zánětu podobně jako jiné typy hormonální antikoncepce mechanismem zvýšení viskozity cervikálního hlenu [51].
Inzerce nitroděložního tělíska
Inzerce nitroděložního tělíska se provádí za aseptických podmínek. Technika vlastního zavedení nitroděložního systému závisí na typu tělíska. Profylaktická aplikace antibiotik při zavedení tělíska není indikována, neboť u skupiny žen s nízkým rizikem přenosu sexuálně přenosných onemocnění nesnižuje toto opatření riziko časných zánětlivých komplikací. Nitroděložní tělísko může být zavedeno kdykoliv v průběhu menstruačního cyklu, je-li možné vyloučit, že je žena gravidní. Těhotenství je nepravděpodobné, neměla-li žena pohlavní styk od posledního menstruačního krvácení, používala-li jinou spolehlivou antikoncepční metodu, v průběhu prvních 7 dnů od začátku posledního menstruačního krvácení, v průběhu prvních 4 týdnů po porodu u nekojící ženy, v průběhu 7 dnů po potratu či umělém ukončení gravidity, v průběhu 6 měsíců po porodu u plně kojící ženy s amenorrhoeou a v období více než 5 dnů před datem předpokládané ovulace.
Po porodu může být Cu-IUD zavedeno v prvních 48 hodinách, dále pak u žen plně kojících s amenorrhoeou trvající déle než 4 týdny po porodu (včetně porodu císařským řezem). Riziko perforace dělohy je nejvyšší v intervalu 48 hodin až 4 týdny po porodu. LNG-IUS může být zavedeno 6 týdnů po vaginálním porodu či porodu císařským řezem. Obě metody mohou být aplikovány bezprostředně po spontánním potratu či umělém ukončení těhotenství v prvním nebo druhém trimestru. Riziko expulze je v tomto případě lehce zvýšené.
Komplikace a nežádoucí účinky nitroděložní antikoncepce
Perforace dělohy
Perforace dělohy je typickou komplikací inzerce nitroděložní antikoncepce se sporadickým výskytem 0,4 případu na 1000 prodaných tělísek s proporcionálním výskytem u Cu-IUD i LNG-IUS. Více než polovina případů perforací dělohy se váže na období po porodu, 55 % případů perforací nastává do 6 měsíců po porodu, 32 % případů perforací bylo zaznamenáno u kojících žen. Ačkoliv může být inzerce nitroděložní antikoncepce u žen s anamnézou císařského řezu či jiných operací na děloze spojena s technickými obtížemi inzerce, nebyly tyto stavy identifikovány jako rizikové pro perforaci. Prevencí perforace je šetrná operační technika.
Podezření na perforaci dělohy by mělo být vysloveno vždy při technických obtížích inzerce a neobvyklé bolestivosti vlastního výkonu [40]. Sonografická kontrola k určení děložní perforace je kontroverzní, včetně využití techniky „3D“ [41]. Komplikace nemusí být ultrasonograficky diagnostikována a při podezření je nutno použít rentgenové vyšetření pánve nebo laparoskopii, která obvykle umožní vyjmutí nitroděložního tělíska z dutiny břišní. U žen s nitroděložními tělísky s obsahem aktivní mědi byly pozorovány zánětlivé infiltráty v dutině břišní včetně případů perforace střeva či močového měchýře [42].
Hluboký pánevní zánět
Význam moderních metod nitroděložní antikoncepce a rizika hlubokého pánevního zánětu (PID, pelvic inflammatory disease) se týká prakticky výhradně zavedení nitroděložního tělíska (systému) do dělohy. Příčinný vztah nitroděložní antikoncepce a pánevního zánětu je nejasný a spíše nepravděpodobný. Inzerce nitroděložního tělíska zvyšuje riziko (PID) v prvních dvaceti dnech po jeho zavedení. Systematický přehled 12 studií analyzujících 23 000 zavedení nitroděložní antikoncepce identifikoval 81 následných případů pánevního zánětu. Tato komplikace se vyskytuje v 1–10 případech na 1000 inzercí. Po dvaceti dnech od zavedení se riziko pánevního zánětu sníží a s dobou zavedení se nezvyšuje. Mechanismem vzniku časných zánětlivých komplikací je ascenze bakterií do vnitřních rodidel při zavedení tělíska. K rizikovým faktorům hlubokého pánevního zánětu patří bakteriální vaginóza, cervicitida a bakteriální kontaminace děložní dutiny při zavedení tělíska.
Případy pánevního zánětu, které jsou diagnostikovány později než jeden měsíc po inzerci nitroděložní antikoncepce, vznikají obvykle v důsledku nové sexuálně přenosné infekce a vyskytují se stejně často jako u žen bez nitroděložní antikoncepce. Kromě vlastního procesu inzerce nezvyšuje nitroděložní antikoncepce moderního typu riziko vzniku hlubokého pánevního zánětu. Obecně lze konstatovat, že LNG-IUS mechanismem zvýšené viskozity cervikálního hlenu brání ascenzi bakterií, a tudíž i PID. Studie analyzující výskyt tubární neplodnosti u žen, které dosud nerodily, neprokázaly souvislost mezi tubární okluzí a používáním nitroděložní antikoncepce [43].
Expulze tělíska
Nejčastější příčinou selhání metody je expulze (vypuzení) nebo dislokace tělíska. Riziko této komplikace je nejvyšší v prvním roce (zejména v prvních třech měsících) po zavedení. V prvním roce po zavedení dochází k expulzi u 3–10 % žen s Cu-IUD a 6 % žen s LNG-IUS. K rizikovým faktorům expulze patří nuliparita, menorrhagie, těžká dysmenorrhoea, expulze předchozího tělíska v anamnéze, věk nižší než 20 let a inzerce tělíska bezprostředně po potratu ve druhém trimestru, nebo po porodu. Symptomatologie expulze zahrnuje bolesti v podbřišku, vaginální výtok, krvácení a dyspareunie. Riziko rekurentní expulze je vyšší než riziko expulze při první inzerci a pohybuje se mezi 21,7–31,4 případu na 100 inzercí [44]. Anamnestická expulze nebo selhání nitroděložní antikoncepce, obtíže při zavedení včetně perforace dělohy nepředstavují kontraindikaci pro užití nitroděložní antikoncepce. Riziko rekurence komplikací je však v těchto případech vyšší.
Bolest v podbřišku
Náhle vzniklé bolesti v podbřišku u žen s dlouhodobě zavedenou nitroděložní antikoncepcí jsou důvodem k vyšetření s ohledem na možnost výskytu hlubokého pánevního zánětu, ektopické gravidity, hrozícího nebo probíhajícího potratu. Bolesti vázané na inzerci tělíska by měly vést k podezření na děložní perforaci. Dysmenorrhoea se může zhoršit krátce po inzerci; dlouhodobě však Cu-IUD její intenzitu nezvyšuje. LNG-IUS významně redukuje symptomy dysmenorrhoey, a to nejen u žen s normálním nálezem na vnitřních rodidlech, ale i u žen s endometriózou nebo adenomyózou [45, 46].
Změna profilu děložního krvácení
Oba typy nitroděložní antikoncepce vedou ke změně profilu děložního krvácení. Společným znakem je zvýšení počtu epizod neplánovaného krvácení, specificky pak Cu-IUD vede ke zvýšení intenzity cyklického děložního krvácení, zatímco LNG-IUS naopak intenzitu cyklického i neplánovaného krvácení sníží nebo navodí stav sekundární amenorrhoey. Intenzita nadměrného děložního krvácení se obvykle postupně sníží i u Cu-IUD [27].
Objeví-li se nepravidelné nebo nadměrné děložní krvácení z rodidel u žen s dlouhodobě zavedenou nitroděložní antikoncepcí, je nutno pátrat po dislokaci tělíska, těhotenství mimoděložním i nitroděložním, případně po dalších příčinných faktorech nesouvisejících s antikoncepční metodou (myom, polyp, nádor dělohy). Diagnosticko-terapeutický postup je obdobný jako u žen bez nitroděložní antikoncepce. Nadměrné děložní krvácení vedoucí k poklesu koncentrace hemoglobinu je důvodem k extrakci nitroděložního tělíska. LNG-IUS naopak vede k omezení intenzity děložního krvácení, které je tím větší, čím déle systém působí. Přesto je neplánované krvácení z rodidel a spotting nejčastějším důvodem extrakce LNG-IUS [47].
Vaginální výtok
Některé ženy se zavedenou nitroděložní antikoncepcí trpí hojnějším vaginálním výtokem. Obvykle se však jedná o leukorrhoeu nezánětlivého původu, kterou není třeba léčit.
Abnormální cytologie a výskyt aktinomycet
Ženy s nitroděložní antikoncepcí mohou vykazovat abnormální cytologický nález související s procesem dlaždicobuněčné metaplazie a chronické zánětlivé reakce v oblasti děložního hrdla. Maligní intraepiteliální léze a invazivní cervikální karcinom děložního hrdla se u nich vyskytují méně často než u žen, které nitroděložní antikoncepci nepoužívají [48]. V cervikální cytologii žen s nitroděložní antikoncepcí se častěji vyskytují aktinomycety a grampozitivní anaerobní bakterie z tlustého střeva. Přibližně 7 % žen s nitroděložním tělískem má v cervikálním stěru aktinomycetám podobné organismy, a pouze polovina z nich má v kultivačním vyšetření přítomny aktinomycety. Přítomnost aktinomycet v cervikálním nebo vaginálním stěru není diagnostickým testem pro aktinomykotický pánevní zánět. Kultivační pozitivita aktinomycet není indikací k léčbě antibiotiky nebo k extrakci nitroděložního tělíska [49].
Postkoitální nitroděložní antikoncepce
Cu-IUD lze použít jako metodu postkoitální antikoncepce. Je efektivní do 120 hodin po nechráněném pohlavním styku. LNG-IUS nebyl v této indikaci testován.
Menopauzální ženy a ukončení metody
Nitroděložní antikoncepce je vysoce spolehlivá a bezpečná i v perimenopauzálním období. LNG-IUS navíc chrání perimenopauzální ženu před endometriální hyperplazií a klimakterickými menorrhagiemi. U žen léčených estrogeny působí LNG-IUS jako zdroj progestinu chránícího endometrium před hyperplazií. Cu-IUD ani LNG-IUS neovlivňují kostní metabolismus a denzitu kostní tkáně [50]. Cu-IUD i LNG-IUS
by měly být vyjmuty za jeden rok po poslední menstruaci. Déle je ponechán LNG-IUS u žen léčených estrogeny pro klimakterické obtíže. Vzhledem k tomu, že LNG-IUS sám o sobě způsobuje sekundární amenorrhoeu, je obtížné určit, kdy menopauza u ženy skutečně nastala, proto je doporučeno vyjmout LNG-IUS u amenorrhoických žen ve věku 51–52 let [51].
Perspektivy dalšího vývoje nitroděložní antikoncepce
Nitroděložní antikoncepce je díky principu intrauterinního rezervoáru aktivní látky velmi perspektivní metodou. Rozvíjeny jsou současné systémy využívající levo-
norgestrel a připravovány jsou další originální prostředky nitroděložní antikoncepce. Z klasických konstrukcí je připravován systém uvolňující 20 µg levonorgestrelu denně s antikoncepční účinností trvající po dobu 5–7 let a nižší cenou, dále též formy uvolňující levonorgestrel ve snížené denní dávce 12 µg nebo 16 µg a s konstrukcí vhodnou pro nerodivší ženy. Oba systémy mají srovnatelnou efektivitu, Pearlův index (číslo vyjadřující spolehlivost jednotlivých antikoncepčních metod) s hodnotou 0,33, resp. 0,31, a také i shodné riziko expulze.
Princip nitroděložního hormonálního rezervoáru je slibný i pro využití dalších účinných látek. Nadějné se zdá být zejména využití modulátorů progesteronových receptorů, které působí podobně jako progestiny supresi ovulace a desynchronizaci endometria. Jsou perspektivní pro všechny ženy preferující nitroděložní antikoncepci, které budou využívat unikátní nekontracepční výhody [52].
Podpořeno programem PRVOUK P32.
Seznam použité literatury
- [1] Centers for Disease Control and Prevention (CDC). U S. Medical Eligibility Criteria for Contraceptive Use, 2010. MMWR Recomm Rep 2010; 59 (RR-4): 1.
- [2] Finer LB, Jerman J, Kavanaugh ML. Changes in use of long-acting contraceptive methods in the United States, 2007-2009. Fertil Steril 2012; 98: 893–897.
- [3] d’Arcangues C. Worldwide use of intrauterine devices for contraception. Contraception 2007; 75(6 Suppl): S2.
- [4] Bayer Schering Pharma, 2006 Pan EU Study on Female Contraceptives, 2007, and Guttmacher Institute tabulations of the 2002 National Survey of Family Growth, 2007. [Citace 20. 3. 2013]. Dostupné na www.guttmacher.org/pubs/gpr/10/4/gpr100419.html
- [5] Romer T, Lindsberger D. User satisfaction with a levonorgestrel-releasing intrauterine system (LNG-IUS): Data from an international survey. Eur J Contracept Repr Health Care 2009; 14: 391–398.
- [6] Zdravotnická statistika. Potraty 2011. Praha: Ústav zdravotnických informací a statistiky ČR, 2012. ISBN 1210-8642. [Citace 24. 3. 2013]. Dostupné na www.uzis.cz/system/files/potraty2011.pdf
- [7] De la Cruz D, Cruz A, Arteaga M, et al. Blood copper levels in Mexican users of the T380A IUD. Contraception 2005; 72: 122–125.
- [8] Sivin I. Utility and drawbacks of continuous use of a copper T IUD for 20 years. Contraception 2007; 75(6 Suppl): S70.
- [9] Sivin I, Schmidt F. Effectiveness of IUDs: a review. Contraception 1987; 36: 55–84.
- [10] O’Brien PA, Kulier R, Helmerhorst FM, et al. Copper-containing, framed intrauterine devices for contraception: a systematic review of randomized controlled trials. Contraception 2008; 77: 318–327.
- [11] Seeber B, Ziehr SC, Gschliesser A, et al. Quantitative levonorgestrel plasma level measurements in patients with regular and prolonged use of the levonorgestrel-releasing intrauterine system. Contraception 2012; 86: 345–349.
- [12] Sivin I, Stern J. Health during prolonged use of levonorgestrel 20 micrograms/d and the copper TCu 380Ag intrauterine contraceptive devices: a multicenter study. International Committee for Contraception Research (ICCR). Fertil Steril 1994; 61: 70–77.
- [13] Thonneau PF, Almont T, Almont TE. Contraceptive efficacy of intrauterine devices. Am J Obstet Gynecol 2008; 198: 248–253.
- [14] Speroff L, Darney P. A Clinical Guide for Contraception, 3rd ed, Lippincott Williams & Wilkins, Philadelphia 2001, ISBN 1608316106, 432 s.
- [15] Wildemeersch D. New frameless and framed intrauterine devices and systems – an overview. Contraception 2007; 75(6 Suppl): S82.
- [16] Meirik O, Rowe PJ, Peregoudov A, et al. The frameless copper IUD (GyneFix) and the TCu380A IUD: results of an 8-year multicenter randomized comparative trial. Contraception 2009; 80: 133–141.
- [17] Ortiz ME, Croxatto HB. Copper-T intrauterine device and levonorgestrel intrauterine system: biological bases of their mechanism of action. Contraception 2007; 75(6 Suppl): S16.
- [18] Tetrault AM, Richman SM, Fei X, Taylor HS. Decreased endometrial HOXA10 expression associated with use of the copper intrauterine device. Fertil Steril 2009; 92: 1820–1824.
- [19] Lewis RA, Taylor D, Natavio MF, et al. Effects of the levonorgestrel-releasing intrauterine system on cervical mucus quality and sperm penetrability. Contraception 2010; 82: 491–496.
- [20] Wilcox AJ, Weinberg CR, Armstrong EG, Canfield RE. Urinary human chorionic gonadotropin among intrauterine device users: detection with a highly specific and sensitive assay. Fertil Steril 1987; 47: 265–269.
- [21] Alvarez F, Brache V, Fernandez E, et al. New insights on the mode of action of intrauterine contraceptive devices in women. Fertil Steril 1988; 49: 768–773.
- [22] Mandelin E, Koistinen H, Koistinen R, et al. Levonorgestrel-releasing intrauterine device-wearing women express contraceptive glycodelin A in endometrium during midcycle: another contraceptive mechanism? Hum Reprod 1997; 12: 2671–2675.
- [23] Nilsson CG, Lähteenmäki PL, Luukkainen T. Ovarian function in amenorrheic and menstruating users of a levonorgestrel-releasing intrauterine device. Fertil Steril 1984; 41: 52–55.
- [24] Jensen JT, Nelson AL, Costales AC. Subject and clinician experience with the levonorgestrel-releasing intrauterine system. Contraception 2008; 77: 22–29.
- [25] WHO Medical eligibility criteria for contraceptive use. Fourth edition, 2009. [Citace 28. 3. 2013]. Dostupné na http://whqlibdoc.who.int/publications/2010/9789241563888_eng.pdf.
- [26] Penney G, Brechin S, de Souza A, et al. FFPRHC Guidance (January 2004). The copper intrauterine device as long-term contraception. J Fam Plann Reprod Health Care 2004; 30: 29–41.
- [27] Hubacher D, Chen PL, Park S. Side effects from the copper IUD: do they decrease over time? Contraception 2009; 79: 356–362.
- [28] Hubacher D, Reyes V, Lillo S, et al. Preventing copper intrauterine device removals due to side effects among first-time users: randomized trial to study the effect of prophylactic ibuprofen. Hum Reprod 2006; 21: 1467–1472.
- [29] Hidalgo M, Bahamondes L, Perrotti M, et al. Bleeding patterns and clinical performance of the levonorgestrel-releasing intrauterine system (Mirena) up to two years. Contraception 2002; 65: 129–132.
- [30] Nelson AL. Contraindications to IUD and IUS use. Contraception 2007; 75(6 Suppl): S76.
- [31] Castellsagué X, Díaz M, Vaccarella S, et al. Intrauterine device use, cervical infection with human papillomavirus, and risk of cervical cancer: a pooled analysis of 26 epidemiological studies. Lancet Oncol 2011; 12: 1023–1031.
- [32] Curtis KM, Marchbanks PA, Peterson HB. Neoplasia with use of intrauterine devices. Contraception 2007; 75(6 Suppl): S60.
- [33] Petry KU. Loops in the natural history of cervical cancer. Lancet Oncol 2011; 12: 986.
- [34] Lukes AS, Reardon B, Arepally G. Use of the levonorgestrel-releasing intrauterine system in women with hemostatic disorders. Fertil Steril 2008; 90: 673–677.
- [35] Kadir RA, Chi C. Levonorgestrel intrauterine system: bleeding disorders and anticoagulant therapy. Contraception 2007; 75(6 Suppl): S123.
- [36] Lethaby AE, Cooke I, Rees M. Progesterone or progestogen-releasing intrauterine systems for heavy menstrual bleeding. Cochrane Database of Systematic Reviews 2005, Issue 4. Art. No.: CD002126. DOI: 10.1002/14651858.CD002126.pub2.
- [37] Buttini MJ, Jordan SJ, Webb PM. The effect of the levonorgestrel releasing intrauterine system on endometrial hyperplasia: an Australian study and systematic review. Aust N Z J Obstet Gynaecol 2009; 49: 316–322.
- [38] Dhar KK, NeedhiRajan T, Koslowski M, et al. Is levonorgestrel intrauterine system effective for treatment of early endometrial cancer? Report of four cases and review of the literature. Gynecol Oncol 2005; 97: 924–927.
- [39] Varila E, Wahlström T, Rauramo I. A 5-year follow-up study on the use of a levonorgestrel intrauterine system in women receiving hormone replacement therapy. Fertil Steril 2001; 76: 969–973.
- [40] Kaislasuo J, Suhonen S, Gissler M, et al. Intrauterine contraception: incidence and factors associated with uterine perforation – a population-based study. Hum Reprod 2012; 27: 2658–2663.
- [41] Boyon C, Giraudet G, Guérin Du Masgenêt B, et al. Diagnosis and management of uterine perforations after intrauterine device insertion: A report of 11 cases. Gynecol Obstet Fertil 2012 Jul 18. [Epub ahead of print]
- [42] Zeino MY, Wietfeldt ED, Advani V, et al. Laparoscopic removal of a copper intrauterine device from the sigmoid colon. JSLS 2011; 15: 568–577.
- [43] Hubacher D, Lara-Ricalde R, Taylor DJ, et al. Use of copper intrauterine devices and the risk of tubal infertility among nulligravid women. N Engl J Med 2001; 345: 561–567.
- [44] Bahamondes L, Díaz J, Marchi NM, et al. Performance of copper intrauterine devices when inserted after an expulsion. Hum Reprod 1995; 10: 2917–2918.
- [45] Bahamondes L, Petta CA, Fernandes A, et al. Use of the levonorgestrel-releasing intrauterine system in women with endometriosis, chronic pelvic pain and dysmenorrhea. Contraception 2007; 75(6 Suppl): S134–139. Epub 2007.
- [46] Lindh I, Milsom I. The influence of intrauterine contraception on the prevalence and severity of dysmenorrhea: a longitudinal population study. Hum Reprod 2013 Apr 11. [Epub ahead of print]
- [47] Backman T, Huhtala S, Blom T, et al. Length of use and symptoms associated with premature removal of the levonorgestrel intrauterine system: a nation-wide study of 17,360 users. BJOG 2000; 107: 335.
- [48] Kaplan B, Orvieto R, Hirsch M, et al. The impact of intrauterine contraceptive devices on cytological findings from routine Pap smear testing. Eur J Contracept Reprod Health Care 1998; 3: 75–77.
- [49] Westhoff C. IUDs and colonization or infection with Actinomyces. Contraception 2007; 75(6 Suppl): S48.
- [50] Bahamondes MV, Monteiro I, Castro S, et al. Prospective study of the forearm bone mineral density of long-term users of the levonorgestrel-releasing intrauterine system. Hum Reprod 2010; 25: 1158–1164.
- [51] ACOG Committee on Practice Bulletins-Gynecology. SO ACOG practice bulletin. Clinical management guidelines for obstetrician-gynecologists. Number 59, January 2005. Intrauterine device. Obstet Gynecol 2005; 105: 223.
- [52] Chabbert-Buffet N, Ouzounian S, Kairis AP, et al. Contraceptive applications of progesterone receptor modulators. Eur J Contracept Reprod Health Care 2008; 13: 222–230.