Postkoitální antikoncepce v roce 2014
Článek předkládá literární přehled zaměřený na efektivitu a bezpečnost použití aktuálně dostupných metod postkoitální antikoncepce. Přehledně je prezentováno srovnání nitroděložní antikoncepce, levonorgestrelu, Yuzpeho metody a ulipristal acetátu v indikaci postkoitální antikoncepce. Vysvětlen je současný pohled na mechanismus účinku jednotlivých metod postkoitální antikoncepce a zásady jejich praktického užití. Všechny aktuálně používané metody postkoitální antikoncepce jsou vysoce účinné a bezpečné. Jejich dostupnost zvyšuje efektivitu procesu plánovaného rodičovství v praxi.
Princip a indikace postkoitální antikoncepce
Postkoitální antikoncepce představuje specifickou metodu plánovaného rodičovství, která pracuje na principu zábrany proti nechtěnému otěhotnění po nechráněném pohlavním styku nebo po selhání jiné antikoncepční metody (prasknutí kondomu, vynechání tří nebo více tablet kombinované perorální antikoncepce s obsahem 30–35 µg ethinylestradiolu nebo dvou a více tablet s obsahem 20–25 µg ethinylestradiolu, podání progestagenní perorální antikoncepce opožděné o více než 3 hodiny, aplikace depotního medroxyprogesteron acetátu opožděná o déle než dva týdny, p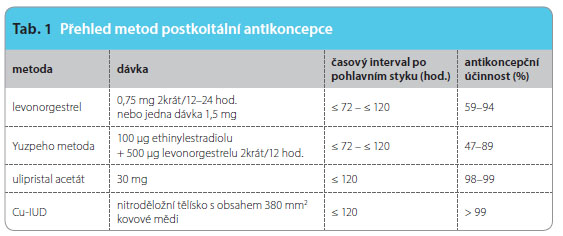 ředčasné odlepení transdermální kombinované hormonální antikoncepce, předčasně vyjmutá vaginální kombinovaná hormonální antikoncepce, selhání přerušované soulože s ejakulací do pochvy nebo na zevní rodidla, expulze nitroděložní antikoncepce) [1]. Postkoitální antikoncepce je naléhavě indikována i v případech pohlavního zneužití či znásilnění. Snadná dostupnost postkoitální antikoncepce vede k její zvýšené spotřebě, nesnižuje však celkový počet gravidit a nezvyšuje rizikové sexuální chování ve společnosti [2]. Pravděpodobnost koncepce při právě jednom nechráněném pohlavním styku je v průběhu jednoho cyklu bez ohledu na den cyklu 2–4 %. Tři dny před ovulací je pravděpodobnost otěhotnění 15 %, jeden až dva dny před ovulací 30 % a v den ovulace 12 %; 24 hodin po ovulaci se míra rizika otěhotnění významně snižuje. Uvedené údaje se týkají jedinců ve věku nejvyšší plodnosti. Ačkoliv je koncepce po ovulaci a v průběhu prvních 2–3 dnů menstruačního cyklu velmi nepravděpodobná, nelze žádný ze dnů menstruačního cyklu definovat jako ten, kdy by byla koncepce při nechráněném pohlavním styku zcela vyloučena [3]. Přehled postkoitální antikoncepce uvádí tab. 1.
ředčasné odlepení transdermální kombinované hormonální antikoncepce, předčasně vyjmutá vaginální kombinovaná hormonální antikoncepce, selhání přerušované soulože s ejakulací do pochvy nebo na zevní rodidla, expulze nitroděložní antikoncepce) [1]. Postkoitální antikoncepce je naléhavě indikována i v případech pohlavního zneužití či znásilnění. Snadná dostupnost postkoitální antikoncepce vede k její zvýšené spotřebě, nesnižuje však celkový počet gravidit a nezvyšuje rizikové sexuální chování ve společnosti [2]. Pravděpodobnost koncepce při právě jednom nechráněném pohlavním styku je v průběhu jednoho cyklu bez ohledu na den cyklu 2–4 %. Tři dny před ovulací je pravděpodobnost otěhotnění 15 %, jeden až dva dny před ovulací 30 % a v den ovulace 12 %; 24 hodin po ovulaci se míra rizika otěhotnění významně snižuje. Uvedené údaje se týkají jedinců ve věku nejvyšší plodnosti. Ačkoliv je koncepce po ovulaci a v průběhu prvních 2–3 dnů menstruačního cyklu velmi nepravděpodobná, nelze žádný ze dnů menstruačního cyklu definovat jako ten, kdy by byla koncepce při nechráněném pohlavním styku zcela vyloučena [3]. Přehled postkoitální antikoncepce uvádí tab. 1.
Metody postkoitální antikoncepce
Nitroděložní tělísko s obsahem kovové mědi
Nitroděložní tělísko s obsahem 380 mm2 kovové mědi (dále Cu-IUD) lze použít jako metodu postkoitální antikoncepce inzercí tělíska do dutiny děložní do 120 hodin po nechráněném pohlavním styku.
Levonorgestrel
Levonorgestrel ve formě perorálních tablet s obsahem 0,75 mg levonorgestrelu je podáván jednorázově v dávce 1,5 mg nebo ve dvou dávkách 0,75 mg podaných v intervalu 12 hodin.
Kombinovaná postkoitální antikoncepce – Yuzpeho metoda
Účinnost kombinované perorální antikoncepce aplikované po nechráněném styku v prevenci nechtěné gravidity byla prokázána Yuzpem již v roce 1974. Jedná se o nízkodávkovou kombinovanou perorální antikoncepci s obsahem ethinylestradiolu a progestinu v použité dávce 100 µg ethinylestradiolu a 0,5 mg levonorgestrelu či jeho ekvivalentu, která se aplikuje 2krát v intervalu 12 hodin do 72 hodin po nechráněném styku. Metody kombinované hormonální antikoncepce nejsou v indikaci postkoitální antikoncepce registrovány.
Ulipristal acetát
Ulipristal acetát je selektivní modulátor progesteronových receptorů s primárně antiprogestagenní aktivitou. Podává se v jedné perorální dávce 30 mg do 120 hodin po nechráněném pohlavním styku.
Mifepriston
Mifepriston je antagonista progesteronu s vysokou kontracepční a kontragesční aktivitou. Ačkoliv přípravek není registrován jako postkoitální antikoncepce, vykazuje vysokou účinnost, je-li podán v jedné perorální dávce 10 mg do 120 hodin po pohlavním styku [4].
Mechanismus účinku
Primárním účinkem nitroděložního tělíska v indikaci postkoitální antikoncepce je inhibice fertilizace. Nelze však vyloučit ani účinek antiimplantační [5]. Aplikace levonorgestrelu, komplexu estrogenu s progestinem i aplikace antiprogestinů působí při preovulačním podání supresi ovulace nebo ovulaci posune o 5–7 dnů, vede k poruše maturace folikulu a k luteální dysfunkci. Ovulace je inhibována u 80 % pacientek. Podání až po ovulaci patrně navodí změny endometria, které brání implantaci blastocysty. Tento efekt je hypotetický a doposud pro něj neexistují jednoznačné důkazy. Je předpokládána též porucha transportu gamet v tubách [6]
.Efektivita metod postkoitální antikoncepce
Efektivita postkoitální antikoncepce je vyjádřena mírou rizika jejího selhání v procentech, tedy podílem žen, které přes použití metody otěhotní. Při hodnocení jednotlivých metod s vyloučením specifických faktorů, které účinnost metod postkoitální antikoncepce ovlivňují, má nejvyšší antikoncepční spolehlivost inzerce Cu-IUD s rizikem selhání mezi 0,04–0,19 % [7]. Antiprogestagenně působící látky (ulipristal acetát a mifepriston) vykazují riziko selhání 1,4 %, levonorgestrel 2–3 % [8]. Cu-IUD zavedené v prvních 72 hodinách po nechráněném styku má schopnost zamezit 95 % gravidit, ulipristal acetát předchází dvěma třetinám z celkového počtu a levonorgestrel 50 % potenciálních gravidit [9]. Podání samotného levonorgestrelu je efektivnější než použití klasické Yuzpeho metody a je provázeno nižším výskytem nežádoucích účinků. Levonorgestrel podaný v jedné dávce 1,5 mg je stejně efektivní jako jeho podání ve dvou dávkách po 0,75 mg. Účinnost podání samotného levonorgestrelu je 83 % [8]. Ulipristal acetát je nejméně stejně účinný jako levonorgestrel při podání do 72 hodin po nechráněném styku, účinnější než levo-
norgestrel je při podání v intervalu 72–120 hodin po styku. Ve srovnávací studii s celkovým počtem 1696 vyšetřovaných žen dosahoval výskyt gravidit ve skupině ulipristalu (n = 844) 0,9–1,4 %, ve skupině léčené levonorgestrelem (n = 852) 2,2–2,5 %, tento rozdíl je statisticky významný. Ve skupině 97 žen, kterým byl aplikován ulipristal v intervalu 72–120 hodin po nechráněném styku, nebyla zaznamenána žádná gravidita, ve druhé sledované skupině, kde byl podán levonorgestrel ve stejném intervalu, došlo k otěhotnění u tří z celkem 106 žen. Antikoncepční účinnost mifepristonu je srovnatelná s efektivitou ulipristal acetátu. Střední dávky mifepristonu 25–50 mg jsou účinnější než levonorgestrel a než Yuzpeho metoda, nízké dávky mifepristonu jsou pravděpodobně účinnější než levonorgestrel podávaný ve dvou dávkách po 0,75 mg. Ulipristal acetát je efektivnější než levonorgestrel, který je účinnější než Yuzpeho metoda.
Existují tři proměnné, jež významně ovlivňují riziko gravidity po použití ulipristal acetátu a levonorgestrelu: body mass index (dále jen BMI), den cyklu, kdy jsou přípravky užity, a další nechráněné styky po předchozím užití postkoitálního kontraceptiva. Ženy s BMI ≥ 30 mají ve srovnání se ženami s BMI < 25 po užití levonorgestrelu jako postkoitálního kontraceptiva více než čtyřnásobné riziko nežádoucí gravidity. U obézních žen je po aplikaci ulipristal acetátu proti ženám s normální tělesnou hmotností více než 2,5násobné riziko nežádoucí gravidity [10].
Praktické užití
Je-li stanovena na základě anamnestických údajů indikace k aplikaci postkoitální antikoncepce, vychází proces volby konkrétní metody z podmínek klinické situace, dostupnosti antikoncepčních metod a z informované dohody s pacientkou. Doba účinnosti všech dostupných metod je 120 hodin. Před užitím levonorgestrelu není třeba žádné klinické ani laboratorní vyšetření, a to včetně těhotenského testu, pokud z anamnézy nevyplývá podezření na skutečnost, že je žena již gravidní. Těhotenství by mělo být vyloučeno vždy, pokud plánujeme užití ulipristal acetátu nebo zavedení Cu-IUD. Zatímco metody hormonální antikoncepce nemají kromě aktuální gravidity prakticky žádné kontraindikace, Cu-IUD je kontraindikováno v případech deformit a anatomických abnormalit děložní dutiny, které by znemožňovaly správnou inzerci tělíska, stejně jako aktuálně probíhající hluboký pánevní zánět. Postkoitální antikoncepce pomocí aplikace levonorgestrelu je nejefektivnější, je-li podána co nejdříve po nechráněném pohlavním styku. Mezi dobou, která uplynula od pohlavního styku, a účinností metody existuje nepřímo úměrná lineární závislost. Nejvyšší efektivity je dosaženo do 72 hodin po nechráněném styku, účinnost trvá až do 120 hodin po styku [11]. Podání levonorgestrelu jeden, dva nebo tři dny po nechráněném pohlavním styku je spjato se vznikem nežádoucí gravidity v 0,4 %, 1,2 % a 2,7 % [12]. Výhodou ulipristal acetátu je skutečnost, že vysoká antikoncepční účinnost trvá po celých 120 hodin po pohlavním styku [13]. Stejně tak i Cu-IUD je efektivní do 120 hodin po pohlavním styku. U žen s potřebou účinku v intervalu delším než pět dnů lze použít Cu-IUD s předpokladem antifertilizačního účinku [5]. Je velmi pravděpodobné, že účinnost Cu-IUD je vysoká i sedm dnů po nechráněném styku, k tomuto tvrzení však chybí dostatek důkazů [7]. Levonorgestrel lze užít v jedné dávce 1,5 mg nebo ve dvou dávkách po 0,75 mg v intervalu 12 hodin. Aplikace pouze jedné dávky se jeví jednodušší a stejně efektivní jako aplikace rozdělená do dvou dávek [8]. Existují práce doporučující použití dvou oddělených dávek u žen, které užívají induktory jaterních enzymů a je u nich reálný předpoklad, že nedosáhnou adekvátní plazmatické hladiny hormonu [14]. Pokud se rozhodneme dávku levonorgestrelu rozdělit, můžeme interval mezi oběma dávkami prodloužit až na 24 hodin se shodnou antikoncepční účinností. Delší interval může být vhodný např. tehdy, je-li první dávka podána v odpoledních hodinách; 24hodinový interval je pravděpodobně výhodnější tehdy, došlo-li po aplikaci první dávky k dalšímu pohlavnímu styku [15].
U žen vážících 75 kg a více (BMI 27,5 kg/m2) vykazuje levonorgestrel nižší antikoncepční účinnost, u obézních žen s tělesnou hmotností vyšší než 80 kg (BMI 30 kg/m2) je pravděpodobně neúčinný. U obézních žen je vhodné doporučit jako modalitu první volby Cu-IUD. Pokud není tato forma postkoitální antikoncepce vhodná, vykazuje ulipristal acetát vyšší účinnost než levonorgestrel [16].
Nežádoucí účinky
Postkoitální antikoncepce není zatížena závažnými nežádoucími účinky ve smyslu úmrtí nebo manifestace závažné morbidity [17]. Nejčastější jsou gastrointestinální příznaky. Nauzea se objeví u 23 % a zvracení u 6 % uživatelek samotného levonorgestrelu, při aplikaci Yuzpeho metody trpí nauzeou 50 % a zvrací 20 % žen. Zvracení může být limitem účinnosti Yuzpeho metody [18]. Nauzea a zvracení se vyskytují méně často při podání rozdělené dávky levonorgestrelu. Nepravidelné děložní krvácení je obvyklé první měsíc po podání levonorgestrelu a vyskytuje se přibližně u 16 % žen [19]. Z nežádoucích účinků ulipristal acetátu jsou nejčastěji uváděny bolesti hlavy, které se vyskytují v 18–19 % případů, dále oddálení menstruace v 19 % a nauzea ve 12–13 % případů [13]. Podání antiemetik je účelné zejména v případě Yuzpeho metody, kde se nauzea a zvracení vyskytují nejčastěji. Podání 10 mg metoklopramidu s každou dávkou Yuzpeho metody ve srovnání s placebem výrazně omezuje výskyt nauzey (56 % vs. 28 %) a zvracení (22 % vs. 11 %). Zvracení krátce po podání perorálních forem postkoitální antikoncepce představuje rizikový faktor selhání metody. V případě zvracení během tří hodin po podání ulipristal acetátu či levonorgestrelu se doporučuje aplikovat antiemetika a poté dávku ulipristal acetátu či levonorgestrelu zopakovat. Neztišitelné a opakované zvracení je důvodem zavedení Cu-IUD. Antikoncepční účinek levonorgestrelu a ulipristal acetátu může být omezen současným podáváním léků indukujících tvorbu jaterních enzymů (antiepileptika, antiretrovirotika). Jejich podávání v průběhu posledních 28 dnů před indikací postkoitální antikoncepce je důvodem k volbě Cu-IUD [20]. Ulipristal acetát by též neměl být doporučen u žen, které užívají léky zvyšující žaludeční pH (antacida, H2-agonisté, inhibitory protonové pumpy).
Další péče
Po užití postkoitální antikoncepce by se měla žena dále chránit před nechtěným těhotenstvím a vyloučit nechráněný pohlavní styk až do další menstruace. Pokud má žena další nechráněné styky, je vhodné po aplikaci levonorgestrelu zahájit, je-li to možné, aplikaci kombinované hormonální antikoncepce (den po poslední dávce levonorgestrelu). Pokud byl podán ulipristal acetát, může následná aplikace kombinované hormonální antikoncepce snížit jeho efektivitu mechanismem kompetitivní vazby na progesteronové receptory. V těchto případech je nutno doporučit až do dalšího menstruačního krvácení bariérové antikoncepční metody [21]. Cu-IUD může být vyjmuto během příští menstruace, nebo může být ponecháno v dutině děložní, přeje-li si žena využívat jeho kontracepčního efektu i nadále. Rutinní vyšetření po aplikaci postkoitální antikoncepce není nutné. Menstruace by měla nastat v průběhu jednoho týdne po očekávaném termínu. Žena by měla být vždy informována o symptomatologii nitroděložní i mimoděložní gravidity. Pokud menstruace nenastane do čtyř týdnů po aplikaci postkoitální antikoncepce nebo objeví-li se bolesti v podbřišku a nepravidelné krvácení, je třeba ženu neprodleně vyšetřit gynekologem a vyloučit selhání metody s manifestací nitroděložní nebo ektopické gravidity.
Perspektivy vývoje postkoitální antikoncepce
V indikaci postkoitální antikoncepce jsou v současnosti testovány látky ze skupiny inhibitorů cyklooxygenázy 1 a 2, které zasahují do procesu maturace oocytu a ovulace. Podání meloxikamu v kombinaci s levonorgestrelem u žen s ultrazvukovým nálezem dominantního folikulu o průměru 15 mm a více vede k významně vyššímu výskytu anovulace ve srovnání s placebem (88 % vs. 66 %) [22]. Celekoxib má schopnost oddálit ovulaci a luteální změny s projevy nízké plazmatické hladiny progesteronu [23].
Dostupnost postkoitální antikoncepce v České republice
Dnem 28. 11. 2011 došlo v ČR ke změně způsobu výdeje léčivých přípravků Escapelle® a Postinor-2®, které jsou indikovány jako postkoitální antikoncepce. V lékárně jsou vydávány bez lékařského předpisu s omezením, v souladu se zákonem o léčivech. Farmaceut musí při vydávání těchto přípravků dodržet přesně stanovené podmínky (vydat pouze jedno balení přípravku ženě starší 16 let, evidovat výdej, informovat o správném užívání přípravku a o možných rizicích).
Závěr
Ženy by měly být informovány o metodách postkoitální antikoncepce, které jsou efektivní v prevenci nechtěné gravidity při nechráněném pohlavním styku nebo při selhání jiné antikoncepční metody. Neexistují prakticky žádné kontraindikace pro použití postkoitální antikoncepce a její užití nevyžaduje speciální klinická nebo paraklinická vyšetření. Metody postkoitální antikoncepce jsou účinné až do 120 hodin po pohlavním styku. Aplikace levonorgestrelu je efektivnější než použití Yuzpeho metody a je spjata s méně častým výskytem vedlejších účinků. Efektivita levonorgestrelu se snižuje úměrně době, která uplynula od pohlavního styku, efektivita ulipristal acetátu je stejně vysoká po dobu 120 hodin po pohlavním styku. U obézních žen je účinek levonorgestrelu i ulipristal acetátu snížen a metodou volby je Cu-IUD. Pokud si obézní žena nitroděložní antikoncepci nepřeje, je vhodnější doporučit ulipristal acetát než levonorgestrel. Rutinní vyšetření po aplikaci postkoitální antikoncepce není nutné, je však třeba ženu poučit o možnosti selhání metody postkoitální antikoncepce a o symptomatologii nitroděložního i mimoděložního těhotenství.
Seznam použité literatury
- [1] WHO Medical eligibility criteria for contraceptive
- [2] Polis CB, Schaffer K, Blanchard K, et al. Advance provision of emergency contraception for pregnancy prevention: a meta-analysis. Obstet Gynecol 2007; 110: 1379–1388.
- [3] Trussell J, Rodríguez G, Ellertson C. New estimates of the effectiveness of the Yuzpe regimen of emergency contraception. Contraception 1998; 57: 363–369.
- [4] Hamoda H, Ashok PW, Stalder C, et al. A randomized trial of mifepristone (10 mg) and levonorgestrel for emergency contraception. Obstet Gynecol 2004; 104: 1307–1313.
- [5] Stanford JB, Mikolajczyk RT. Mechanisms of action of intrauterine devices: update and estimation of postfertilization effects. Am J Obstet Gynecol 2002; 187: 1699–1708.
- [6] Noé G, Croxatto HB, Salvatierra AM, et al. Contraceptive efficacy of emergency contraception with levonorgestrel given before or after ovulation. Contraception 2011; 84: 486–492.
- [7] Cleland K, Zhu H, Goldstuck N, et al. The efficacy of intrauterine devices for emergency contraception: a systematic review of 35 years of experience. Hum Reprod 2012; 27: 1994–2000.
- [8] Cheng L, Gülmezoglu AM, Piaggio G, et al. Interventions for emergency contraception. Cochrane Database Syst Rev. 2008 Apr16;(2):CD001324.doi:10.1002/14651858.
- [9] Glasier A. Emergency contraception: clinical outcomes. Contraception 2013; 87: 309–313.
- [10] Glasier A, Cameron ST, Blithe D, et al. Can we identify women at risk of pregnancy despite using emergency contraception? Data from randomized trials of ulipristal acetate and levonorgestrel. Contraception 2011; 84: 363–367.
- [11] Piaggio G, Kapp N, von Hertzen H. Effect on pregnancy rates of the delay in the administration of levonorgestrel for emergency contraception: a combined analysis of four WHO trials. Contraception. 2011; 84: 35–39.
- [12] Randomised controlled trial of levonorgestrel versus the Yuzpe regimen of combined oral contraceptives for emergency contraception. Task Force on Postovulatory Methods of Fertility Regulation. Lancet 1998; 352: 428–433.
- [13] Glasier AF, Cameron ST, Fine PM, et al. Ulipristal acetate versus levonorgestrel for emergency contraception: a randomised non-inferiority trial and meta-analysis. Lancet 2010; 375: 555–562.
- [14] Faculty of Family Planning and Reproductive Health Care Clinical Effectiveness Unit. FFPRHC Guidance (April 2006). Emergency contraception. J Fam Plann Reprod Health Care 2006; 32: 121–128.
- [15] Hansen LB, Saseen JJ, Teal SB. Levonorgestrel-only dosing strategies for emergency contraception. Pharmacotherapy 2007; 27: 278–284.
- [16] European medicines agency. Review of emergency contraceptives started. EMA/36862/2014.[Citace 10. 3. 2014]. Dostupné na: http://www.ema.europa.eu/docs/en_GB/document_library/Press_release/2014/01/WC500160116.pdf
- [17] American College of Obstetricians and Gynecologists. ACOG Practice Bulletin No. 112: Emergency contraception. Obstet Gynecol 2010; 115: 1100–1109.
- [18] Rodriguez MI, Godfrey EM, Warden M, et al. Prevention and management of nausea and vomiting with emergency contraception: a systematic review. Contraception 2013; 87: 583–589.
- [19] Webb A, Shochet T, Bigrigg A, et al. Effect of hormonal emergency contraception on bleeding patterns. Contraception 2004; 69: 133–135.
- [20] Faculty of Sexual and Reproductive Healthcare Clinical Guidance. Emergency contraception. January 2012. [Citace 10. 3. 2014]. Dostupné na: ]www.fsrh.org/pdfs/CEUguidanceEmergencyContraception11.pdf
- [21] Clinical Effectiveness Unit. Combined hormonal contraception. London (UK): Faculty of Sexual and Reproductive Healthcare; 2011. [Citace 10. 3. 2014].Dostupné na: http://guideline.gov/content.aspx?f=rss&id=36071
- [22] Massai MR, Forcelledo ML, Brache V, et al. Does meloxicam increase the incidence of anovulation induced by single administration of levonorgestrel in emergency contraception? A pilot study. Hum Reprod 2007; 22: 434–439.
- [23] Edelman AB, Jensen JT, Hennebold JD. A nonhormonal model for emergency contraception: prostaglandin synthesis inhibitor effects on luteal function and lifespan, a pilot study. Contraception 2010; 81: 496–500.