Současné postavení kortikosteroidů v léčbě dětského astmatu
Strategie léčby průduškového astmatu v dětském věku se podstatně liší od léčby této nemoci v dospělosti zejména pro různorodost etiologie astmatických obtíží v nejnižších věkových skupinách. Kortikosteroidy jsou však nepostradatelnou součástí terapeutické strategie jak v dětském, tak i v dospělém věku. Inhalační kortikosteroidy nalézají svoje uplatnění již v nejnižších věkových skupinách u dětí s opakovanými obstrukcemi dýchacích cest, zejména dobře účinné jsou u dětí s pozitivním prediktivním indexem pro rozvoj astmatu v pozdějším věku podle Castro-Rodrigueze. Poměrně malý účinek dlouhodobé inhalační kortikoterapie je shledán u dětí s obstrukcí v předškolním věku, které jsou indukovány virovými infekcemi, i zde však vyšší dávky těchto léků podávané epizodicky snižují potřebu podávání kortikosteroidů celkově. Nežádoucí účinky dlouhodobého podávání inhalačních kortikosteroidů jsou v dětském věku ojedinělé, jejich vliv na růst a/nebo na hypotalamo-hypofyzo-adrenální osu je patrný teprve při podávání vysokých dávek.
Úvod
Průduškové astma v dětském věku patří k nejčastějším chronickým onemocněním, se kterými se pediatři ve své praxi setkávají. Etiologie respiračních potíží se v jednotlivých obdobích dětského věku různí, není proto možné stanovit jednotnou terapeutickou strategii pro všechny věkové kategorie. Zejména v nižších věkových skupinách (kojenci, batolata) jsou obstrukční dýchací potíže velmi často spojeny s výskytem virových respiračních infekcí a s příznivou prognózou pozvolné úpravy v dalších letech života. Asi polovina z dětí předškolního věku, které zažijí alespoň jednu ataku obstrukční bronchitidy před dosažením 5 let věku, je přibližně v 60 % případů ve školním věku již zcela bez obtíží, a tito pacienti dále nevyžadují žádnou antiastmatickou terapii [1]. Na druhé straně, čím později se obstrukce dýchacích cest u dítěte projeví, tím pravděpodobnější je spojitost s atopickou predispozicí pacienta a etiologie obtíží je již spíše alergická. Tyto děti mají tendenci k recidivám obstrukčních symptomů a k následné perzistenci v podobě alergického astmatu. Protože předvídat budoucí vývoj stávajících obtíží u konkrétního dítěte je většinou v klinické praxi nemožné, při rozhodování o krátkodobé nebo dlouhodobé terapeutické strategii se řídíme zejména aktuálním zdravotním stavem pacienta s ohledem na přítomnost známých rizikových faktorů pro rozvoj perzistujícího průduškového astmatu v pozdějším věku. To je zejména diagnostikovaná atopie/alergie, pozitivní rodinná anamnéza alergie/astmatu, expozice škodlivým látkám v ovzduší (zejména pak expozice tabákovému kouři v domácím prostředí) a také laboratorní nálezy svědčící pro alergickou predispozici malého pacienta, především eozinofilie v krevním obraze, vyšší sérová hladina IgE/ECP anebo pozitivní specifické IgE na některý z testovaných alergenů. Navzdory všem těmto známým rizikovým faktorům jsou však opakované respirační potíže v podobě obstrukce dýchacích cest zpravidla výsledkem mnohočetných interakcí mezi genetickou výbavou pacienta a vlivy prostředí, přičemž v klinické praxi je většina těchto interakcí doposud velkou neznámou [2].
Úloha inhalačních kortikosteroidů (IKS) v léčbě dětského astmatu
Terapeutické strategie v jednotlivých věkových skupinách by se měly zaměřit zejména na nejpravděpodobnější etiopatogenezi obstrukční symptomatologie u konkrétního dítěte. Především ve věkové skupině do 2 let máme zatím limitované množství relevantních (evidence-based) informací o optimální strategii léčby opakovaných obstrukčních bronchitid [2]. Rozhodování o zahájení dlouhodobé terapie tak závisí na počtu dosavadních exacerbací, na přítomnosti jednoho nebo více rizikových faktorů pro rozvoj průduškového astmatu i na frekvenci a tíži symptomů.
Kortikosteroidní terapie patří nepochybně k základním pilířům léčby průduškového astmatu jak v dětství, tak v dospělém věku. IKS jsou určeny k dlouhodobé (udržovací) terapii, jejímž cílem je zajistit kontrolu nad probíhajícím zánětem v dýchacích cestách a předejít tak exacerbacím obstrukčních symptomů. V případě perzistujícího astmatu jsou IKS léčbou první volby, jejich preskripce a dávkování by se měly řídit jednak perzistencí onemocnění, jednak i závažností a/nebo frekvencí obstrukčních symptomů. Výraznější účinek IKS je pozorován u dětí školního věku s prokázanou alergickou etiologií obtíží. Dobrým prediktorem pozitivní odpovědi na léčbu IKS v této věkové skupině je i samotná přítomnost atopie a horší plicní funkce před zahájením léčby [1, 2]. U těchto dětí lze zejména při vysoké frekvenci a závažnosti obtíží zpočátku zahájit terapii vyššími dávkami IKS. Při příznivé odpovědi na léčbu je možné pak dávkování postupně upravovat s cílem stanovit co nejnižší dávku IKS, která ještě udrží onemocnění pod kontrolou, a zároveň tak minimalizovat riziko vzniku nežádoucích účinků této léčby. U pacientů s průduškovým astmatem dlouhodobě pod dobrou kontrolou se lze také pokusit o eventuální vysazení dlouhodobé léčby s ponecháním pouze úlevové terapie. Při každém snižování nebo pokusu o vysazení dlouhodobé terapie by měl být pacient pečlivě sledován, aby bylo možné včas zachytit případný relaps onemocnění.
Výsledky studií u předškolních dětí publikované v posledních letech ukazují, že účinek dlouhodobé inhalační kortikosteroidní léčby je obecně nižší než u dětí školního věku a celkový terapeutický efekt závisí zejména na tzv. fenotypu astmatu u sledované skupiny dětí. Ukazatele atopie, jako jsou atopický ekzém nebo alergická rýma, nezlepšují podle některých autorů u dětí v předškolním věku významněji odpověď na inhalační kortikoterapii, v jiných studiích ale děti v tomto věku s opakovanými epizodami obstrukce a s pozitivním prediktivním indexem pro rozvoj astmatu [3] odpovídají na tuto léčbu celkově lépe [2].
Diskutovanou otázkou léčby IKS v dětském věku je také vztah dávka–účinek. Zejména v předškolním věku platí, že pokud stávající obtíže neustupují ani po několikaměsíčním podávání IKS, doporučuje se spíše pátrat po jiných možných příčinách respiračních problémů než zvyšovat dávkování [2]. Především u pískotů indukovaných virovými infekcemi nebylo při dlouhodobé administraci IKS pozorováno výraznější zlepšení průběhu onemocnění, hodnoceno podle počtu nebo závažnosti exacerbací. Krátkodobý účinek se ukázal pouze při epizodickém užívání vysokých dávek IKS, přičemž došlo k poklesu potřeby podávání celkových kortikosteroidů asi o 50 % ve srovnání s dětmi dostávajícími placebo. Nebyl nicméně shledán žádný vliv na redukci počtu hospitalizací nebo na délku trvání symptomů [4, 5]. Přesto vysoké dávky inhalačních kortikosteroidů v tak nízkém věku mohou mít i při epizodickém podávání významnější podíl nežádoucích účinků, zejména snížení růstové rychlosti [6]. Faktem však zůstává, že doposud publikované práce studující preventivní roli dlouhodobě podávaných IKS u předškolních dětí s vysokým rizikem rozvoje průduškového astmatu vzhledem k pozdějšímu rozvoji průduškového astmatu tuto jejich úlohu nepotvrdily, přirozený vývoj astmatu nebyl včasným podáváním IKS ovlivněn ve srovnání s dětmi dostávajícími placebo [7, 8].
Systémové kortikosteroidy a dětské astma
Podávání systémových kortikosteroidů (SKS) není v současné době indikováno pro dlouhodobou léčbu průduškového astmatu v dětském, ani v dospělém věku. V preventivní dlouhodobé terapii nacházejí uplatnění pouze v případech, které inhalačními kortikosteroidy nelze zvládnout. I v takových situacích je ale nutná snaha o podávání nejnižší možné dávky v nejšetrnějším režimu a po nejkratší dobu. SKS mají být vyhrazeny především pro zvládnutí akutních exacerbací, při nichž je tato léčba nezbytná ke stabilizaci klinického stavu. Urgentní pozornost a zvážení systémové kortikoterapie vyžadují zejména situace, kdy se jedná o dítě mladší jednoho roku a jeho stav vyžaduje opakované podávání rychle působících β2-agonistů, dále pokud je dítě neklidné nebo zmatené, v případě, že se symptomy nelepší po podání rychle působících β2-agonistů nebo se postupně zkracuje doba, po kterou trvá úleva po podání inhalačního β2-agonisty. Dalšími známkami závažnosti stavu jsou tachykardie, centrální cyanóza, pokles saturace hemoglobinu kyslíkem na hodnoty nižší než 92 % nebo poslechově „ticho na hrudníku“ [9]. Systémové kortikosteroidy by měly být podávány optimálně během hospitalizace a v nejkratším možném období. Během této léčby by neměla být přerušena zavedená dlouhodobá terapie, pokud ji dítě již užívalo.
Nežádoucí účinky kortikoterapie v dětském věku
Bezpečnostní profil inhalačních kortikosteroidů podávaných v současných doporučovaných dávkách je velmi dobrý a závažné nežádoucí účinky jsou ojedinělé. Při nutnosti vyššího dávkování vzniká riziko rozvoje orální kandidózy jako nejčastějšího lokálního nežádoucího účinku. Dalšími vedlejšími účinky při terapii vysokými dávkami IKS mohou být: ovlivnění růstu, vliv na hypotalamo-hypofyzo-adrenální osu a oční změny (vyšší riziko katarakty, příp. glaukomu). Ovlivnění růstu závisí nejen na dávce podávaného IKS, ale i na aplikační formě. V několika na sobě nezávislých studiích bylo prokázáno, že IKS v práškových inhalátorech mají supresivní efekt na růst již v nižších dávkách oproti podávání ve formě dávkovaného aerosolu spacerem [1]. Také bylo zdokumentováno, že podávání IKS v jedné ranní dávce riziko zpomalení růstu snižuje [10]. Uvádí se, že onemocnění průduškovým astmatem v dětství může ovlivnit výslednou tělesnou výšku bez ohledu na léčbu IKS. Tento názor však doposud nebyl podpořen žádnou z dlouhodobých studií. Zaznamenávání růstové rychlosti musí být vždy součástí sledování všech dětí léčených kortikosteroidy v jakékoliv dávce.
Se stoupajícími dávkami mohou IKS ovlivňovat i hypotalamo-hypofyzo-adrenální osu. Změny v endokrinní regulaci byly zaznamenány i u dětí, které neměly známky poruchy růstu [11, 12]. Naopak se doposud neprokázal účinek IKS na snížení kostní denzity, což pozorujeme u kortikosteroidů podávaných celkově. Riziko vzniku zadní subkapsulární katarakty a nitrooční hypertenze s glaukomem je při dlouhodobém podávání vysokých dávek IKS jen mírně zvýšené [13].
Závěr
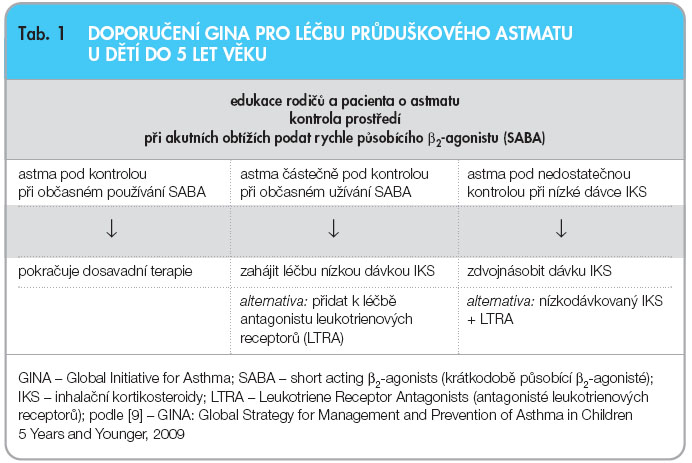
Ačkoliv je etiopatogeneze průduškového astmatu v dětském věku velmi různorodá, dlouhodobá lokální preventivní protizánětlivá léčba má i v nejnižších věkových skupinách své indikace. Jako lék první volby jsou inhalační kortikosteroidy doporučeny již u dětí batolecího a předškolního věku v dlouhodobé udržovací terapii [9], v nejnižších dávkách, které ještě udrží 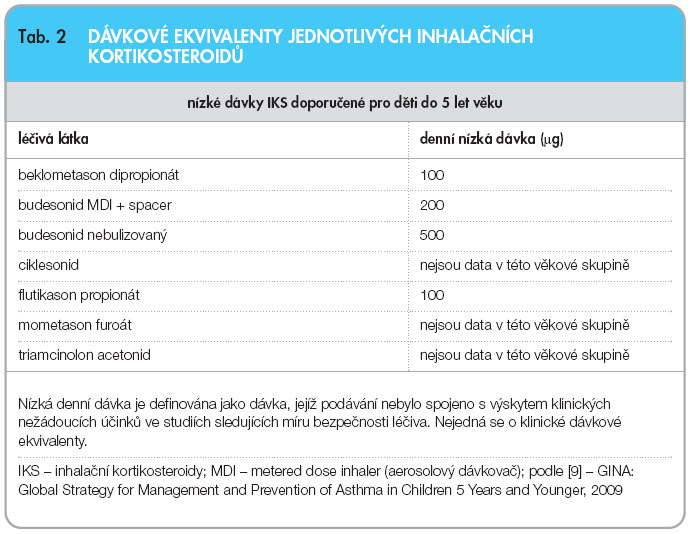 onemocnění pod kontrolou a s minimálními nežádoucími účinky na ostatní orgánové systémy. Z několika doporučení pro péči o nemocné v dětském věku s průduškovým astmatem publikovaných v posledních letech uvádím na závěr přehledné doporučení GINA (Global Initiative for Asthma) pro léčbu průduškového astmatu u dětí do 5 let věku (tab. 1) a tabulku dávkových ekvivalentů jednotlivých IKS (tab. 2). Strategie léčby astmatu u starších dětí se již výrazněji neliší od terapeutických doporučení pro dospělé pacienty.
onemocnění pod kontrolou a s minimálními nežádoucími účinky na ostatní orgánové systémy. Z několika doporučení pro péči o nemocné v dětském věku s průduškovým astmatem publikovaných v posledních letech uvádím na závěr přehledné doporučení GINA (Global Initiative for Asthma) pro léčbu průduškového astmatu u dětí do 5 let věku (tab. 1) a tabulku dávkových ekvivalentů jednotlivých IKS (tab. 2). Strategie léčby astmatu u starších dětí se již výrazněji neliší od terapeutických doporučení pro dospělé pacienty.
Seznam použité literatury
- [1] Bacharier LB, Boner A, Carlsen, KH, et al. Diagnosis and treatment of asthma in childhood: a PRACTALL consensus report. Allergy 2008; 63: 5–34.
- [2] Brand PL, Baraldi E, Bisgaard H, et al. Definition, assessment and treatment of wheezing disorders in preschool children: an evidence-based approach. Eur Respir J 2008; 32: 1096–1110.
- [3] Castro-Rodríguez JA, Holberg CJ, Wright AL, Martinez FD. A clinical index to define risk of asthma in young children with recurrent wheezing. Am J Respir Crit Care Med 2000; 162: 1403–1406.
- [4] Kaditis AG, Winnie G, Syrogiannopoulos GA. Anti-inflammatory pharmacotherapy for wheezing in preschool children. Pediatr Pulmonol 2007; 42: 407–420.
- [5] McKean M, Ducharme F. Inhaled steroids for episodic viral wheeze of childhood. Cochrane Database Syst Rev 2000; CD 001107.
- [6] Ducharme, FM, Lemire C, Nova FJ, et al. Randomised controlled trial of intermittent high-dose fluticasone versus placebo in young children with virus-induced asthma. Am J Respir Crit Care Med 2007; vol. 175; suppl. 1, A958.
- [7] Bisgaard H, Hermansen MN, Loland L, et al. Intermittent inhaled corticosteroids in infants with episodic wheezing. N Engl J Med 2006; 354: 1998–2005.
- [8] Murray CS, Woodcock A, Langley SJ, et al. Secondary prevention of asthma by the use of Inhaled Fluticasone propionate in Wheezy INfants (IFWIN): double-blind, randomised controlled study. Lancet 2006; 368: 754–762.
- [9] http://www.ginasthma.com/Guidelineitem. asp??l1= 2&l2=1&intId=1562 ; GINA 2009: Global Initiative for Asthma: Global Strategy for Asthma Management and Prevention in Children 5 Years and Younger (22. 2. 2010).
- [10] Heuck C, Wolthers OD, Kollerup G, et al. Adverse effects of inhaled budesonide (800 micrograms) on growth and collagen turnover in children with asthma: a double-blind comparison of once-daily versus twice-daily administration. J Pediatr 1998; 133: 608–612.
- [11] Dunlop KA, Carson DJ, Steen HJ, et al. Monitoring growth in asthmatic children treated with high dose inhaled glucocorticoids does not predict adrenal suppression. Arch Dis Child 2004; 89: 713–716.
- [12] Priftis KN, Papadimitriou A, Gatsopoulou E, et al. The effect of inhaled budesonide on adrenal and growth suppression in asthmatic children. Eur Resp J 2006; 27: 316–320.
- [13] Lipworth BJ. Systemic adverse effects of inhaled corticosteroid therapy: A systematic review and meta-analysis. Arch Intern Med 1999; 159: 941–955.