Terciární profylaxe u dospělých pacientů s hemofilií
Souhrn:
Profylaxe je definována jako racionální aplikace chybějícího koagulačního faktoru k prevenci výskytu život ohrožujícího krvácení a kloubního krvácení. Cílem je udržet koncentraci koagulačního faktoru nad 1–3 %, pokud bychom však chtěli spontánnímu krvácení zabránit zcela, musela by být cílová hodnota vyšší než 12 %. Jako terciární označujeme profylaxi, která je zavedena pacientovi až v dospělém věku, již při existující hemofilické artropatii, často po předchozí léčbě tzv. on demand (aplikace koagulačního faktoru v případě krvácení). Zavedení terciární profylaxe mohou provázet různé překážky, jako jsou finanční či psychosociální problémy, věk, přidružená onemocnění. Převedení dospělého pacienta z léčby tzv. on demand na profylaxi musí být posouzeno přísně individuálně a musí nemocnému jednoznačně snížit frekvenci krvácení a zlepšit kvalitu života. Současně by v ideálním případě měly být finanční náklady vynaložené na profylaxi vykompenzovány oddálením náročných, zejména ortopedických výkonů. Vyhodnocení klinického efektu profylaxe napomáhá vyšetření kloubního skóre (HJHS, Petterssonovo skóre), zobrazovací vyšetření (RTG, UZ, MR), dále ortopedické, rehabilitační a psychologické vyšetření.
Key words: haemophilia – arthropathy – bleeding – treatment on demand – prophylaxis.
Summary:
Prophylaxis is defined as rational application of the clotting factor concentrate with the aim of preventing life‑threatening haemorrhage as well as bleeding inside joints. The goal is to maintain blood coagulation factor level above 1–3%, but if we want the occurrence of spontaneous bleeding to be prevented completely we have to keep the target level above 12%. Tertiary prophylaxis is defined as a clotting factor substitution in a patient of adult age with pre‑existing haemophilia arthropathy, often following previous on demand treatment. The introduction of tertiary prophylaxis can be accompanied by various obstacles, such as financial, and psychosocial issues, age, and comorbidities. Switching an adult patient from the on demand treatment to tertiary prophylaxis must be assessed strictly on an individual basis and such a change must clearly reduce the patient’s frequency of bleeding and improve the quality of life. At the same time, the financial costs incurred for prophylaxis should be ideally compensated by delaying the costly, especially orthopaedic surgical procedures. Evaluation of joint score (HJHS, Pettersson score), joint imaging (X‑ray, ultrasound, MRI), orthopaedic, physiotherapy, and psychological examination should help in assessing the effect of prophylaxis.
Úvod
Hemofilie je vrozené krvácivé onemocnění vázané na chromozom X způsobené nedostatkem nebo snížením funkční aktivity koagulačního faktoru VIII (hemofilie A) nebo faktoru IX (hemofilie B). Dle tíže chybějícího koagulačního faktoru rozlišujeme formu těžkou (pod 1 %), středně těžkou (1‒5 %) a lehkou (nad 5 %). Snížení aktivity nebo úplné chybění daného koagulačního proteinu může způsobovat spontánní a posttraumatické krvácení. U lehké formy hemofilie je krvácení vázáno na invazivní výkony nebo na závažnější poranění, spontánní krvácivé projevy jsou vzácné. Naopak těžká forma hemofilie je charakterizovaná vznikem spontánních krvácivých projevů, zejména kloubních, vzácností není však ani krvácení svalové, podkožní nebo slizniční nebo život ohrožující krvácení do centrálního nervového systému či krvácení do zažívacího nebo urogenitálního traktu.
Historie
Léčba onemocnění spočívá v substituci chybějícího koagulačního faktoru VIII/IX (FVIII/FIX). Historicky první zmínka o léčbě hemofilie je z roku 1840, kdy Samuel Lane publikoval v časopise Lancet [1] zmírnění pooperačního krvácení u hemofilika po podání čerstvé krve. V padesátých letech 20. století se v léčbě začala používat lidská i zvířecí krevní plazma. Průlom v léčbě hemofilie byl zaznamenán v roce 1965, kdy se Judith Poolové podařilo izolovat koncentrovaný FVIII formou kryoprecipitátu. Dalším významným rokem byl rok 1968, kdy se na trhu objevil první komerčně dostupný přípravek FVIII. V roce 1983 po letech dochází k protivirovému ošetření koncentrátů koagulačních faktorů. V devadesátých letech 20. století pak přicházejí na trh první rekombinantní koncentráty a v současné době, kromě plazmatických a rekombinantních přípravků, se začínají používat i rekombinantní přípravky s prodlouženým biologickým poločasem (extended half life products, EHL), které slibují méně častou aplikaci a delší dobu působení koncentrace FVIII/FIX. Uvedeným mechanismem zabraňují spontánním krvácivým projevům a současně pacientovi zajišťují zařazení se do každodenního života s vykonáváním běžných činností, včetně rozumně vedené sportovní aktivity.
Léčba
Léčba onemocnění spočívá v substituci chybějícího koagulačního faktoru. Pacient může být léčen tzv. on demand ‒ koncentrát koagulačního faktoru je tedy podán ve chvíli, kdy se objeví hemoragická příhoda. Může zastavit rozvoj malého krvácení, a tím zabránit rozvoji velkého krvácení. Terapie on demand sníží morbiditu a mortalitu u hemofiliků, není ale prevencí vzniku hemofilické artropatie [2]. Alternativou této léčby a mnohem racionálnější terapeutickou modalitou je pravidelná aplikace chybějícího koagulačního faktoru v opakovaných infuzích, bez očekávání krvácivé epizody [3].
Profylaxe znamená preventivní, včas zahájené podání chybějícího koagulačního faktoru s pokračováním až do dospělosti [4]. První profylaktický režim byl zaveden v roce 1960 ve Švédsku, kdy pravidelnou aplikací koncentrátu FVIII došlo ke zpomalení nebo zabránění vzniku hemofilické artropatie [5,6]. V osmdesátých letech 20. století bylo od profylaktického podání koncentrátů koagulačních faktorů na určitý čas upuštěno vzhledem k vysoké incidenci nákaz způsobených lidským virem imunitní nedostatečnosti (human immunodeficiency virus, HIV) a virových hepatitid. Situace se změnila v roce 1992, kdy byl dostupný první rekombinantní FVIII ve Spojených státech amerických a jeho podání bylo pro léčbu pacientů s hemofilií bezpečné s ohledem na riziko přenosu virových infekcí [7].
Profylaxe je definována jako racionální aplikace chybějícího koagulačního faktoru k prevenci výskytu život ohrožujícího krvácení a kloubního krvácení, jejímž cílem je udržovat koncentraci faktoru nad 1 % a současně zmírnit krvácivý fenotyp pacienta z těžké hemofilie na středně těžkou nebo lehkou formu [8]. Ve Švédsku se tento způsob aplikace u hemofiliků uplatňuje již od roku 1960 a je prezentován jako kontinuální profylaxe, s níž se začíná v časném věku a je prevencí poklesu hodnoty faktoru pod 1 % se zachováním funkčnosti kloubů a jež dovoluje pacientům žít normální život [9]. První prospektivní randomizovaná studie byla provedena za období šesti let a publikována v roce 2007. Výstupem této studie byly statistické důkazy o účinnosti profylaxe v dětství při snižování výskytu klinického a subklinického krvácení a v případě zmírnění výskytu kloubních změn zjišťovaných prostřednictvím vyšetření magnetickou rezonancí (MR) ve srovnání s léčbou on demand [10]. Tato zjištění prokazují, že profylaxe je optimální léčbou pro děti s těžkou hemofilií a je doporučována jako léčba první volby podle mezinárodních doporučení pro terapii hemofilie [11,12].
Uvedená doporučení současně definují profylaxi jako primární a sekundární na základě toho, kdy je léčba zahájena. Velmi časné zahájení léčby, nejpozději po prvním kloubním krvácení a současně před třetím rokem života, definujeme jako primární profylaxi, kdy ještě nedošlo ke kloubnímu postižení. Jako sekundární profylaxe je definována léčba, která byla zavedena později, ale stále ještě v dětském věku, před rozvojem klinicky či zobrazovací metodou dokumentované artropatie [2].
Průzkum profylaxe na základě programů u dospívajících a dospělých pacientů z 21 center v 10 evropských zemích [13] ukázal, že u poloviny z 218 pacientů s těžkou hemofilií se podařilo snížit nebo zastavit profylaxi, když dosáhli dospělosti, 28 % pacientů ukončilo profylaxi a u 20 % bylo nutné léčbu znovu zavést z důvodu krvácení. Pokračování v profylaxi do dospělosti často přináší nároky na úpravu dávky a frekvence aplikace koagulačního faktoru pacientům tak, aby tato odpovídala jejich potřebám a současně aby si nemocný zachoval osobní zájem o spolupráci při pokračování v profylaktické léčbě. Profylaxe zavedená od dětství do dospělosti se výrazně liší po stránce účinnosti i ekonomicky od té, která byla zahájena až v dospělém věku nad 18 let.
Profylaxe, jejíž podání je iniciováno až podle fyzikálního vyšetření či podle artropatie diagnostikované prostřednictvím RTG, se nazývá profylaxí terciární [2]. Jejím cílem je ‒ stejně jako u primární a sekundární profylaxe ‒ zmírnit těžkou hemofilii na středně těžkou nebo lehkou formu, redukovat klinickou manifestaci krvácení a zlepšit kvalitu života. Substituční léčba spočívá v pravidelné, kontinuální aplikaci chybějícího koagulačního faktoru.
Posouzení samotného přínosu
terciární profylaxe ve srovnání s dětským věkem
pacientů je obtížnější, a to z důvodu relativně
malého počtu doposud provedených studií. Některé z těchto
studií prokazujících přínos terciární profylaxe jsou zahrnuty
v tabulce 1 [14].
Výsledky ukazují, že terciární profylaxe je efektivní
ve snížení frekvence krvácení a umožní zlepšení
kvality života pacientů, ale nezmění stav již poškozených
kloubů. S vyšší frekvencí aplikace stoupne spotřeba, a tím
i cena koncentrátů koagulačních faktorů oproti léčbě on
demand. Jedna z dalších publikovaných studií [27] srovnávala
změnu dvou profylaktických režimů (standardního
a farmakokinetikou vedeného) po šestiměsíční lhůtě
probíhající terapie on demand. Roční míra krvácení po dobu
dvou režimů profylaxe byla srovnatelná, zatímco rozdíly mezi on
demand a profylaxí byly statisticky významné. Roční medián
krvácení byl 43,9 (21,9) při terapii on demand, zatímco během
profylaxe dosáhl hodnoty 1,1 (4,9). Kromě těchto retrospektivních
studií již existují i doporučení pro zavedení prof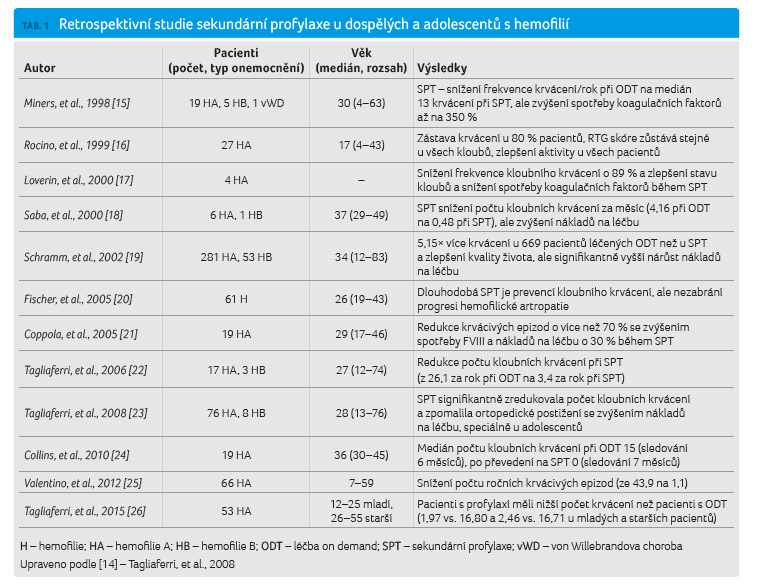 ylaxe
pro všechny pacienty s hemofilií. Americký poradní výbor
MASAC (Medical and Scientific Advisory Council) při Národní
hemofilické nadaci doporučuje zavedení profylaxe pro všechny
pacienty s těžkou hemofilií všech věkových skupin [28].
Evropské zásady pro léčbu hemofilie byly definovány v rámci
Evropské asociace pro hemofilii a příbuzné choroby (European
Association for Haemophilia and Allied Disorders, EAHAD): „Profylaxe
by měla být dostupná pro pacienty s hemofilií, protože bylo
prokázáno, že je prevencí a zmírňuje chronické onemocnění
kloubů. Profylaxe rovněž podporuje zdraví, snižuje celkovou
zátěž pacienta a zlepšuje jeho sociální postavení.“
[29]. Toto prohlášení neobsahuje zmínku o věkové hranici
pacientů nebo tíži hemofilie.
ylaxe
pro všechny pacienty s hemofilií. Americký poradní výbor
MASAC (Medical and Scientific Advisory Council) při Národní
hemofilické nadaci doporučuje zavedení profylaxe pro všechny
pacienty s těžkou hemofilií všech věkových skupin [28].
Evropské zásady pro léčbu hemofilie byly definovány v rámci
Evropské asociace pro hemofilii a příbuzné choroby (European
Association for Haemophilia and Allied Disorders, EAHAD): „Profylaxe
by měla být dostupná pro pacienty s hemofilií, protože bylo
prokázáno, že je prevencí a zmírňuje chronické onemocnění
kloubů. Profylaxe rovněž podporuje zdraví, snižuje celkovou
zátěž pacienta a zlepšuje jeho sociální postavení.“
[29]. Toto prohlášení neobsahuje zmínku o věkové hranici
pacientů nebo tíži hemofilie.
Komplikace při zavádění profylaxe u dospělých hemofiliků
Existuje několik důvodů, proč může být zavedení profylaxe u dospělých hemofiliků komplikované. Některé jsou stejné jako při zavádění primární a sekundární profylaxe, tedy častá aplikace koagulačního faktoru, která je závislá na dobré spolupráci a dodržování léčebného režimu pacientem a na optimálním žilním vstupu. Další komplikace jsou specifické pro zavádění profylaxe u dospělých pacientů. Chybí klinické potvrzení, že zavedení dražší profylaktické léčby oproti léčbě on demand se z dlouhodobého ekonomického hlediska tzv. vyplatí. Tato situace nastane v případě, pokud pacient nebude muset podstoupit operační či jiný invazivní výkon nebo nenastane život ohrožující krvácení. Dalším důležitým specifikem při zavádění profylaxe v dospělosti je tedy přísně individuální posouzení klinického stavu pacienta s přihlédnutím k dalším onemocněním, životnímu stylu a jeho celkové spolupráci při dodržování finančně nákladného léčebného režimu.
Největší prospěch z terciární profylaxe mají jednoznačně dospělí pacienti s těžkým krvácivým fenotypem. Přínos může rovněž znamenat pro pacienty s těžkou hemofilickou artropatií a dalšími chorobami, které hemofilie ovlivňuje a které mají dopad na pracovní omezení a celkovou kvalitu života nemocného. Těmto pacientům se zavedením terciární profylaxe mohou oddálit finančně náročné ortopedické výkony a následné dlouhé období rehabilitace s absencí v práci a s osobním omezením [30].
V současné době se rozrůstá populace starších pacientů s hemofilií, kteří jsou ve zvýšeném riziku krvácení v důsledku věkem ovlivněných onemocnění. Zvláště riziko pádu a ztráty rovnováhy z důvodu hemofilické artropatie a svalové atrofie přispívá k vysokým nákladům na léčbu pacienta a zhoršuje kvalitu života. Dalším závažným faktem je zvýšené riziko kardiovaskulárních onemocnění. Současně se zvyšujícím se věkem pacientů s hemofilií přibývají i zdravotní komplikace – stoupá též riziko vytvoření inhibitoru, který vzniká jako imunitní odpověď na léčbu FVIII a FIX [31], profylaktická terapie se tak může stát jeho rizikovým faktorem. U těchto pacientů je tedy nutný velmi opatrný a individuální přístup.
Naše zkušenosti
Na našem pracovišti máme profylaxi aktuálně zavedenu u 26 hemofiliků (z nich 20 trpí těžkou a dva středně těžkou hemofilií A, tři pacienti mají těžkou hemofilii B a jeden pacient středně těžkou hemofilii B) z celkového počtu 45 těžkých hemofiliků bez inhibitoru (41 hemofilie A, 4 hemofilie B). Převahu tvoří mladí pacienti, kteří mají léčbu zavedenu od dětství. Po dosažení dospělého věku terapii bezdůvodně nevysazujeme. Současně jsme na našem pracovišti srovnávali v průběhu jednoho roku klinický i finanční prospěch léčby u starších pacientů, kteří byli převedeni z léčby on demand na profylaxi z důvodu vysoké frekvence zejména kloubního krvácení. Toto srovnání proběhlo u osmi pacientů s těžkou hemofilií A ve věkovém rozmezí 26‒65 let. Uvedení nemocní ve sledovaném roce neměli žádné závažnější krvácení, které by vyžadovalo hospitalizaci nebo operační či invazivní zákrok. Sledování probíhalo ambulantně, v tzv. klidovém období stavu pacientů.
Z našeho pozorování vyplynulo, že převedením těchto pacientů z tzv. léčby on demand na profylaxi došlo k poklesu výskytu krvácivých epizod o 82 % (z toho kloubních o 79 %) a současně nedošlo k výraznějšímu zvýšení finančních nákladů na léčbu. Počty krvácení se zredukovaly z původního mediánu (průměru) 27,5 (26) za rok při léčbě on demand na 3,5 (4,8) za rok při přechodu na profylaxi [32]. Naše výsledky korelují s výsledky studie SPINART [33]. Nejčastějším krvácením v rámci této studie bylo kloubní krvácení, často se jednalo o cílové klouby.
Dotyčné skupině pacientů je stále podávána profylaktická léčba a z daného léčebného režimu mají i nadále prospěch v podobě snížení frekvence krvácení a zlepšení kvality života bez nutnosti časté hospitalizace a bez absence v práci. Postupně se tato skupina rozšiřuje o další pacienty. Samozřejmostí je měření kloubního skóre (Hemophilia Joint Health Score, HJHS), ortopedické vyšetření včetně RTG nebo UZ kloubů (při podezření na zhoršení stavu kloubů) a psychologická dispenzarizace pacientů nebo minimálně vstupní vyšetření klinickým psychologem.
Diskuse
Důvodem pro zahájení profylaxe u dospělých pacientů je prevence vzniku těžkých recidivujících krvácení, která způsobují poškození kloubního aparátu a následné bolesti a snížení kvality plnohodnotného aktivního života nemocného s finančními ztrátami plynoucími z častých pracovních absencí. Překážky v zavádění terciární profylaxe však stále existují, zejména se jedná o finanční stránku problému a nedostatečný počet studií dokazujících ekonomickou výhodnost zavedení terciární profylaxe oproti léčbě on demand. Současně chybějí studie, které zohledňují krvácivý fenotyp pacienta. Stejně tak důležitá je otázka optimálního dávkování, jež může znamenat nejlepší poměr mezi klinickým přínosem pro pacienta a finančními náklady na léčbu. Tuto terapii lze optimalizovat pomocí farmakokinetiky, která se může lišit u různých koncentrátů FVIII/FIX. Zároveň je nutné zohlednit i různou interindividuální variabilitu biologického poločasu daného koncentrátu faktoru (clearance) patrnou jak u pacientů s hemofilií B, tak zejména u nemocných s hemofilií A [34]. Biologický poločas koagulačního faktoru A se může pohybovat v rozmezí 7‒20 h [35] nebo v rozmezí 6‒28,8 h [36] v závislosti na věku pacienta a na koncentraci von Willebrandova faktoru. Koncentrace FVIII nižší než 1 % není léčbou chráněna vůbec, naopak při hodnotě FVIII převyšující 12 % by nemělo docházet k žádným klinicky významným krvácením [37]. Jako rozumný kompromis se jeví dosažení koncentrace koagulačního faktoru nad 1–3 %. Udržovat hodnotu koagulačního faktoru nad 12 % by bylo zřejmě finančně z dlouhodobého hlediska velmi náročné. Pokud však pacient nemá krvácivé epizody, lze dávkování profylaxe snižovat a udržovat v míře, která zabrání krvácení do kloubů bez ohledu na koncentraci koagulačního faktoru. Dávkování při profylaktické aplikaci by mělo být individuální s preferencí klinického stavu před udržováním požadované hodnoty koagulačního faktoru, jež může být pro prevenci kloubního krvácení velmi individuální [38]. Jiná koncentrace koagulačního faktoru bude nutná pro pacienta bez známek hemofilické artropatie a bez větší fyzické aktivity, jiná pro pacienta sportujícího či s rozvinutou hemofilickou artropatií.
Přesné a komplexní vyhodnocení ekonomické efektivnosti profylaxe u dospělých, včetně vlivu na kvalitu života, je nutné podložit klinickými výsledky zahrnujícími rovněž psychologické vyhodnocení. Společné nástroje, jakými jsou klinické hodnocení pomocí HJHS [39] či Pettersonova skóre a následné ortopedické, UZ nebo MR vyšetření, jsou nedílnou součástí vedení terciární profylaxe.
Závěr
Pokračování profylaxe do dospělosti u mladých hemofiliků je pro pacienty nesporně výhodné z důvodu minimální frekvence krvácení a možnosti kvalitního života včetně rozumně vedené sportovní aktivity. Změna terapeutického režimu na profylaxi má význam rovněž u některých dospělých hemofiliků původně léčených on demand, a to zejména u pacientů trpících častými krvácivými epizodami. Nezmění to sice jejich často pokročilou hemofilickou artropatii, ale převedení na profylaxi může oddálit finančně náročné, zejména ortopedické operace a zároveň výrazně přispět ke zlepšení kvality života pacientů.
Seznam použité literatury
- [2] Srivastava A, Brewer AK, Mauser‑Bunschoten EP, et al. Guidelines for the management of haemophilia. Haemophilia 2013; 19: e1–e47.
- [3] Gringeri A, Lambert T, Street A, Aledorts L. Tertiary prophylaxis in adults: is there a rationale? Haemophilia 2012; 18: 722–728.
- [4] Berntorp E. Methods of haemophilia care delivery: regular prophylaxis versus episodic treatment. Haemophilia 1995; 1 : 3–7.
- [5] Ahlberg A. Haemophilia in Sweden. Incidence, treatment and prophylaxis of artropathy and other musculo‑skeletal manifestations of haemophilia A and B. Acta Orthop Scand Suppl 1965; 77: 3–132.
- [6] Steen Carlsson K, Höjgard S, Glomstein A, et al. On‑demand vs. prophylactic treatment for severe haemophilia in Norway and Sweeden: differences in treatment characteristics and outcome. Haemophilia 2003; 9: 555–566.
- [7] Manco‑Johnson MJ, Riske B, Kasper CK. Advances in care of children with haemophilia. Semin Thromb Hemost 2003; 29: 585–594.
- [8] Nilsson IM, Hedner U, Ahlberg A. Haemophilia prophylaxis in Sweden. Acta Pediatr Scand 1976; 65: 129–135.
- [9] Nilsson IM, Berntorp E, Lofquist T, Petterssont H. Twenty‑life years’ experience of prophylactic treatment in severe haemophilia A and B. J Intern Med 1992; 232: 25–32.
- [10] Manco‑Johnson MJ, Abshire TC, Shapiro AS, et al. Prophylaxis versus episodic treatment to prevent joint disease in boys with severe haemophilia. N Engl J Med 2007; 357: 535–544.
- [11] Delivery of treatment for haemophilia. Report of a Joint WHO/WFH/ISTH meeting, London 11–12 February 2002. WHO/HGN/ISTH/WG/02.6.
- [12] Colvin BT Astenmark J, Fisher K, et al. Inter Disciplinary Working Group. European principles of haemophilia care. Haemophilia 2008; 14: 361–374.
- [13] Richards M. Altisent C, Batorova A, et al. Should prophylaxis be used in adolescent and adult patients with severe haemophilia? A European survey of practice and outcome data. Haemophilia 2007; 9 (Suppl 1): 1–4.
- [14] Tagliaferri A, Di Perna C, Rivolta GF. Secondary prophylaxis in adolescent and adult haemophiliacs. Blood Transf 2008; 6 (Suppl 2): 17–20.
- [15] Miners AH, Sabin CA, Tolley KH, Lee CA. Assessing the effectiveness and cost‑effectiveness of prophylaxis against bleeding in patients with severe haemophilia and severe von Willebrand’ disease. J Intern Med 1998; 244: 515–522.
- [16] Rocino A, Salerno E, Capasso Fe, et al. Secondary prophylaxis in severe haemophilia A: results in preventing further joint damage. Thromb Haemost 1999; 82 (Suppl): 610 [Abstract 1923A].
- [17] Loverin JA, Mensah P, Nokes TJC. Limited prophylaxis in adults with severe haemophilia: a pilot study. Haemophilia 2000; 6: 275–276 [Abstract].
- [18] Saba HI, Tannenbaum B, Morelli G, et al. Factor prophylaxis in the management of adult haemophiliacs. Haemophilia 2000; 6: 276–277 [Abstract].
- [19] Schramm W, Royal S, Kroner B, et al, for the European haemophilia economic study group. Clinical outcomes and resource utilization associated with haemophilia care in Europe. Haemophilia 2002; 8: 33–43.
- [20] Fischer K, Van Dijk K, Van den Berg HM. Late prophylaxis started in adulthood. J Thromb Haemost 2005; 3 (Suppl 1): OR205 [Abstract].
- [21] Coppola A, Cimino E, Macarone Palmieri N, et al. Clinical and pharmacoeconomic impact of secondary prophylaxis in young‑adults with severe haemophilia A. J Thromb Haemost 2005; 3 (Suppl 1): P1428 [Abstract].
- [22] Tagliaferri A, Rivolta GF, Rossetti G, et al. Experience of secondary prophylaxis in 20 adolescent and adult Italian haemophiliacs. Thromb Haemost 2006; 96: 542–543.
- [23] Tagliaferri A, Franchini M, Coppola A, et al. Effects of secondary prophylaxis started in adolescent and adult haemophiliacs. Haemophilia 2008; 14: 945–951.
- [24] Collins P, Faradji A, Morfini M, et al. Efficacy and safety of secondary prophylaxis versus on‑demand sucrose‑formulated recombinant factor VIII treatment in adult with severe haemophilia A: result from a 13‑month cross‑over study. J Thromb Haemost 2010; 8: 83–89.
- [25] Valentino LA, Mamonov V, Hellmann A, et al. Prophylaxis Study Group. A randomized comparison of two prophylaxis regimens and a paired comparison of on‑demand and prophylaxis treatment in haemophilia A management. J Thromb Haemost 2012; 10: 359–367.
- [26] Tagliaferri A, Feola G, Molinari AC, et al. Benefits of prophylaxis versus on‑demand treatment in adolescents and adult with severe haemophilia A: the POTTER study. Thromb Haemost 2015; 114: 35–45.
- [27] Valentino LA, Mamonov V, Hellmann A, et al, for the Prophylaxis Study Group. A randomized comparison of two prophylaxis regimens and a paired comparison of on‑demand and prophylaxis treatments in haemophilia A management. J Thromb Haemost 2012; 10: 359–367.
- [28] National Hemophilia Foundation. MASAC Reccommendations concerning prophylaxis (regular administration of clotting factor concentrate to prevent bleeding). [Last accessed on 4 August 2009]. Document #179. Available at: http://www.hemophilia.org/NHFWeb/MainPgs/MainNHF.aspx?menuid=57&contendid=1007
- [29] Colvin BT, Astenmark J, Fischer K, et al. Inter Disciplinary Working Group. European principles of haemophilia care. Haemophilia 2008; 14: 361–374.
- [30] Aledort LM. Orthopedic outcome studies and cost issues. Semin Thromb Hemost 2003; 29: 55–60.
- [31] Darby SC, Keeling DM, Spooner RJ, et al. UK Haemophilia Centre Doctors’ Organisation. The incidence of factor VIII and factor IX inhibitors in the haemophilia population of the UK and their effect on subsequent mortality, 1977–99. J Thromb Haemost 2004; 2: 1047–1054.
- [32] Chlupova G, Smejkal P, Ovesna P, et al. Profylaxe versus léčba „on demand“ u dospělých pacientů s těžkou hemofilií A – zkušenosti z FN Brno. Transfuze Hematol dnes 2016; 22: 97–104.
- [33] Mancho‑Johnson MJ, Kempton CL, Reding MT, et al. Randomized, controlled, parallel‑group trial of routine prophylaxis vs. on‑demand treatment with sucrose‑formulated recombinant factor VIII in adults with severe haemophilia A (SPINART). J Thromb Haemost 2013; 11: 1119–1127.
- [34] Blatny J, Zapletal O, Kohlerova S, et al. Farmakokinetika jako nástroj k optimalizaci léčby osob s hemofilií. Transfuze Hematol dnes 2014; 20: 103–106.
- [35] Van den Berg HM, De Groot PH, Fischer K. Phenotypic heterogenity in severe haemophilia. J Thromb Haemost 2007; 5 (Suppl 1): 151–156.
- [36] Fijnvandraat K, Peters M, Ten Cate JW. Interindividual variation in half‑life of infused recombinant FVIII is related to pre‑infusion von Willebrand factor antigen levels. Br J Haematol 1995; 91: 474–476.
- [37] Den Uijl IE, Mauser Bunschoten EP, Roosednaal G, et al. Clinical severity of haemophilia A: does the classification of the 1950s still stand? Haemophilia 2011; 17: 849–853.
- [38] Richards M, Williams M, Chalmers E, et al. A United Kingdom Haemophilia Centre Doctors’ Organization guidelines approved by the British Committee for Standards in Haematology: guideline on the use of prophylactic factor VIII concentrate in children and adults with severe haemophilia A. Br J Haematol 2010; 149: 498–507.
- [39] Hilliard P, Funk S, Zourikian N, et al. Hemophilia joint health score reliability study. Haemophilia 2006; 12: 518–525.