Trendy moderních konsenzů u chronické obstrukční plicní nemoci
Světová iniciativa o chronické obstrukční plicní nemoci (GOLD) se rozvíjí od roku 1997. Jejím prvním výsledkem byla z podnětu Světové zdravotnické organizace (SZO) a Národního ústavu srdce, plic a krve (USA) obsáhlá zpráva pracovní skupiny zahrnující všechny základní problémy chronické obstrukční plicní nemoci (CHOPN), která byla ještě v témže roce (2001) vydána také v České republice [1]. Ve většině zemí světa se poté rozšířily různé odborné publikace a informativní akce o CHOPN zaměřené na veřejnost. Nutnost zvýšit znalosti a povědomí o CHOPN vznikla pod vlivem důkazů o závažných negativních dopadech, jež CHOPN má na světovou populaci.
Do roku 2003 došlo k některým změnám při hodnocení CHOPN a k zavedení nových léků do její léčby a z těchto změn vyplynula doporučení s následujícími závěry [2]:
1. CHOPN byla účelněji klasifikována na stadia 0, I, II, III a IV, přičemž byl veliký důraz kladen na terapii ve III. (těžkém) a IV. (velmi těžkém) stadiu.
2. Již od II. stadia (středně těžkého) jsou v terapii doporučovány LABA – (dlouhodobě působící b2-sympatomimetika – formoterol, salmeterol) a dlouhodobě působící anticholinergikum (tiotropium).
3. Inhalační glukokortikoidy v nefixované nebo fixované kombinaci s LABA jsou indikovány ve III. a IV. stadiu CHOPN k pravidelné léčbě stabilizované formy, jestliže v předchozím roce byla opakovaná exacerbace CHOPN (např. vyžadující ATB nebo systémové glukokortikoidy).
4. Rehabilitace je zdůrazňována jako významný léčebný prostředek, avšak je nezbytné, aby rehabilitační programy byly nejméně dvouměsíční.
5. Začíná se zjišťovat, že při exacerbacích CHOPN je možno předejít respiračnímu selhání účinnější domácí léčbou. Proto je považováno začlenění speciálně trénovaných sester v péči o tyto nemocné doma za "domácí hospitalizaci". Je třeba tuto péči rozšířit a prověřit.
V této práci budou shrnuty aktuální poznatky ve světě i u nás zahrnující klasifikaci, epidemiologii, kvalitu života, patogenezi a léčbu CHOPN.
Klasifikace CHOPN
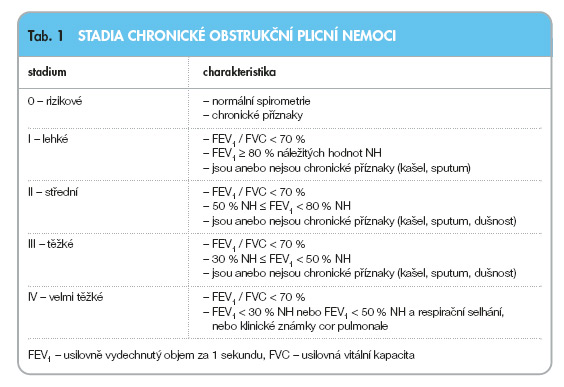
Dřívější klasifikace tíže CHOPN do 3 stupňů se od roku 2004 mění na 4 stupně, jak ukazuje tab. 1.
Nultý stupeň znamená rizikový stav a odpovídá dřívějšímu pojmu prostá chronická bronchitida, tj. bronchitida s normálními hodnotami plicních funkcí.
Definice CHOPN pro rok 2003–2005 zůstává stejná: CHOPN je nemoc charakterizovaná omezením průtoku vzduchu v průduškách (bronchiální obstrukcí), které není úplně reverzibilní. Bronchiální obstrukce progreduje a je spojena s abnormální zánětlivou odpovědí na škodlivé částice a plyny. I když jsou klinické příznaky CHOPN důležité, pro diagnózu nemoci má zásadní význam spirometrický průkaz obstrukce, která trvá i po bronchodilatačním testu.
Epidemiologie CHOPN
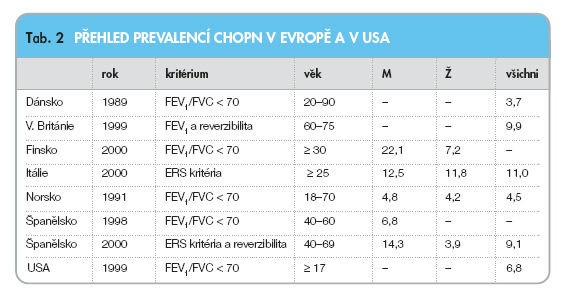
Je málo srovnávacích epidemiologických studií provedených standardizovanou metodikou. Jednou z hlavních příčin, proč tomu tak je, je měnící se definice a málo prací s použitím kritéria reverzibility. Z přehledné práce o prevalenci CHOPN z roku 2003 [3] vyplývá, že v posledních 15 letech je prevalence CHOPN ve vyspělých zemích Evropy a USA u mužů 4,8–22,2 %, žen 3,9–11,8 % a celková prevalence 4,5–11 % – viz tab. 2.
V současné době údaje o prevalenci CHOPN v České republice chybí. O prevalenci chronické bronchitidy a emfyzému v České republice byly v letech 1964–1974 prováděny rozsáhlé, podrobně dokumentované studie, jež byly shrnuty v práci Nováka v roce 1975. Poslední reprezentativní studie v ČR je z roku 1990, kdy byla v Praze 8 prevalence chronické bronchitidy 14,1 % a v Uherském Hradišti 16,3 %. Vzhledem k tomu, že v Praze 8 mělo 55 % z vyšetřeného reprezentativního vzorku 6 002 dospělých náležité hodnoty (NH) FEV1 snížené pod 80 %, byl tehdejší odhad prevalence CHOPN 7,7 %. Nejčastěji, v 65 %, se vyskytovalo I. (lehké) stadium CHOPN, III. a IV. stadium (těžké a velmi těžké) v 16 % [4].
Jestliže shrneme informace z různých publikací o prevalencích CHOPN podle různých kritérií jsou patrny značné rozdíly v uváděných datech – viz. tab. 3.
Úmrtnost na CHOPN je hlavní příčinou toho, proč se toto onemocnění stalo závažným tématem SZO a různých ústavů a institucí v USA a ve světě. Americká dlouhodobá sledování mortality od roku 1950 do roku 1985 prokázala, že mortalita na CHOPN v USA zvláště zhruba od roku 1960 stále stoupá, a to u mužů i u žen. V jiné studii bylo zjištěno, že mortalita na CHOPN stoupla v USA od roku 1965 do roku 1998 o 163 %, zatímco mortalita na ischemickou chorobu srdeční klesla o 59 % a na cévní mozkové příhody o 64 % [6].
V roce 2001, kdy bylo na světě více než 6 miliard obyvatel, byla CHOPN na čtvrtém místě všech příčin úmrtí a ve světě na ni zemřelo 2 672 000 lidí. V počtu úmrtí CHOPN předčily pouze ischemická choroba srdeční (7 181 000), cerebrovaskulární nemoci (5 454 000), infekce dolních dýchacích cest (3 871 000) a HIV/AIDS (2 866 000). Naplňují se tak předpovědi, které uveřejnili Murray a Lopez, že v roce 2020 bude ve světě CHOPN na 3. místě mezi příčinami úmrtnosti. Podle jejich neradostného modelového odhadu bude v roce 2100 na světě ročně umírat na CHOPN kolem 3 400 000 osob.
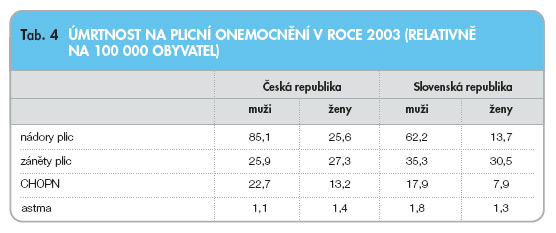
V České republice byla CHOPN od roku 1979 (v letech 1979–1993 platila 9. mezinárodní klasifikace nemocí, od roku 1994 platí 10. mezinárodní klasifikace nemocí) po většinu let na 3. místě příčin úmrtí mužů mezi plicními chorobami, tj. za rakovinou plic a záněty plic. V České i ve Slovenské republice došlo k výraznému poklesu úmrtnosti na CHOPN u mužů i u žen do roku 1996–1997, avšak od té doby mortalita opět stoupá [5]. Poslední dostupná data o pořadí úmrtnosti na plicní onemocnění v ČR i v SR v roce 2003 ukazuje tab. 4.
Na čtvrtém místě příčin úmrtí na respirační onemocnění je dlouhodobě bronchiální astma, což také nálezy z roku 2003 zřetelně dokládají. Není pochyb, že se na této výborné situaci u bronchiálního astmatu podílejí u nás i v mnoha zemích světa pozitivní účinky léčby inhalačními glukokortikosteroidy.
Nové epidemiologické přístupy k epidemiologii CHOPN budou podle programu Evropské respirační společnosti zaměřeny na vytvoření takové metodiky, která by umožnila realizaci prevalenčních studií k porovnání situace zemí Evropské unie a nově přistupujících států. Při nich by měly být vzaty v úvahu také modely postihující diferencovaně jednotlivé rizikové faktory a určení genetických determinant CHOPN.
Důležitou otázkou je také odlišení CHOPN od bronchiálního astmatu v epidemiologických studiích uplatněním bronchomotorických testů.
Kvalita života u CHOPN
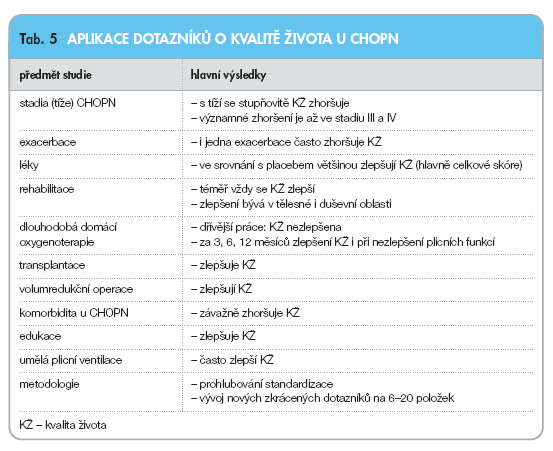
Správnější, ale delší označení, než uvádí nadpis, je kvalita života ve vztahu ke zdraví u CHOPN. V posledních pěti letech jsou různé dotazníky o kvalitě života nejčastěji používány k posuzování vlivu léků a plicní rehabilitace. Dříve byly hlavně řešeny metodologické otázky, včetně standardizací dotazníků, i když se i nyní objevují různé korelace dotazníků a zkracování verzí. Hodnocení kvality života je také často srovnáváno s výsledky plicních funkcí, jsou řešeny otázky exacerbace CHOPN, prognóza, komorbidita, edukace, vliv dlouhodobé domácí oxygenoterapie a plicních operací.
V letech 1980–1990 se nejčastěji používaly k hodnocení kvality života u CHOPN všeobecné dotazníky, z nichž jen některé byly standardizované a měly zjištěnou validitu. V pozdějším období bylo několik dalších dotazníků standardizováno (např. dotazníky SGRQ, SF-36, CRDQ) a jejich používání se značně rozšířilo. V Evropě je řadu let nejčastěji používán specifický dotazník sv. Jiřího (SGRQ), vypracovaný a valorizovaný Jonesem [6].
Specifické i nespecifické (obecné) dotazníky kvality zdraví se používají u CHOPN z nejrůznějších důvodů. Přehled uplatnění dotazníků a hlavní dosažené výsledky jsou uvedeny v tab. 5.
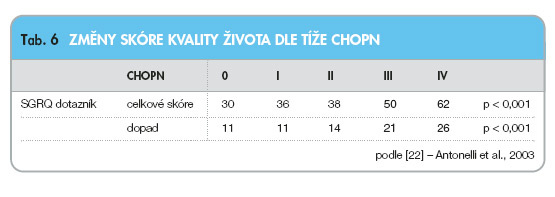
Hodnocení kvality života pomocí dotazníků znamená odlišný přístup k posuzování vlivu nemoci na člověka s respiračními obtížemi, než je tomu pomocí dosud nejčastějších ukazatelů, tj. hodnot plicních funkcí. Kvalita vyjádřená skóre od 0 do 100 v dotazníku SGRQ znamená nejlepší kvalitu života blízkou 0 a nejhorší blízkou 100. U CHOPN nemocní velmi často nevěnují svým potížím (kašli, vykašlávání, malé dušnosti) pozornost a teprve větší dušnost při tělesné zátěži výrazně zhorší jejich kvalitu života. Právě III. a IV. stadium (těžké a velmi těžké stadium CHOPN) se statisticky významně lišily v celkovém hodnocení skóre a v oblasti dopadu na kvalitu života od stadií lehčích – tab. 6.
Vliv léků na kvalitu života u CHOPN
V přehledu randomizovaných studií od roku 1980–2002 uvádí Sin [7] 16 prací o vlivu léků na kvalitu života. V jedné z prvních prací se potvrdilo, že při srovnání s placebem salbutamol a theophyllin zmírňovaly dušnost, zlepšovaly tělesnou a emoční funkci (dotazník CRDQ).
Dlouhodobě působící inhalační b2-mimetikum formoterol nebo formoterol ve fixní kombinaci s budesonidem
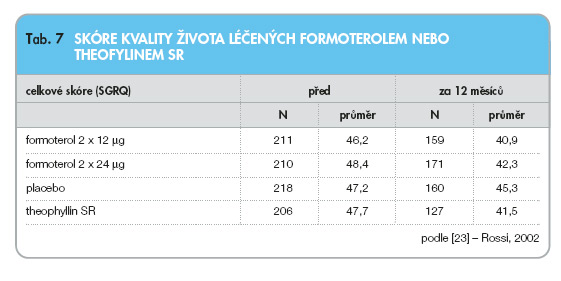
V tab. 7 jsou počty nemocných s těžkým stadiem CHOPN (% NH FEV1 46–49) a hodnoty skóre SGRQ před léčbou a po roční léčbě formoterolem nebo theophyllinem SR.
Formoterol v dávce 2 x 12 mg nebo 2 x 24 mg denně statisticky zlepšoval skóre celkového SGRQ (p = 0,03 a p = 0,009). Rovněž SR theophyllin byl signifikantně účinnější než placebo (p = 0,01).
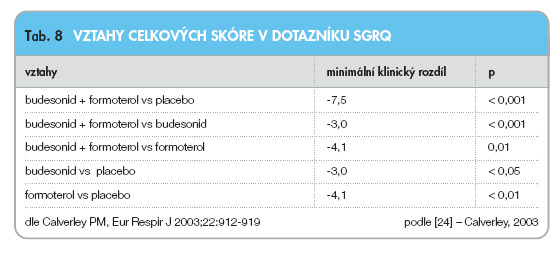
Roční multicentrická studie (n = 1 022) potvrdila (tab. 8), že monokomponentní kombinace budesonid/formoterol významně zlepšuje jednotky minimálního klinického rozdílu v celkovém skóre o 4,5 (3,6–4,8). Rozdíl proti placebu byl p < 0,001, proti budesonidu p = 0,001, proti formoterolu p = 0,01, budesonid proti placebu p < 0,05, formoterol proti placebu p < 0,01. Podobně tomu bylo ve významném zlepšení v jednotlivých oblastech dotazníku SGRQ. Pouze v oblasti příznaků se budesonid nelišil od formoterolu.
Dlouhodobě působící inhalační b2-mimetikum salmeterol nebo salmeterol ve fixní kombinaci s fluticasonem
Salmeterol rovněž významně ovlivňuje kvalitu života [8]. 16 týdenní léčba salmeterolem v dávce 2 x 50 mg a 2 x 100 mg byla porovnána s placebem pomocí dotazníku SGRQ a obecného dotazníku SF-36 u 283 nemocných u III. stadia CHOPN. Oba dotazníky před studií spolu dobře korelovaly. Zlepšení kvality života bylo prokázáno oběma dotazníky pouze u léčených salmeterolem v nižší dávce (2 x 50 mg). Autoři si to vysvětlují tím, že vyšší dávka měla stimulační účinek na centrální nervový systém a omezovala spánek.
Stockley [19] shrnul 12 studií trvajících 12 až 52 týdnů, při nichž byl inhalován u málo reverzibilní obstrukce salmeterol (2 x 50 mg denně) a sledována kvalita života dotazníky SGRQ nebo dotazníkem CRDQ. V dotazníku SGRQ bylo prokázáno statisticky významné zlepšení kvality života za 6 i 12 měsíců při porovnání s placebem (p < 0,0001 a 0,0056).
Kombinace salmeterolu s fluticasonem (2 x 50 mg plus 2 x 500 mg denně) u 358 nemocných s CHOPN (při malé reverzibilitě obstrukce 3,7 až 4,0 % FEV1) byla porovnána s fluticasonem, salmeterolem a placebem (n = 374, 372, 361) dotazníkem SGRQ [10]. Pouze kombinace léků prokázala významné zlepšení kvality života za 52 týdnů léčby, neboť střední změna celkového skóre po kombinaci léků byla -4,5 (klinicky významná změna).
Američtí autoři [11] hodnotili kombinovanou léčbu salmeterolem s fluticasonem dotazníkem CRDQ u 691 nemocných před léčbou a za 24 týdnů léčby. Při porovnání s placebem, fluticasonem a salmeterolem byly zjištěny významné změny (p < 0,05) ve prospěch kombinované léčby proti placebu nebo fluticasonu (tab. 9).
Dlouhodobě působící anticholinergikum – tiotropium
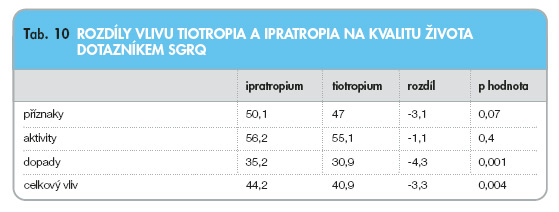
Vliv inhalačního tiotropia na KŽ u CHOPN bývá pozorován s krátkodobě působícím anticholinergikem ipratropiem, placebem a salmeterolem. Léky byly inhalovány v obvyklých denních terapeutických dávkách po dobu několika měsíců až 1 roku. Ve všech zde uvedených pracích byla kvalita života posuzována dotazníkem SGRQ nebo SGRQ i americkým dotazníkem CRQ. V jednoročních studiích s FEV1 38,1 až 41,9 % n.n. byla zjištěna zlepšená KŽ po tiotropiu hlavně podle dotazníku SGRQ. Celkové skóre SGRQ se zlepšilo proti placebu (p < 0,05, n = 921), zatímco v další studii [12] bylo lepší tiotropium než ipratropium. Z dalších oblastí SGRQ došlo ke zlepšení KŽ jen v dopadu nemoci, rozdíl tiotropia od ipratropia byl -4,28 (p = 0,001) (tab. 10). Ve všeobecném dotazníku SF-36 bylo doloženo zlepšení kvality života v oblasti celkového zdraví a fyzické oblasti (p < 0,05), avšak nikoli v oblasti duševní po léčbě tiotropiem ve srovnání s placebem [12]. Také další publikace [13] ukázala, že celkové skóre v sestavě 1 207 nemocných s CHOPN po 6měsíční léčbě bylo zlepšeno po tiotropiu (-4,2), po salmeterolu (-2,8) a proti placebu (-1,5) se tiotropium v SGRQ lišilo významně (p < 0,01).
Etiopatogeneza CHOPN a její ovlivnění
V etiologii CHOPN se nepochybně uplatňuje hlavně kouření spojené s rozvojem zánětu v průduškách a v plicích. CHOPN je v současnosti považována za multifaktoriální, multisystémové postižení, které nejen mění strukturu bronchů a plicního parenchymu, ale má také vliv na kosterní svalstvo s následným poklesem váhy. Klíčový význam v patogenezi CHOPN mají alveolární makrofágy, neboť se významně uplatňují u chronického zánětu při CHOPN tím, že uvolňují řadu proteáz, matrix – metaloproteinázy, zánětlivé cytokiny jako tumor nekrotizující faktor a (TNF-a) a chemokiny, např. interleukin 8 (IL-8), jenž přitahuje neutrofily do dýchacích cest. Alveolární makrofágy jsou až 10krát více přítomny v dýchacích cestách, v parenchymu, ve sputu a v alveolárním výplašku u kouřících s CHOPN a počet makrofágů v dýchacích cestách koreluje s tíží CHOPN u kuřáků [14]. Škodlivina inhalovaná do dýchacích cest aktivuje makrofágy k produkci řady zánětlivých bílkovin, které rozvinou zánětlivý pochod u CHOPN. Vlivem inhalovaného extraktu cigaret jsou aktivovány makrofágy k sekreci zánětlivých mediátorů – chemokinů (např. interleukin IL-8 ze skupiny chemokinů CXC), matrixové metaloproteinázy (MMPs) nebo také prostřednictvím fosfolipázy A2, čímž se uvolňují lipidové mediátory – leukotrieny (např. LTB4) a prostaglandiny. U nemocných s CHOPN je např. zvýšena koncentrace LTB4 ve sputu a ve vydechovaném kondenzátu vzduchu [15]. Mediátor makrofágů TNF-a aktivuje transkripční nukleární faktor (NF-kB), jenž spouští gen pro IL-8, čímž dojde k přísunu a k aktivaci neutrofilů. CD8+ T lymfocyty jsou atrahovány proteinem IP-10 a dalšími působky (MIg, ITAC). Uvolnění elastolytických enzymů z neutrofilů a makrofágů (MMP, katepsiny) působí elastolýzu, jež navodí uvolnění transformujícího růstového faktoru, jenž stimuluje hypersekreci hlenu. Neutrofily jsou atrahovány IL-8, LTB4, monocyty a makrofágovým chemotaktickým proteinem. Makrofágy také vytvářejí oxidanty (reaktivní kyslíkové skupiny – ROS) a oxid dusíku, které vytvářejí peroxynitrit a mohou přispívat ke steroidní rezistenci. I když neutrofily jsou zvláště zvýšeny v sekretu získaném bronchoalveolární laváží při exacerbaci CHOPN, mohou být také zvýšené u mladých kuřáků tabáku a marihuany bez CHOPN. Do „orchestrů" alveolárních makrofágových vlivů, jak označuje Barnes závažnou úlohu makrofágů [16] u CHOPN, zasahují také epiteliální buňky uvolňováním TNF-a a IL-8, a v akutní exacerbaci CHOPN i eozinofily. Řada dalších mediátorů je uváděna v literatuře, a také i jejich vztah k oxidačnímu stresu.
Terapeutický zásah do patogeneze si představuje Barnes [16] hlavně ovlivněním zánětu, jak ukazuje tab. 11.
Perspektivní terapii CHOPN umožní modulátory produktů buněk zasahujících do zánětu (alveolárních makrofágů, neutrofilů, epiteliálních buněk). Tato oblast je zatím většinou ve fázi výzkumu, avšak některé léky uvedené v tabulce lze očekávat v nejbližších letech.
Rozvoj terapie CHOPN v posledním desetiletí
Když byly v letech 1995–1999 vydávány standardy diagnostiky a léčby CHOPN (Americká hrudní společnost a Evropská respirační společnost 1995, Britská hrudní společnost 1997, Kanadská respirační společnost 1998, Finská plicní asociace 1999), byly ještě pochybnosti o dlouhodobě působících b2-mimetikách a dalších dnes doporučovaných lécích. Terapie stabilizované CHOPN spočívala hlavně v kombinaci inhalačních krátkodobých bronchodilatancií (např. ipratropia s b2-mimetiky) nebo s 12 nebo 24 hodin působícími theophyllinovými léky, event. také s krátkodobými theophylliny. Význam inhalačních glukokortikosteroidů u CHOPN také nebyl dosud dostatečně doložen.
Nejkonciznějšími byly dva z vypracovaných standardů: britský – jasnou konkrétní dikcí, a finský – komplexností, neboť se důsledně věnoval i plicní rehabilitaci.
Úloha dlouhodobě působících bronchodilatancií v terapii CHOPN
Podle směrnic z roku 2003 se dlouhodobá inhalační bronchodilatancia doporučují již od II. stadia CHOPN, mohou se kombinovat při akutním zhoršení s krátkodobě působícími b2-mimetiky (SABA) nebo s ipratropiem, event. od II. stadia i s theophylliny. Je logické, že se tiotropium spíše kombinuje se SABA a LABA s ipratropiem, aby se omezila možnost nežádoucích účinků. O dlouhodobých bronchodilatanciích, zvláště o tiotropiu, bylo podrobně referováno nedávno [17].
Jednoroční studie s 921 nemocnými s CHOPN u nichž bylo v dvojitě zaslepeném pokusu inhalováno tiotropium nebo placebo ukazuje, že u tiotropia byl pokles sekundové vitální kapacity statisticky významně nižší (p = 0,005), tj. 12 ml/rok než u placeba, 58 ml/rok [18].
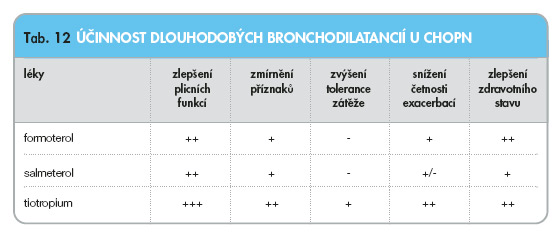
V současnosti je řada dokladů. že 12 hodin působící b2-mimetika (LABA) a nejméně 24 hodin působící anticholinergikum tiotropium významně zmírňují bronchiální obstrukci a zlepšují řadu dalších ukazatelů – viz tab. 12.
Úloha inhalačních glukokortikosteroidů u CHOPN
Indikace orálních glukokortikosteroidů je u CHOPN v současnosti ujasněna pravděpodobně celosvětově.
Stanovisko k inhalačním glukokortikosteroidům není jednoznačně vyhraněné. Podle GOLD se u stabilizované CHOPN doporučují až ve III. (těžkém) a IV. (velmi těžkém) stadiu CHOPN. Britové je doporučují v III. a IV. stadiu spolu s LABA po dobu 4 týdnů, jestliže je přítomna dušnost omezující pohyb, ale při neúspěchu vysadit. GOLD směrnice přidávají inhalační glukokortikosteroidy k LABA v případech dvou a více exacerbací CHOPN za rok (obvykle spojených s léčbou orálními glukokortikosteroidy a antibiotiky).
Dosavadní studie ukazují, že inhalační glukokortikosteroidy nejsou schopny zabránit 2–3násobnému poklesu plicní funkce FEV1, které je obvyklé u nemocných s CHOPN, oproti zdravým osobám po 40. roce. Bylo to prokázáno v pracích o budesonidu, fluticasonu, triamcinolonu, beclomethasonu, i když byly inhalovány 6 měsíců až 4,5 roku v různých dávkách a u různého stupně obstrukce. Uvedené práce byly kriticky zhodnoceny v meta-analytických studiích a bylo zjištěno, že studie o CHOPN splňují kritéria výběru, srovnání se skupinami s placebem a kvalitu hodnotících metod. Cílená metaanalýza zaměřená na pokles FEV1 dvou pramenů MEDLINE, EMBASSE, CISCOM, AMED a COCHRANE Library zahrnující šetření z let 1966 – prosinec 2002 [19] ukázala, že u nemocných s CHOPN (FEV1/FVC < 70) neovlivňuje dlouhodobá inhalace glukokortikosteroidů pokles FEV1 bez ohledu na to, zda jde o CHOPN s hodnotami FEV1 > 51% náležitých hodnot nebo hodnot nižších. Rozdíly FEV1 v glukokortikosteroidových studiích s celkovým počtem 3 571 pacientů se v poklesu proti placebu lišily nevýznamně (jen -5,0 ml/rok). Zahrnuty byly studie s délkou trvání inhalační léčby glukokortikosteroidy 24–54 měsíců.
Inhalační glukokortikosteroidy mají příznivý vliv na frekvenci exacerbace, jestliže je CHOPN těžšího stupně (FEV1 1,4 litru, průměr < 50 % NH, léčba fluticasonem 2 x 500 mg, n = 751). V tomto případě došlo k 25% poklesu exacerbací za rok proti placebu. V malé sestavě 98 nemocných s FEV1 1,23 litru bylo snížení exacerbací o 38 % a ve skupině léčené budesonidem při nízkém průměrném FEV1 0,9 litru dokonce i o 53 %.
Soriano a spol. [20] provedli retrospektivní analýzu vlivu inhalačních glukokortikosteroidů na riziko rehospitalizací a úmrtnost z databáze britských praktických lékařů u 3 636 nemocných s CHOPN a porovnali je se skupinami užívajícími jen LABA (n = 91), inhalační glukokortikosteroidy současně s LABA (n = 496) a se skupinou léčenou jen krátkodobě působícími bronchodilatanciemi (n = 627). Rehospitalizace byla během roku nejnižší u inhalačních glukokortikosteroidů s LABA 10,4 %, při inhalaci glukokortikosteroidů 12,3 %, při léčbě LABA 14 % a u krátkodobě působících bronchodilatancií 13,2 %.
Mortalitu po inhalačních glukokortiko-steroidech v ekvivalentních dávkách beclomethasonu (malá dávka glukokortikosteroidů – až 500 mg/den, střední dávka – 501 až 1000 mg/den, velká dávka – nad 1 000 mg/ den) sledoval Sin v Kanadě u 6 740 nemocných s CHOPN [21]. Sledování trvalo 3 roky, v úvahu byla brána komorbidita s použitím databáze CIHI (modifikované Charlestonovo skóre komorbidity), věk sledovaných byl 65 let a více. Souhrnně inhalační glukokortikosteroidy snižovaly riziko mortality o 25 %. Nízká dávka glukokortikosteroidů vedla ke snížení o 23 % proti léčeným bez nich, střední dávka o 52 %, vysoká dávka o 45 %.
Z multicentrických studií o kombinaci inhalačních glukokortikosteroidů a LABA a z metaanalýz vyplývají závěry:
1. Kombinace jsou statisticky významně účinné na řadu klinických ukazatelů CHOPN (hlavně na dušnost, exacerbace a s nimi spojenou kvalitu života).
2. Kombinace je účinnější než monoterapie, jestliže při pouhé léčbě LABA přetrvává dušnost [17].
Co lze očekávat od směrnic o CHOPN v roce 2006?
1. Pozornost by měla směřovat na exacerbace CHOPN, jejich léčbu a prevenci.
2. Rozšíření konkrétních doporučení o plicní rehabilitaci.
3. Další doklady o vlivu dlouhodobé inhalace glukokortikosteroidů na mortalitu a plicní funkce.
4. Nové pohledy na patogenezi a event. přínosy genetických studií.
5. Standardizaci dalších parametrů plicních funkcí pro přesnější diagnostiku.
Seznam použité literatury
- [1] Světová iniciativa o chronické obstrukční plicní nemoci. Zpráva pracovního zasedání NHLBI/ WHO ČOPN, Praha 2001: 206.
- [2] Global Initiative for COPD. Global strategy for diagnosis, management and prevention of COPD, updates 2003 executive summary, NHLBI Bethesda, 2003: 30.
- [3] Albert RJ, Isonak S, Georgie D. Interpreting COPD prevalence estimates. Chest 2003; 123: 1684–1692.
- [4] Vondra V, Malý M. Prevalence chronické obstrukční plicní nemoci. Stud. Pneumol. Phtiseol. 2004; 64: 172–178.
- [5] Vondra V, Malý M, Švandová E, Rozborilová E. Úmrtnost na chronickou obstrukční plicní nemoc v ČR a SR v letech 1979–2003 ( v tisku).
- [6] Jones PN, Quirk FH, Bavevstock CM et al. A self-complete measure of health status for chronic airway limitation. Am Rev Respir Dis 1999; 145: 1321–1327.
- [7] Sin DD, McAlister FA, Man SFP et al. Contemporary management of COPD. JAMA 2003; 262: 2301–2312.
- [8] Jones PN, Bosh TK. Quality of life changes in COPD patiens treated with salmeterol. Am J Respir Crit Care Med 1997; 155: 1283–1289.
- [9] Stockey RA, Soudhi S, Whitehead PJ et al. Salmeterol 50 mg bid significantly improves health status in COPD patiens. Eur Respir J 2003; 22: 50–51.
- [10] Calverley P, Pauwels R, Vestbo J et al. Combined salmeterol and fluticasone in the treatment of COPD: a randomized combined trial. Lancet 2003; 361: 449–456.
- [11] Mahler DA, Wize P, Horstman D et al. Effectiveness of fluticazone propionate and salmeterol combination delivered via the discus device in the treatment of COPD. Am J Respir Crit Care Med 2002; 166: 1084–1091.
- [12] Vinckem W, van Noord JA, Greefhost AP et al. Improved health outcomes in patiens with COPD dutiny 1 year´s treatment with tiotropium. Eur Respir J 2002; 19: 209–216.
- [13] Brusasco V, Hodder R, Mirawitles M, et al. Health outcomes following treatment for six month with one daily tiotropium compared with twice daily salmeretol in patients with COPD. Thorax 2003; 58: 399–404.
- [14] Barnes P, Hansel T. Prospects for new drugs for COPD. Lancet 2004; 364: 985–996.
- [15] Montuschi P, Kharitonov SA, Ciabattoni G et al. Exhaled leukotriens and prostaglandines in COPD. Thorax 2003; 58: 585–588.
- [16] Barnes PJ. Alevolar macrophages as orchestrators of COPD. COPD 2004; 1: 59–70.
- [17] Vondra V. Od patogeneze k terapii chronické obstrukční plicní nemoci. Med po promoci 2005; 6: 72–82.
- [18] Anzueto A, Tanskin D, Menjoge S et al. One year analysis of longitudinal changes in spirometry in patients with COPD receiving tiotropium. Pulm Pharmacol Ther 2005; 18: 75–81.
- [19] Highland KB, Strange Ch, Heffner YE. Long term effects of inhaler corticosteroids on FEV1 in patients with COPD. Ann Intern Med 2003; 138: 969–973.
- [20] Soriano JB, Kiri VA, Pride NB et al. Inhaled corticosteroids with/without LABA reduce the ride of rehospitalization and death in COPD patients Am J Respir Med 2003; 2: 67–74.
- [21] Sin DD, Man SFD: Inhaled corticosteroids and survival in COPD: does the dose matter? Eur Respir J 2003; 21: 260–266.
- [22] Antonelli-Incalzi R, Imperiale C, Bellia V et al. Do GOLD stages of severity really correspond to differences in health status? Eur Respir J. 2003; 22: 444–449.
- [23] Rossi A, Kristufek P, Levine BE et al. Formoterol in Chronic Obstructive Pulmonary Disease (FICOPD) II Study Group. Comparison of the efficacy, tolerability, and safety of formoterol dry powder and oral, slow release theophylline in the treatment of COPD. Chest. 2002; 121: 1058–1069.
- [24] Calverley PM, Boonsawat W, Cseke Z et al. Maintenance therapy with budesonide and formoterol in chronic obstructive pulmonary disease. Eur Respir J. 2003; 22: 912–919.