Nové indikace dabigatran etexilátu
prevenci žilního tromboembolismu. V roce 2017 byly publikovány studie, které ověřily nové možnosti antikoagulačního zajištění
pacientů podstupujících katetrizační ablaci fibrilace síní a antitrombotického zajištění pacientů s fibrilací síní podstupujících
perkutánní koronární intervenci. Ve studii RE‑CIRCUIT vedla léčba dabigatranem k významně nižšímu výskytu krvácivých příhod
ve srovnání s warfarinem v osmitýdenním období po katetrizační ablaci. Ve studii RE‑DUAL PCI byla pak prokázána vyšší bezpečnost
dvojkombinace inhibitoru P2Y12 a obou dávek dabigatranu oproti standardní triple terapii s warfarinem.
Key words: anticoagulation treatment, dabigatran etexilate, atrial fibrillation, catheter ablation, percutaneous coronary intervention, triple therapy.
Dabigatran etexilát, přímý inhibitor trombinu užívaný perorálně, je v klinické praxi používán již více než 10 let. V roce 2007 byly publikovány studie RE MODEL [1] a RE NOVATE [2], jež potvrdily jeho efektivitu a bezpečnost v primární prevenci žilního tromboembolismu u pacientů s náhradou kyčelního a kolenního kloubu. V roce 2009 byla publikována studie RE LY [3], která porovnávala léčbu dabigatranem v dávce 110 mg a 150 mg dvakrát denně s léčbou warfarinem v indikaci prevence cévní mozkové příhody (CMP) a systémové embolizace. Dabigatran v dávce 150 mg dvakrát denně byl v porovnání s léčbou warfarinem v prevenci CMP a systémové embolizace efektivnější při srovnatelném výskytu velkých krvácení, dávka 110 mg dvakrát denně pak byla v porovnání s warfarinem stejně efektivní, ale z hlediska výskytu závažných krvácení bezpečnější. V extenzi studie RELY ABLE [4] byli pacienti sledováni až po dobu sedmi let a výskyt tromboembolických a krvácivých komplikací při léčbě oběma dávkami dabigatranu zůstával na obdobné úrovni jako v úvodním sledování ve studii RE LY. Výsledky studie RE LY reflektovali autoři Evropských doporučených postupů pro diagnostiku a léčbu fibrilace síní z roku 2012 [5] i 2016 [6], které dabigatran uvádějí jako jednu z možností prevence CMP a systémové embolizace, jež by měla být u pacientů s nevalvulární fibrilací síní preferována před léčbou warfarinem. Díky významnému počtu elektrických kardioverzí provedených u nemocných ve studii RE LY je léčba dabigatranem považována rovněž za adekvátní periprocedurální antikoagulační zajištění tohoto výkonu.
Významné místo si dabigatran etexilát vydobyl rovněž v oblasti léčby a sekundární prevence žilního tromboembolismu. Nejprve byl testován ve studiích RE COVER [7] a RE COVER II [8] v šestiměsíčním klinickém sledování porovnávajícím jeho efekt s warfarinem, kde léčba dabigatranem při obdobné účinnosti vedla k 44% redukci výskytu závažných a klinicky významných krvácení. Následovaly studie RE SONATE a RE MEDY [9], které hodnotily účinnost a bezpečnost dabigatranu v extendované sekundární prevenci oproti placebu a oproti warfarinu. Ve studii RE SONATE prodloužená aktivní léčba dabigatranem přinesla oproti placebu redukci rizika recidivy tromboembolických příhod o 92 % za přijatelného rizika krvácivých komplikací, ve studii RE MEDY pak vedl dabigatran v porovnání s warfarinem k redukci rizika závažných a klinicky relevantních krvácení o 45 %, přičemž riziko tromboembolických příhod se v obou skupinách statisticky významně nelišilo.
Dabigatran u pacientů podstupujících katetrizační ablaci fibrilace síní
Studie RE CIRCUIT (Randomized Evaluation of Dabigatran Etexilate Compared to Warfarin in Pulmonary Vein Ablation: Assessment of an Uninterrupted Periprocedural Anticoagulation Strategy)
Přestože přímá perorální
antikoagulancia jsou na základě velkých
morbiditně mortalitních studií u pacientů s fibrilací
síní preferována před antagonisty vitaminu K, přetrvávaly
nezodpovězené otázky o vhodnosti této léčby
v periprocedurálním období při katetrizační ablaci
fibrilace síní. Přitom teprve v nedávné době bylo
prokázáno, že při antikoagulaci warfarinem
nemá být jeho podávání před výkonem přerušováno a nemá
být užita překlenovací léčba nízkomolekulárním heparinem
[10,11]. Nepřerušená léčba warfarinem se tedy stala zlatým
standardem antikoagulačního zajištění tohoto výkonu. Na základě
menších prací pak byla za alternativu považována před
výkonem přerušená léčba novými perorálními antikoagulancii,
vzhledem k periprocedurálnímu riziku tromboembolických
komplikací [12] však některá pracoviště obzvlášť
u rizikovějších pacientů vyžadovala převod na warfarin.
Autoři studie RE CIRCUIT [13] se rozhodli porovnat bezpečnost
a účinnost nepřerušené terapie
dabigatranem s nepřerušenou léčbou warfarinem. Do studie
bylo zařazeno 704 pacientů s paroxysmální
či perzistující fibrilací síní s plánovanou
katetrizační ablací, kteří byli randomizováni k terapii
warfarinem s cílovou hodnotou
mezinárodního normalizovaného poměru (international normalized
ratio, INR) 2,0‒3,0 či k léčbě dabigatranem v dávce
150 mg dvakrát denně. Vybraná antikoagulační l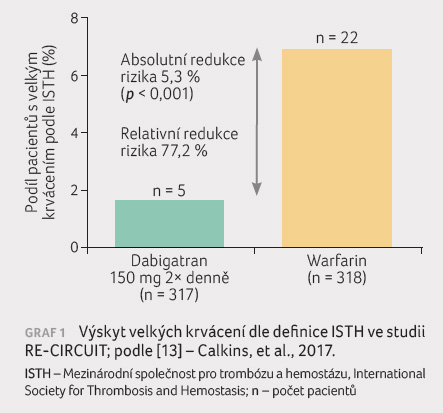 éčba byla
podávána 4–8 týdnů před ablací a následně 8 týdnů
po ablaci. Primárním hodnoceným cílovým ukazatelem byl
výskyt velkých krvácivých příhod definovaných Mezinárodní
společností pro trombózu a hemostázu (International Society
for Thrombosis and Hemostasis, ISTH) v období počínajícím
úvodem ablační procedury (první punkce v.
femoralis) a trvajícím 8 týdnů, sekundárními
hodnocenými cílovými ukazateli pak byly
souhrnný výskyt CMP, tranzitorních ischemických atak (TIA)
a systémových embolií, výskyt
malých krvácivých příhod a souhrnný výskyt uvedených
tromboembolických příhod a velkých krvácení. Ablaci
podstoupilo 635 pacientů – 317 ve skupině léčené
dabigatranem a 318 ve skupině léčené warfarinem. Velké
krvácení dle definice ISTH se v průběhu osmitýdenního
sledování vyskytlo u 27 pacientů ‒ u 22 pacientů
(6,9 %) ve skupině léčené warfarinem a u 5
pacientů (1,6 %) ve skupině léčené dabigatranem (rozdíl
absolutního rizika ‒5,3 %; 95% interval spolehlivosti [CI] ‒8,4
až ‒2,2; p < 0,001;
relativní riziko [RR] 0,22; 95% CI 0,08–0,59), viz graf 1.
Ze sekundárních cílových ukazatelů nebyl ve skupině
léčené dabigatranem pozorován žádný výskyt
CMP, TIA či systémové embolizace,
zatímco ve skupině léčené warfarinem byla pozorována jedna
příhoda (TIA). Obě skupiny se významněji nelišily
ve výskytu malých krvácení, souhrnný počet
hodnocených tromboembolických příhod a velkých krvácení
byl vyšší ve skupině léčené
warfarinem (23 pacientů, 7,2 %) než ve skupině léčené
dabigatranem (5 pacientů, 1,6 %).
éčba byla
podávána 4–8 týdnů před ablací a následně 8 týdnů
po ablaci. Primárním hodnoceným cílovým ukazatelem byl
výskyt velkých krvácivých příhod definovaných Mezinárodní
společností pro trombózu a hemostázu (International Society
for Thrombosis and Hemostasis, ISTH) v období počínajícím
úvodem ablační procedury (první punkce v.
femoralis) a trvajícím 8 týdnů, sekundárními
hodnocenými cílovými ukazateli pak byly
souhrnný výskyt CMP, tranzitorních ischemických atak (TIA)
a systémových embolií, výskyt
malých krvácivých příhod a souhrnný výskyt uvedených
tromboembolických příhod a velkých krvácení. Ablaci
podstoupilo 635 pacientů – 317 ve skupině léčené
dabigatranem a 318 ve skupině léčené warfarinem. Velké
krvácení dle definice ISTH se v průběhu osmitýdenního
sledování vyskytlo u 27 pacientů ‒ u 22 pacientů
(6,9 %) ve skupině léčené warfarinem a u 5
pacientů (1,6 %) ve skupině léčené dabigatranem (rozdíl
absolutního rizika ‒5,3 %; 95% interval spolehlivosti [CI] ‒8,4
až ‒2,2; p < 0,001;
relativní riziko [RR] 0,22; 95% CI 0,08–0,59), viz graf 1.
Ze sekundárních cílových ukazatelů nebyl ve skupině
léčené dabigatranem pozorován žádný výskyt
CMP, TIA či systémové embolizace,
zatímco ve skupině léčené warfarinem byla pozorována jedna
příhoda (TIA). Obě skupiny se významněji nelišily
ve výskytu malých krvácení, souhrnný počet
hodnocených tromboembolických příhod a velkých krvácení
byl vyšší ve skupině léčené
warfarinem (23 pacientů, 7,2 %) než ve skupině léčené
dabigatranem (5 pacientů, 1,6 %).
Dabigatran u pacientů po perkutánní koronární intervenci
Studie RE DUAL PCI (Randomized Evaluation of Dual Antithrombotic Therapy with Dabigatran versus Triple Therapy with Warfarin in Patients with Nonvalvular Atrial Fibrillation Undergoing Percutaneous Coronary Intervention)
V éře warfarinové léčby byla triple terapie sestávající z warfarinu, kyseliny acetylsalicylové a klopidogrelu považována za standardní zajištění pacientů po perkutánní koronární intervenci, které je dokáže dostatečně chránit před aterotrombotickými i tromboembolickými komplikacemi. Cenou za toto, byť jen časově limitované, podávání kombinační léčby bylo zvýšené riziko krvácení. V registračních studiích s perorálními antikoagulancii [3,14‒16] sice pacienti podstupovali koronární intervence, triple terapie byla však přípustná pouze ve studii RE LY. Ve skupinách pacientů léčených jednotlivými dávkami dabigatranu v kombinaci s kyselinou acetylsalicylovou a s klopidogrelem byl zachycen nižší výskyt krvácení než v kombinaci zahrnující warfarin, rozdíl však nedosáhl statistické významnosti; rovněž při léčbě dabigatranem triple terapie přinášela 2–3× vyšší riziko krvácivých komplikací než samotná antikoagulační terapie. Tyto skutečnosti proto vedly k hledání strategie co nejčasnějšího načasování redukce triple terapie na léčbu kombinací antikoagulancia a jediného antiagregancia. Přes četné limitace byla v tomto ohledu přínosná studie WOEST (What is the Optimal Antiplatelet and Anticoagulant Therapy in Patients with Oral Anticoagulation and Coronary Stenting) [17], která ukázala, že koncept zajištění pacienta kombinací warfarinu a klopidogrelu může oproti standardní trojkombinační léčbě přinést nižší riziko krvácivých komplikací bez navýšení výskytu vaskulárních příhod. Autoři studie RE DUAL PCI [18] publikované v roce 2017 ověřili použitelnost tohoto nového konceptu i pro kombinaci inhibitoru P2Y12 s dabigatranem. Do studie bylo zařazeno celkem 2 725 pacientů s nevalvulární fibrilací síní, jimž byla provedena perkutánní koronární intervence – přibližně v polovině případů se jednalo o léčbu akutního koronárního syndromu, ve druhé polovině pak šlo o výkon elektivní. Po výkonu byli pacienti do pěti dnů randomizováni k triple terapii (warfarin/kyselina acetylsalicylová/inhibitor P2Y12) či k léčbě dvojkombinací dabigatran/inhibitor P2Y12. Cílová hodnota INR při léčbě warfarinem byla 2,0–3,0, z inhibitorů P2Y12 bylo možno použít klopidogrel nebo tikagrelor, dabigatran byl testován v dávkování 2× 110 mg nebo 2× 150 mg denně v souladu s lokálními omezeními (ve vyšších věkových kategoriích mimo USA byli pacienti randomizováni pouze k nižší dávce). Podávání kyseliny acetylsalicylové bylo ukončeno jeden měsíc po implantaci kovového stentu a tři měsíce po implantaci lékového stentu. Celková doba léčby dosahovala 6–30 měsíců, střední doba sledování 14 měsíců.
Výskyt závažného nebo jiného
klinicky relevantního krvácení byl při duální léčbě
dabigatranem oproti triple terapii 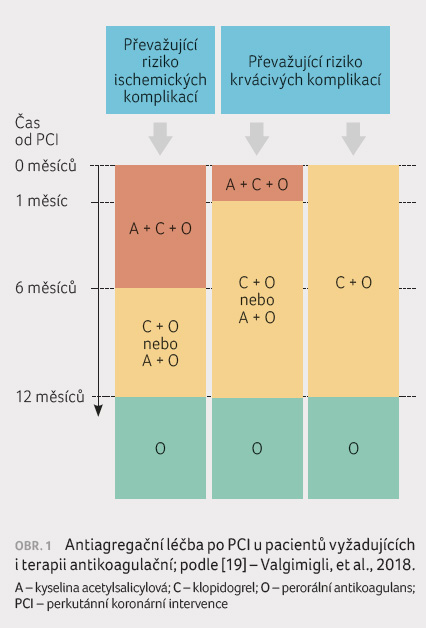 warfarinem statisticky významně
snížen ‒ při užití dabigatranu v dávkování
2× 110 mg denně o 48 % (poměr rizik [HR]
0,52; 95% CI 0,42–0,63; p < 0,001)
a při užití dabigatranu v dávkování 2× 150 mg
denně o 28 % (HR 0,72; 95% CI 0,58–0,88; p =
0,002). Výskyt složeného účinnostního ukazatele (úmrtí,
infarkt myokardu, CMP nebo systémová embolizace
a neplánovaná revaskularizace ‒ perkutánní koronární
intervence/koronární arteriální bypass) byl v obou skupinách
stejný ‒ sumárně pro obě dávky dabigatranu v dvojkombinační
léčbě oproti triple terapii s warfarinem
(HR 1,04; 95% CI 0,84–1;29;
p = 0,005
pro non inferioritu). Rozdíl mezi uvedenými způsoby léčby
nebyl pozorován ani při hodnocení jednotlivých cílových
ukazatelů, ani pro jednotlivá dávkování dabigatranu. Pro
klinickou praxi je důležité,
že uvedených výsledků bylo dosaženo s dávkami dabigatranu,
které mají jasně prokázanou účinnost v prevenci
CMP ze studie RE LY. Dvojkombinace klopidogrelu a perorálně
užívaného antikoagulans má přitom jako
iniciální zajištění pacientů po perkutánní koronární
intervenci oporu i v Evropských doporučených
postupech pro použití duální antiagregační
léčby z roku 2017 [19] (obr. 1).
warfarinem statisticky významně
snížen ‒ při užití dabigatranu v dávkování
2× 110 mg denně o 48 % (poměr rizik [HR]
0,52; 95% CI 0,42–0,63; p < 0,001)
a při užití dabigatranu v dávkování 2× 150 mg
denně o 28 % (HR 0,72; 95% CI 0,58–0,88; p =
0,002). Výskyt složeného účinnostního ukazatele (úmrtí,
infarkt myokardu, CMP nebo systémová embolizace
a neplánovaná revaskularizace ‒ perkutánní koronární
intervence/koronární arteriální bypass) byl v obou skupinách
stejný ‒ sumárně pro obě dávky dabigatranu v dvojkombinační
léčbě oproti triple terapii s warfarinem
(HR 1,04; 95% CI 0,84–1;29;
p = 0,005
pro non inferioritu). Rozdíl mezi uvedenými způsoby léčby
nebyl pozorován ani při hodnocení jednotlivých cílových
ukazatelů, ani pro jednotlivá dávkování dabigatranu. Pro
klinickou praxi je důležité,
že uvedených výsledků bylo dosaženo s dávkami dabigatranu,
které mají jasně prokázanou účinnost v prevenci
CMP ze studie RE LY. Dvojkombinace klopidogrelu a perorálně
užívaného antikoagulans má přitom jako
iniciální zajištění pacientů po perkutánní koronární
intervenci oporu i v Evropských doporučených
postupech pro použití duální antiagregační
léčby z roku 2017 [19] (obr. 1).
Seznam použité literatury
- [1] Eriksson BI, Dahl OE, Rosencher N, et al. Oral dabigatran etexilate vs. subcutaneous enoxaparin for the prevention of venous thromboembolism after total knee replacement: the RE‑MODEL randomized trial. J Thromb Haemost 2007; 5: 2178–2185.
- [2] Eriksson BI, Dahl OE, Rosencher N, et al. Dabigatran etexilate versus enoxaparin for prevention of venous thromboembolism after total hip replacement: a randomised, double‑blind, non‑inferiority trial. Lancet 2007; 370: 949–956.
- [3] Connolly SJ, Ezekowitz MD, Yusuf S, et al. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med 2009; 361: 1139‒1151.
- [4] Connolly SJ, Wallentin L, Ezekowitz MD, et al. The long‑term multicenter observational study of dabigatran treatment in patients with atrial fibrillation (RELY‑ABLE) study. Circulation 2013; 128: 237‒243.
- [5] Camm AJ, Lip GY, De Caterina R, et al. 2012 focused update of the ESC Guidelines for the management of atrial fibrillation: an update of the 2010 ESC Guidelines for the management of atrial fibrillation. Developed with the special contribution of the European Heart Rhythm Association. Eur Heart J 2012; 33: 2719–2747.
- [6] Kirchhof P, Benussi S, Kotecha D, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J 2016; 37: 2893‒2962.
- [7] Schulman S, Kearon C, Kakkar AK, et al. Dabigatran versus warfarin in the treatment of acute venous thromboembolism. N Engl J Med 2009; 361: 2342‒2352.
- [8] Schulman S, Kakkar AK, Goldhaber SZ, et al. Treatment of acute venous thromboembolism with dabigatran or warfarin and pooled analysis. Circulation 2014; 129: 764‒772.
- [9] Schulman S, Kearon C, Kakkar AK, et al. Extended use of dabigatran, warfarin, or placebo in venous thromboembolism. N Engl J Med 2013; 368: 709‒718.
- [10] Di Biase L, Burkhardt JD, Santangeli P, et al. Periprocedural stroke and bleeding complications in patients undergoing catheter ablation of atrial fibrillation with different anticoagulation management: results from the Role of Coumadin in Preventing Thromboembolism in Atrial Fibrillation (AF) Patients Undergoing Catheter Ablation (COMPARE) randomized trial. Circulation 2014; 129: 2638‒2644.
- [11] Page SP, Siddiqui MS, Finlay M, et al. Catheter ablation for atrial fibrillation on uninterrupted warfarin: can it be done without echo guidance? J Cardiovasc Electrophysiol 2011; 22: 265‒270.
- [12] Calkins H, Kuck KH, Cappato R, et al. 2012 HRS/EHRA/ECAS expert consensus statement on catheter and surgical ablation of atrial fibrillation: recommendations for patient selection, procedural techniques, patient management and follow‑up, definitions, endpoints, and research trial design. Europace 2012; 14: 528‒606.
- [13] Calkins H, Willems S, Gerstenfeld EP, et al. Uninterrupted dabigatran versus warfarin for ablation in atrial fibrillation. N Engl J Med 2017; 376: 1627‒1636.
- [14] Granger CB, Alexander JH, McMurray JJV, et al. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med 2011; 365: 981‒992.
- [15] Patel MR, Mahaffey KW, Garg J, et al. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation. N Engl J Med 2011; 365: 883‒891.
- [16] Giugliano RP, Ruff CT, Braunwald E, et al. Edoxaban versus warfarin in patients with atrial fibrillation. N Engl J Med 2013; 369: 2093‒2104.
- [17] Dewilde WJ, Oirbans T, Verheugt FW, et al. Use of clopidogrel with or without aspirin in patients taking oral anticoagulant therapy and undergoing percutaneous coronary intervention: An open‑label, randomised, controlled trial. Lancet 2013; 381: 1107‒1115.
- [18] Cannon CP, Bhatt DL, Oldgren J, et al. Dual antithrombotic therapy with dabigatran after PCI in atrial fibrillation. N Engl J Med 2017; 377: 1513‒1524.
- [19] Valgimigli M, Bueno H, Byrne RA, et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS: The Task Force for dual antiplatelet therapy in coronary artery disease of the European Society of Cardiology (ESC) and of the European Association for Cardio‑Thoracic Surgery (EACTS). Eur Heart J 2018; 39: 213–260.