Je možné dosáhnout úplné kontroly astmatu? Gaining Optimal Asthma ControL Study (GOAL)
Dosavadní doporučené postupy pro léčbu průduškového astmatu stanoví jako cíl léčby dosažení tzv. kontroly astmatu. K dosažení kontroly astmatu vede především pravidelná preventivní protizánětlivá inhalační léčba. Nejúčinnějšími léky v této kategorii jsou v současné době kombinace inhalačního kortikosteroidu s inhalačním dlouhodobě působícím β2-sympatomimetikem. Tyto léky jsou nejnověji k dispozici ve formě fixní kombinace, tj. obě složky jsou obsaženy společně v jednom inhalátoru. V příspěvku představujeme čtenáři rozsáhlou celosvětovou kontrolovanou studii, která se zaměřila na ověření možnosti dosažení lepšího stupně kontroly nemoci s využitím fixní kombinace fluticason/salmeterol.
Úvod
Podrobnější poznání podstaty astmatu v posledních letech 20. století vedlo k významným posunům v diagnostických a léčebných postupech u této velice rozšířené nemoci. Zjištění, že hlavním patogenetickým mechanismem u astmatu je chronická zánětlivá reakce, vedlo k zavedení protizánětlivě účinných farmak do doporučených léčebných schémat již od úrovně lehkého perzistujícího astmatu. Dominantní úlohu v této léčbě hrají již od začátku 90. let 20. století glukokortikosteroidy ve formách vhodných k inhalačnímu podávání. Tyto léky prodělaly svůj zajímavý vývoj nejen z hlediska indikační pozice v doporučených postupech, ale i v lékových formách, způsobech podávání a dávkování. Původní aerosolové lékové formy byly doplněny a do značné míry již i nahrazeny inhalačními formami práškovými, které jsou podávány pomocí různých typů inhalačních pomůcek s různou účinností.
Kombinovaná léčba
Zásadním přelomem v použití protizánětlivé inhalační léčby bylo objevení významného synergistického účinku inhalačních kortikosteroidů a β2-sympatomimetik s dlouhodobým účinkem (LABA). Toto zjištění bylo prvně publikováno v roce 1994 Greeningem a spol., kteří zjistili, že současné podání dlouhodobě účinného β2-sympatomimetika salmeterolu s inhalačně podávaným beclometasonem vedlo k podstatně lepší a rychleji dosažené kontrole astmatu [1]. Následovala podobně připravená studie koordinovaná Woolcockovou, která výsledky předchozí studie potvrdila [2]. Studie FACET, publikovaná Pauwelsem a spol. v roce 1997, dospěla k velmi podobným výsledkům s použitím jiných substancí – inhalačního kortikosteroidu budesonidu a dlouhodobě působícího β2-mimetika formoterolu [3]. Všechny tyto studie potvrdily, že podobného protizánětlivého účinku bylo možno při kombinované léčbě dosáhnout s nižší dávkou kortikosteroidu než při léčbě kortikosteroidem v monoterapii. Obavy, že by mohl být bronchodilatačním účinkem dlouhodobě působícího β2-mimetika maskován zánět, byly vyvráceny jednak studií Kipse a spol. z roku 2000 [4], jednak zpětným studiem profilu exacerbací nemoci ve studii FACET. V první z těchto studií se objektivním hodnocením eozinofilního zánětu pomocí indukovaného sputa ukázalo, že po celý rok sledování při dobré kontrole klinických příznaků byly nízké i hodnoty eozinofilních granulocytů ve sputu. Ve druhé zmíněné studii nebylo potvrzeno, že by léčba LABA měnila průběh a profil exacerbací, a tak byl nemocný případně ohrožen prudkým nástupem exacerbace [5]. Průkaz podobného účinku u různých substancí potvrdil, že se jedná o efekt třídy a nejde jen o vlastnosti jednotlivých konkrétních léků. Mechanismus synergie byl vysvětlen nálezem účinného ovlivnění glukokortikoidních receptorů inhalovaným LABA na molekulární úrovni. Poznatky získané z dosud provedených studií se již stihly odrazit i v nových verzích doporučených postupů Globální iniciativy pro astma (GINA). Kombinovaná léčba inhalačním kortikosteroidem a dlouhodobě působícím â2-mimetikem je doporučována jako základní farmakologická léčba od úrovně středně těžkého perzistujícího astmatu [6]. Logickým vývojem bylo spojení obou účinných látek (původně podávaných odděleně v samostatných inhalátorech) do směsi podávané jednou inhalační pomůckou. Kromě jednoduššího podávání a lepší compliance je tomuto způsobu podání připisována i větší účinnost při výhodnější kodepozici obou současně podaných substancí. Celosvětově jsou nyní na trhu dva léky tohoto typu, kombinace fluticasonu a salmeterolu a kombinace formoterolu a budesonidu.
Kontrola astmatu
Účinnější lékové kombinace a možnost dosažení kvalitní kontroly nemoci novými léčebnými postupy logicky vedly k diskusím o tom, jak dobré kontroly nemoci je možno v současné době dosáhnout a zda cíle, které byly stanoveny dosud platnými standardizačními dokumenty, jsou dostatečné a zda není možné dosáhnout kontroly astmatu vyšší úrovně. Cílem komplexní péče o astma je co nejvíce přiblížit stav nemocných ideálnímu stavu zdraví, či přinejmenším jim umožnit vedení plnohodnotného života, který je nemocí co nejméně narušován. Tohoto cíle by mělo být dosaženo bez zatížení nemocného nežádoucími účinky léčby. Přes všechny moderní léčebné možnosti se ve výsledcích multicentrických mezinárodních studií ukázalo, že skutečná kontrola nemoci je velmi nedostatečná a že veliká část pacientů stále žije s vysokým výskytem příznaků astmatu, značnými omezeními běžného života a nepřijatelně vysokou frekvencí akutních zhoršení stavu [7]. Zároveň se ukázalo, že hodnocení úrovně kontroly nemoci podle jednotlivých, často z kontextu vytržených ukazatelů (např. vrcholová výdechová rychlost – PEF, rušení spánku apod.) může být nadhodnoceno a neodráží celkovou úroveň kontroly nemoci. Doporučená kritéria kontroly nemoci, tak jak jsou v různých standardizačních dokumentech publikována, však vlastně nikdy nebyla kvalitně a objektivně studována v prospektivně uspořádaných studiích.
Studie GOAL
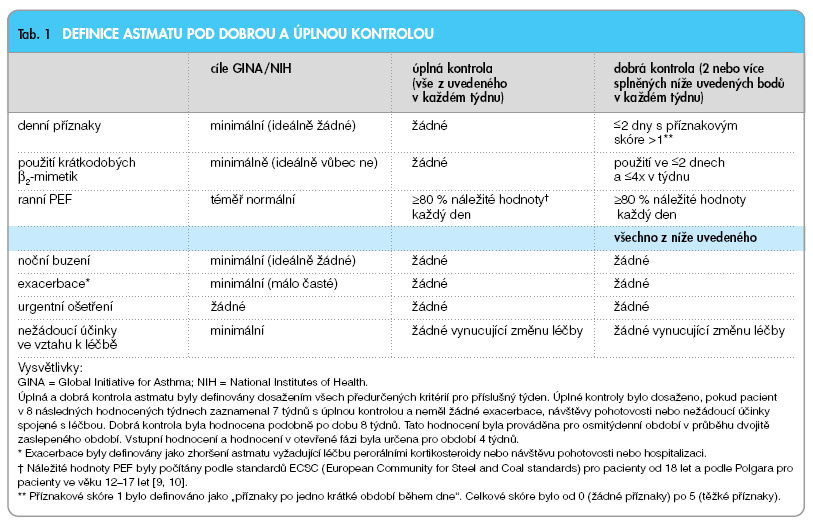
Z těchto východisek vycházela myšlenka uspořádání dlouhodobé mezinárodní, multicentrické prospektivní studie, která si dala za cíl ověřit skutečnou možnost dosažení definované úrovně kontroly nemoci podle standardizačních dokumentů Global Initiative for Asthma (GINA) s využitím moderních postupů kombinované léčby. Úroveň kontroly astmatu odpovídající kritériím GINA byla pro účely studie nazvána kontrolou dobrou („well controlled asthma"). Zároveň byla ale testována i možnost dosažení ještě lepší kontroly, tj. kontroly, která by vedla prakticky ke stavu plné remise nemoci. Tato úroveň kontroly byla pro účely této studie nazvána kontrolou totální čili úplnou („totally controlled asthma"). Porovnání úrovně kontroly podle dosavadních platných doporučení a úplné kontroly viz tab. 1. Studie byla publikována v říjnu 2004 a byla nazvána GOAL (Gaining Optimal Asthma ControL Study) [8].
Uspořádání a metodika studie
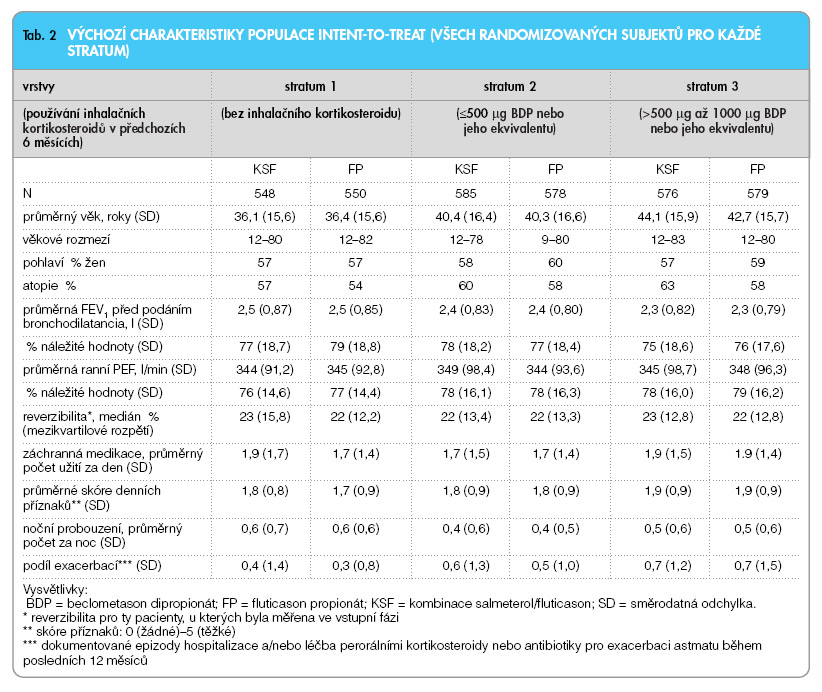
GOAL byla jednoroční, stratifikovaná, randomizovaná, dvojitě zaslepená studie, vedená v paralelních skupinách, srovnávající účinnost a bezpečnost individuálních, předem definovaných stupňovitých dávek salmeterolu/fluticason propionátu a samotného fluticasonu k dosažení předem definovaných komplexních kritérií kontroly astmatu. Studie se mohli účastnit ambulantní pacienti ve věku od 12 do 80 roků s nejméně šestiměsíční anamnézou astmatu, pozitivním bronchodilatačním testem po inhalaci krátkodobě působícího b2-mimetika, s kuřáckou anamnézou méně než 10 „krabičkoroků", pokud v předchozích 2 týdnech neužívali inhalační ani perorální dlouhodobě působící b2-mimetika. Byly stanoveny 3 úrovně kontroly astmatu: úplně (totálně) kontrolované astma, dobře kontrolované astma a nekontrolované astma (v případě, že nebyly splněny parametry ani jedné z předchozích úrovní kontroly). Definice jednotlivých stupňů vyplývají z tabulky a jsou výsledkem složeným z následujících hodnotících parametrů: nejvyšší výdechová rychlost (PEF), používání záchranné medikace, příznaky astmatu během dne, noční probouzení pro astma, exacerbace astmatu, mimořádné návštěvy zdravotnických zařízení pro astma a nežádoucí příhody (tab. 1). Pokud pacient splnil kritéria úplné nebo dobré kontroly během celého týdne, dosáhl tzv. úplně nebo dobře kontrolovaného týdne. Výskyt 7 úplně nebo dobře kontrolovaných týdnů z 8 po sobě následujících týdnů byl označen jako úplně nebo dobře kontrolované astma. Pokud se nezdařilo v některém týdnu dosáhnout úplné ani dobré kontroly, byl takový týden hodnocen jako nekontrolovaný. Výskyt akutní exacerbace, mimořádná návštěva zdravotnického zařízení pro astma nebo nežádoucí příhoda automaticky vedly k nesplnění komplexního kritéria kontroly pro celé 8týdenní období. Po vstupu do studie byli pacienti zařazeni do 4týdenního vstupního období, během kterého pokračovali ve své dosavadní obvyklé protiastmatické léčbě. Pacienti, kteří nejméně ve dvou týdnech nedosáhli alespoň dobré kontroly, byli randomizováni do jedné ze tří vrstev (stratum) na základě dávkování inhalačního steroidu v posledních 6 měsících před vstupem do studie. Stratum 1: dosud neléčení inhalačním kortikosteroidem; stratum 2: 500 mg (nebo méně) beclometason dipropionátu nebo jeho ekvivalentu denně; stratum 3: 500 –1000 mg beclometason dipropionátu nebo jeho ekvivalentu denně. Léčebná část studie trvala 52 týdnů a byla rozdělena do dvou fází. Během fáze I bylo dávkování léčiv stupňováno každých 12 týdnů, až do dosažení úplně kontrolovaného astmatu nebo maximální dávky studované medikace (salmeterol/ fluticason 50/500 mg dvakrát denně nebo fluticason 500 mg dvakrát denně). Ve stratech 1 a 2 byly maximálně tři léčebné stupně: salmeterol/fluticason 50/100, 50/250, 50/500 mg dvakrát denně nebo fluticason 100, 250, 500 mg dvakrát denně. Ve stratu 3 byla léčba zahajována dávkou vyšší, a proto byly použity jen dva terapeutické stupně: salmeterol/ fluticason 50/250, 50/500 mg dvakrát denně nebo fluticason 250, 500 mg dvakrát denně. Po dosažení úplně kontrolovaného astmatu nebo po 12 týdnech podávání nejvyšší dávky studované medikace pacienti vstoupili do fáze II. V této fázi pacienti pokračovali až do konce studie v podávání té dávky, kterou dosáhli úplně kontrolovaného astmatu, nebo nejvyšší dávky studované medikace. Pacienti, kteří nedosáhli úplné kontroly astmatu ve fázi I, byli znovu zhodnoceni na konci fáze II (ve 44.–52. týdnu). Ti, kteří ani v tomto období nedosáhli úplné kontroly astmatu, vstoupili do 4týdenní otevřené fáze, během níž všichni pacienti, bez ohledu na původní randomizaci, dostávali perorální prednisolon (0,5 mg/kg, nejvýše 60 mg denně, po dobu 10 dnů) a salmeterol/ /fluticason 50/500 mg dvakrát denně po dobu 4 týdnů (obr.1).
Výstupy
Primárním cílem bylo zjištění podílu pacientů, kteří ve fázi I dosáhli dobré kontroly astmatu kombinací salmeterol/ fluticason v porovnání se samotným fluticasonem. Sekundárními cílovými parametry byly kumulativní podíl pacientů s dosaženou dobrou kontrolou ve fázi II, dávka inhalačního kortikosteroidu a čas potřebný k dosažení prvního dobře kontrolovaného týdne; podíl pacientů s úplnou kontrolou astmatu a dávka potřebná k dosažení úplně kontrolovaného astmatu; čas do dosažení prvního úplně kontrolovaného týdne; kvalita života s astmatem hodnocená prostřednictvím dotazníku AQLQ (Asthma Quality of Life Questionnaire); podíl exacerbací vyžadujících podávání perorálních kortikosteroidů, hospitalizaci nebo návštěvy pohotovosti pro astma; ranní FEV1 před aplikací dávky studijní medikace. Ve 12., 24., 36. a 52. týdnu byly provedeny studijní návštěvy, při kterých byla hodnocena úroveň kontroly astmatu v předcházejícím 8týdenním období. Při každé návštěvě byly shromážděny údaje o nežádoucích příhodách, změřena funkce plic a u všech pacientů ve studijních centrech v USA a Kanadě byly stanoveny koncentrace kortisolu ve sběru moči za 24 hodin.
Výsledky
Charakteristika subjektů
Do studie bylo zařazeno celkem 5 068 pacientů z 326 center ve 44 státech; randomizováno bylo 3 416. Výchozí charakteristiky populace intent-to-treat (všech randomizovaných subjektů) mezi léčenými skupinami uvnitř každé vrstvy byly srovnatelné (tab. 2). Fázi I dokončilo celkem 3 039 pacientů, fázi II pak 2 890 pacientů. Compliance hodnocená jako podíl pacientů, kteří na základě vyhodnocení počitadel na inhalátorech Diskus/Accuhaler použili ³80 % studované medikace, byla v zaslepených fázích v obou léčebných skupinách 89 %.
Vliv léčby na dosažení kontroly astmatu
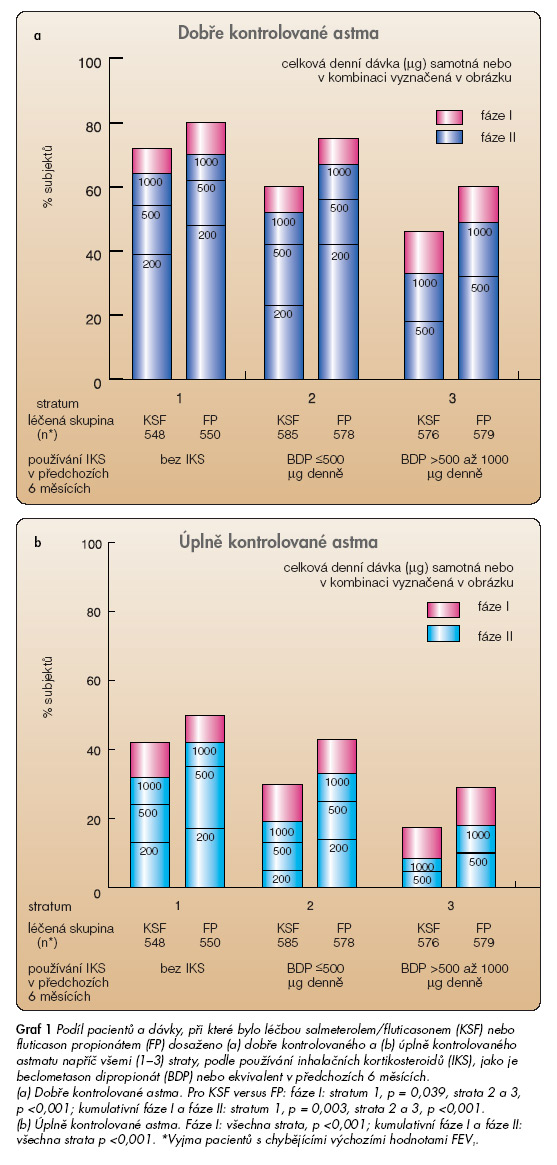
Podíl pacientů, kteří dosáhli dobře kontrolovaného a úplně kontrolovaného astmatu, byl ve všech stratech významně větší u pacientů léčených salmeterolem/ fluticasonem než u pacientů léčených samotným fluticasonem. Ve fázi I dosáhlo dobře kontrolovaného astmatu ve stratu 1 celkem 71 % pacientů na salmeterolu/fluticasonu a 65 % pacientů na fluticasonu (OR: 1,32; 95% interval spolehlivosti CI: 1,01–1,73; p <0,039), ve stratu 2 to bylo 69 % pacientů na salmeterolu/fluticasonu a 52 % pacientů na fluticasonu (OR: 2,13; 95% CI: 1,65–2,74; p <0,001) a ve stratu 3 to bylo 51 % pacientů na salmeterolu/fluticasonu a 33 % pacientů na fluticasonu (OR: 2,25; 95% CI: 1,75–2,90; p <0,001) (graf 1a). Ve fázi I dosáhlo úplně kontrolovaného astmatu ve stratu 1 celkem 42 % pacientů na salmeterolu/fluticasonu a 31 % pacientů na fluticasonu (poměr šancí – odds ratio – OR: 1,71; 95% – CI: 1,30–2,24; p <0,001), ve stratu 2 to bylo 32 % pacientů na salmeterolu/fluticasonu a 20 % pacientů na fluticasonu (OR: 2,07; 95% CI: 1,56–2,76; p <0,001) a ve stratu 3 dosáhlo úplně kontrolovaného astmatu 19 % pacientů na salmeterolu/ fluticasonu a 8 % pacientů na fluticasonu (OR: 2,90; 95% CI: 1,98–4,26; p <0,001) (graf 1b). Podíl pacientů s dosaženou úplnou nebo dobrou kontrolou na stejné nebo nižší dávce inhalačního kortikosteroidu byl ve všech stratech větší u pacientů léčených kombinací salmeterol/fluticason. Nejnižším dávkováním salmeterolu/ fluticasonu se podařilo dosáhnout kontroly u podobného podílu pacientů jako dávkováním až 250 mg samotného fluticasonu (graf 1a, 1b).
Šance na dosažení dobře kontrolovaného a úplně kontrolovaného astmatu při stejné nebo nižší dávce inhalačního kortikosteroidu se u salmeterolu/fluticasonu v porovnání se samotným fluticasonem ve stratu 1 zvětšila nejméně o 40 % (95% CI: 12 %–76 %) a ve stratech 2 a 3 byla dokonce více než dvojnásobná. Čas do dosažení kontroly astmatu (čas do prvního dobře kontrolovaného nebo úplně kontrolovaného týdne v období 1.–12. týdne) byl významně kratší při léčbě salmeterolem/fluticasonem než samotným fluticasonem. Dobou, do níž 50 % pacientů dosáhlo svého prvního dobře kontrolovaného týdne, byl ve stratu 1 u salmeterolu/fluticasonu 3. týden, zatímco u samotného fluticasonu 4. týden, ve stratu 2 u salmeterolu/fluticasonu 2. týden, u fluticasonu 7. týden a ve stratu 3 u salmeterolu/fluticasonu 5. týden, u fluticasonu 10. týden (ve všech případech p <0,001). Týden, do kterého 50 % pacientů dosáhlo svého prvního úplně kontrolovaného týdne během jednoročního období studie, byl ve stratu 1 u salmeterolu/fluticasonu 16 týden, zatímco u samotného fluticasonu 24. týden, ve stratu 2 u salmeterolu/ fluticasonu 21. týden, u fluticasonu 45. týden a ve stratu 3 u salmeterolu/fluticasonu 38. týden. Pro samotný fluticason tuto hodnotu ve stratu 3 nebylo možno vypočítat, protože úplně kontrolovaného týdne dosáhlo ve stratu 3 při léčbě samotným fluticasonem méně než 50 % pacientů.
Vliv délky léčby na dosažení kontroly astmatu
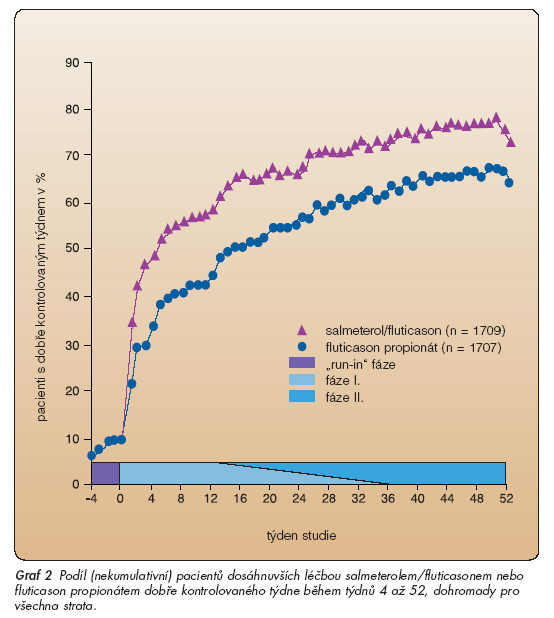
Konstantní dávkování během fáze II navodilo dobrou nebo úplnou kontrolu astmatu u dalších pacientů (graf 1a, 1b). Kumulativní podíly pacientů s dosaženou úplnou kontrolou astmatu na konci fáze II byly následující: ve stratu 1 představovaly 50 % pacientů na salmeterolu/fluticasonu a 40 % pacientů na fluticasonu; ve stratu 2 celkem 44 % pacientů na salmeterolu/ fluticasonu a 28 % pacientů na fluticasonu; ve stratu 3 představovaly 29 % pacientů na salmeterolu/fluticasonu a 16% pacientů na fluticasonu (všechna strata: p <0,001). Celkový kumulativní podíl pacientů s dosaženou dobrou kontrolou astmatu na konci fáze II ve stratu 1 představoval 78 % pacientů na salmeterolu/ /fluticasonu a 70 % pacientů na fluticasonu (p = 0,003); ve stratu 2 to bylo 75 % pacientů na salmeterolu/fluticasonu a 60% pacientů na fluticasonu (p <0,001), ve stratu 3 celkem 62 % pacientů na salmeterolu/fluticasonu a 47% pacientů na fluticasonu (p <0,001). Jednou dosažený stupeň kontroly měl setrvalý charakter. Dobrou kontrolu astmatu na konci fáze II udrželo napříč vrstvami 77–83 % pacientů na salmeterolu/fluticasonu a 75–77 % pacientů na fluticasonu; úplná kontrola astmatu zůstala zachována u 69–70 % pacientů na salmeterolu/fluticasonu a u 62–74 % pacientů na fluticasonu. Nekumulativní podíl pacientů s dobrou kontrolou astmatu za jednotlivý týden (podíl dosažených dobře kontrolovaných týdnů) se v průběhu studie progresivně zvyšoval. Napříč všemi straty dosáhl 1 142 (77 %) pacientů na salmeterolu/ fluticasonu a 966 (68 %) pacientů na fluticasonu (graf 2).
Účinek perorálních kortikosteroidů a vysoké dávky kombinované terapie u pacientů, jejichž astma nebylo úplně kontrolováno na konci studie
U pacientů na fluticasonu, kteří nedosáhli dobře kontrolovaného astmatu ve fázi I nebo fázi II, došlo v průběhu otevřené fáze maximální léčby perorálními kortikosteroidy a salmeterolem/fluticasonem 50/500 k navození dobré kontroly ve stratu 1 u dalších 40 (7 %) pacientů, ve stratu 2 u 52 (9 %) pacientů a ve stratu 3 u 59 (10 %) pacientů. Úplné kontroly během této fáze studie v téže léčebné větvi ve stratu 1 dosáhlo 35 (6 %) pacientů, ve stratu 2 to bylo 54 (9 %) pacientů a ve stratu 3 celkem 63 (11 %) pacientů. Ve větvi se salmeterolem/fluticasonem navodilo podání perorálních kortikosteroidů dobrou kontrolu ve stratu 1 u dalších 25 (5 %) pacientů, ve stratu 2 u 23 (4 %) pacientů, ve stratu 3 u 39 (7 %) pacientů. Úplně kontrolovaného astmatu dosáhlo ve stratu 1 celkem 25 (5 %) pacientů, ve stratu 2 to bylo 37 (6 %) pacientů a 31 (5 %) pacientů ve stratu 3.
Vliv léčby na exacerbace
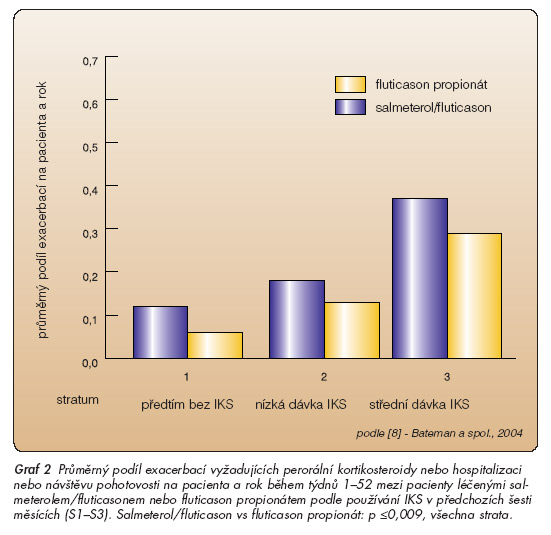
V obou léčených skupinách byl patrný nízký průměrný roční podíl exacerbací vyžadujících podání perorálních kortikosteroidů a/nebo hospitalizaci nebo návštěvu pohotovosti. U pacientů na salmeterolu/ fluticasonu byl ve všech stratech tento podíl významně nižší (p £0,009) (graf 3).
Ve fázi II, v porovnání s fází I, byl ve všech stratech konzistentní sklon ke zmenšení ročního výskytu exacerbací. Ten byl pozorován i při započtení pacientů, jejichž účast ve studii předčasně skončila. U pacientů s dosaženou úplnou kontrolou astmatu ve fázi I byl roční podíl exacerbací 0,05 ve fázi II, podobně u pacientů s dobrou kontrolou ve fázi I činil tento podíl 0,13 ve fázi II, zatímco u pacientů, kteří nedosáhli ve fázi I ani úplné ani dobré kontroly astmatu, byl tento podíl 0,23 ve fázi II (všechna strata a oba způsoby léčby dohromady).
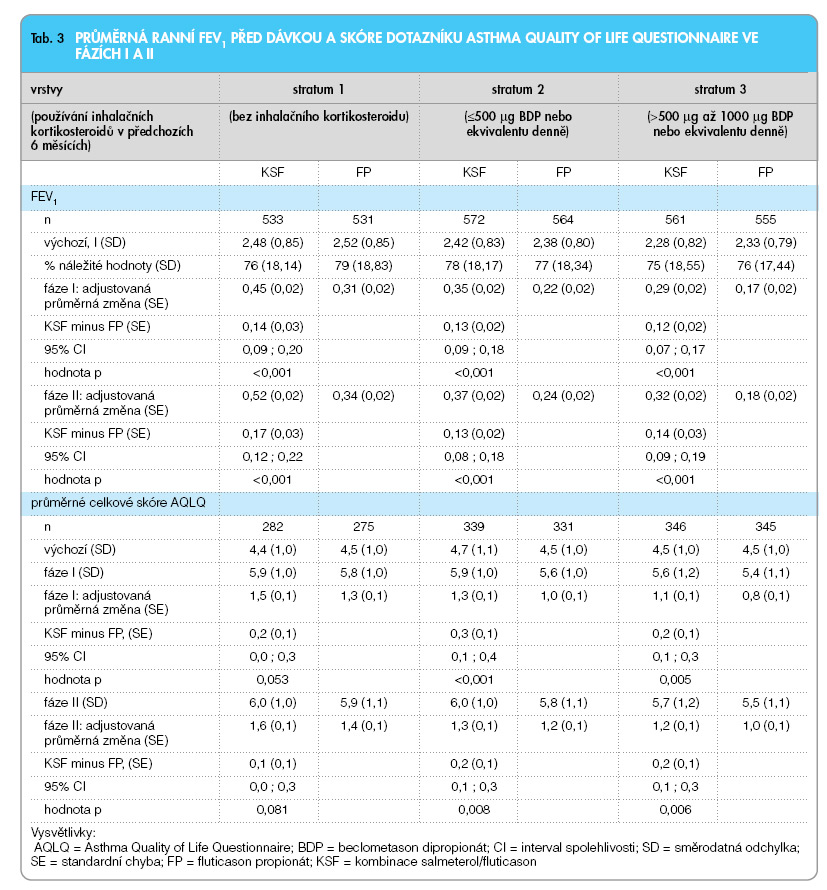
Vliv léčby na kvalitu života s astmatem
V průběhu studie se celková skóre AQLQ stále zlepšovala v obou skupinách. Ve stratech 2 a 3 byl statisticky významný rozdíl ve prospěch salmeterolu/ fluticasonu (tab. 3). Výrazně se zvýšil podíl pacientů s celkovým skóre AQLQ blízkým maximu (³6). Zatímco na počátku studie se pohyboval mezi 6–10 %, v 52. týdnu se zvýšil ve stratu 1 na 62 % (salmeterol/fluticason) vs 62 % (fluticason), ve stratu 2 na 64 % vs 53 % a ve stratu 3 na 57 % vs 45 %. Kontrola astmatu byla spojena s vyšším skóre kvality života. Pacienti s úplnou nebo dobrou kontrolou astmatu ve fázi I měli ve fázi II průměrné celkové skóre AQLQ 6,4 a 6,1. Ti, kteří nedosáhli ani úplně ani dobře kontrolovaného astmatu, měli průměrné celkové skóre AQLQ 5,3 (všechna strata a oba způsoby léčby dohromady).
Vliv léčby na hodnoty FEV1
Průměrná ranní hodnota FEV1 před podáním bronchodilatancia se zvýšila v obou skupinách. Významně větší zlepšení bylo ve skupině salmeterolu/ fluticasonu (tab. 3). FEV1 na konci fáze II činila 94 % náležité hodnoty u pacientů s úplnou kontrolou astmatu ve fázi I, 87 % náležité hodnoty u pacientů s dobrou kontrolou astmatu ve fázi I a 82 % u pacientů, kteří nedosáhli ani dobré ani úplné kontroly ve fázi I (všechna strata a oba způsoby léčby dohromady).
Nežádoucí příhody a množství kortisolu vyloučeného močí
Výskyt nežádoucích příhod mezi oběma léčenými skupinami se nijak výrazněji nelišil. Nežádoucí příhody, které překročily hranici výskytu 5 % v některé z obou skupin napříč všemi vrstvami, byly především nazofaryngitida (13 % ve skupině salmeterolu/ fluticasonu a 14 % ve skupině fluticasonu), infekce horních cest dýchacích (13 % u obou skupin), bolesti hlavy (5 % a 7 %), sinusitida (5 % a 4 %) a chřipka (5 % a 4 %). Závažné nežádoucí příhody byly během dvojitě zaslepeného období pozorovány u 4 % pacientů ve větvi salmeterolu/fluticasonu a u 3 % pacientů ve větvi fluticasonu. Mezi nejčastějšími byly napříč všemi straty příhody spojené s astmatem, vyskytly se u 8 (<1 %) pacientů na salmeterolu/fluticasonu a u 12 (<1 %) pacientů na fluticasonu, a pneumonie u 6 (<1 %) pacientů na salmeterolu/fluticasonu a u 2 (<1 %) pacientů na fluticasonu. Celkový výskyt nežádoucích příhod souvisejících s podávanou léčbou byl 10 % v každé skupině. Napříč všemi straty byly nejčastější orální kandidové infekce (3 % v obou skupinách), chrapot (3 % pacientů na salmeterolu/fluticasonu a 2 % pacientů na fluticasonu) a faryngolaryngeální bolesti (<1 % pacientů ve skupině salmeterolu/fluticasonu a 1 % pacientů ve skupině fluticasonu). Ve skupině salmeterol/fluticason nebyl pozorován zvýšený výskyt tzv. nežádoucích účinků třídy pro b-mimetika, tj. bolesti hlavy, palpitace, tachykardie či svalové křeče. V podskupině pacientů, u kterých byly získány údaje o vylučování kortisolu močí na začátku studie a k 52. týdnu (n = 194), nebyly pozorovány statisticky významné rozdíly mezi oběma typy léčby. U pacientů, kteří dostávali nejvyšší dávkování kortikosteroidu (500 mg dvakrát denně), byly geometrické průměry 3,76 versus 2,90 u salmeterolu/fluticasonu (n = 82) a 3,82 versus 2,73 u fluticasonu (n = 84). Navzdory těmto poklesům měla většina (92 %) pacientů k 52. týdnu normální nebo vyšší hodnoty. Konečné hodnoty pod spodní hranicí normálního rozmezí mělo 7 ze 102 pacientů na salmeterolu/fluticasonu a 8 z 92 pacientů na fluticasonu; zatímco u 7 pacientů na salmeterolu/fluticasonu a u 5 pacientů na fluticasonu se naopak počáteční nízké hodnoty kortisolu vyloučeného za 24 hodin močí vrátily na konci studie k normálu.
Závěry studie a diskuse
Výsledky studie GOAL prokázaly, že u většiny nemocných s nedostatečně kontrolovaným astmatem různého stupně závažnosti je možno při aktivním vedení léčby monitorované podle více parametrů dosáhnout kontroly nemoci v rozsahu, jak je definována současnými doporučenými postupy. Směřování k cílům definovaným jako úplná kontrola vedlo u značné části nemocných skutečně k dosažení takto definované kontroly nemoci, navíc však u další významné části nemocných tento postup vedl alespoň k dosažení kontroly definované jako dobrá. Kontroly nemoci bylo dosaženo rychleji a s nižší celkovou dávkou kortikosteroidu v části souboru léčené kombinací salmeterol/fluticason ve srovnání s nemocnými, kteří byli léčeni jen monoterapií fluticasonem. Rozdíl mezi oběma skupinami byl více vyjádřen u nemocných ve stratech 2 a 3, zatímco u nemocných dosud kortikosteroidy neléčených (stratum 1) byl rozdíl mezi účinkem monoterapie a kombinované léčby menší. To lze do určité míry považovat i za objektivní ověření správnosti indikace kombinované léčby, především u nemocných se středně těžkým a těžkým perzistujícím astmatem. Hodnocení kvality života podle dotazníku AQLQ v obou léčených skupinách a ve všech stratech ukázalo hodnoty svědčící pro vymizení významného dopadu astmatu na život nemocných. Studie GOAL je první studií, která sledovala možnost dosažení kontroly nemoci pomocí složeného indexu, kombinujícího více sledovaných parametrů. Oddělené sledování jednotlivých parametrů, jakými jsou např. funkce plic, spotřeba záchranné medikace, exacerbace, mívá tendenci k nadhodnocování kontroly nemoci. Výsledky studie GOAL jsou o to cennější, že byly hodnoceny pomocí více parametrů zároveň, navíc byla kritéria dosažení kontroly nemoci stanovena velmi přísně. Z výsledků studie lze soudit, že dosažení úplné kontroly by mělo být cílem léčby u všech nemocných. U nemocných dosud kortikosteroidy neléčených je dosažení úplné kontroly velmi realistickým cílem. U nemocných, kteří již jsou léčeni středními nebo vyššími dávkami inhalačního kortikosteroidu, sice může být úplná kontrola dosažitelná jen u menší části těchto pacientů, u velké většiny pacientů je však možno očekávat při dlouhodobé a kvalitně monitorované léčbě významný prospěch. Studie byla koncipována tak, aby ukázala, u jaké části nemocných je možno dlouhodobou soustavnou léčbou dosáhnout definovaného stupně kontroly, i kdyby jí bylo dosaženo až po delší době léčby. Proto byl zvolen protokol, v němž byla léčba podávána ve stoupající nebo následně stabilní dávce po celou dobu studie. Nebylo tedy zařazeno snižování dávky, jak je uvedeno v doporučených postupech. Z výsledků se tak nelze vyjádřit k tomu, jak by byla jednou dosažená kontrola nemoci udržena i při snižování intenzity léčby. Na druhé straně tento postup umožnil zjistit, že u některých nemocných bylo úplné kontroly dosaženo i později v průběhu léčby a že dlouhodobá soustavná léčba účinnými dávkami může vést k dosažení vysokého stupně kontroly nemoci i tehdy, kdy účinek léčby nebyl plný hned na počátku. Oddálené dosažení kontroly u některých nemocných zřejmě souvisí s pomalejším a postupným ústupem zánětu při dlouhodobém dávkování. To nakonec lze soudit i z výsledků otevřené fáze studie, kdy již jen málo nemocných dosáhlo ještě dalšího zlepšení při podávání orálního kortikosteroidu. Studie GOAL byla zároveň i rozsáhlou studií bezpečnosti kombinované léčby. Frekvence závažných nežádoucích příhod byla nízká a srovnatelná u obou typů léčby. U podskupiny nemocných, u nichž byl sledován i profil kortisolu v moči, nebyly zjištěny významné poklesy ani u nemocných na nejvyšší dávce inhalačního kortikosteroidu a hodnoty v obou skupinách byly srovnatelné. Doporučení koncipovaná na základě této studie, aby cíle léčby astmatu definované v doporučených postupech byly revidovány a aby u všech nemocných s perzistujícím astmatem bylo směřováno k dosažení úplné kontroly nemoci, vycházejí ze zjištění, že tohoto cíle je možno dosáhnout u velké části nemocných (v této studii 41 % v souhrnu všech skupin). Nejenže je možno dosáhnout stanovených cílů v obvykle sledovaných parametrech kontroly astmatu, ale u velké části nemocných bylo dosaženo stavu, který je srovnatelný se zdravými lidmi bez astmatu. Péče o astma by se tak touto strategií zařadila po bok péče o jiná chronická onemocnění, jako jsou diabetes nebo hypertenze. U těchto nemocí rovněž musí být cílem péče ideální stav a ne stav dlouhodobě udržovaného kompromisu. Studie GOAL objektivně prokázala na velkém souboru nemocných, že kontroly nemoci, jak je definována v doporučených postupech, je možno u velké většiny nemocných soustavnou léčbou dosáhnout. Ukázala navíc lepší účinek kombinované léčby fluticasonem a salmeterolem proti monoterapii, což znamená, že tento způsob léčby by měl dostat přednost u nemocných s nekontrolovaným astmatem, bez ohledu na předchozí dávky a způsob léčby. Stanovení vyšších cílů a směřování k úplné kontrole nemoci s použitím dlouhodobější soustavné léčby skutečně vede k prakticky úplnému vymizení exacerbací a k dosažení téměř normální kvality života u velké části nemocných, a dokonce k významnému zlepšení stavu a kontroly nemoci i u těch nemocných, kteří úplné kontroly nedosáhnou.
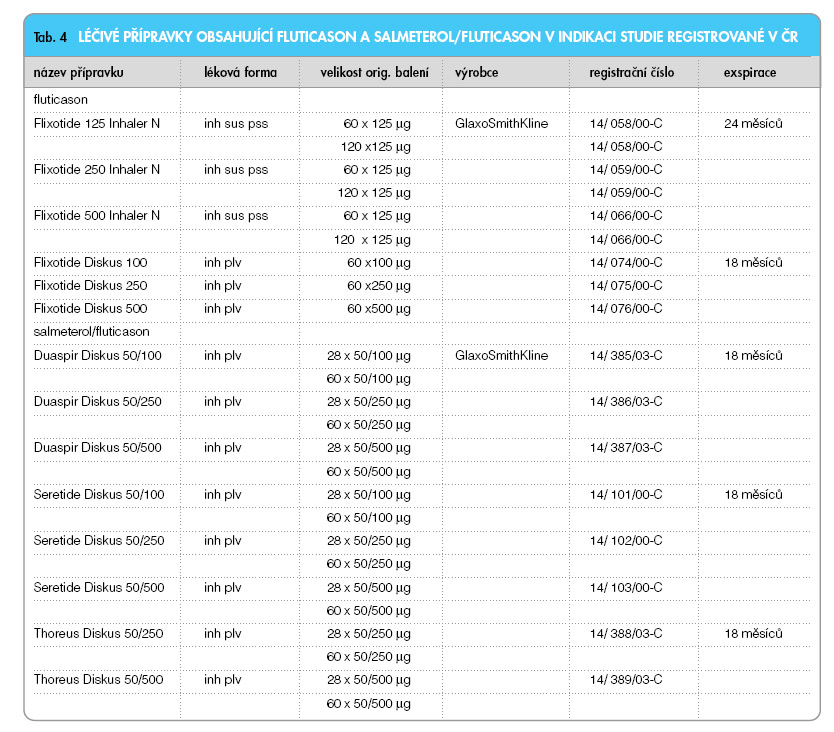
Balení
(viz tab. 4)
Seznam použité literatury
- [1] Greening AP, Ind PW, Northfield M, Shaw G. Added salmeterol versus higher-dose corticosteroid in asthma patients with symptoms on existing inhaled corticosteroid. Allen & Hanburys Limited UK Study Group. Lancet 1994;344: 219–24.
- [2] Woolcock A, Lundback B, Ringdal N, Jacques LA. Comparison of addition of salmeterol to inhaled steroids with doubling of the dose of inhaled steroids. Am J Respir Crit Care Med. 1996;153:1481–8.
- [3] Pauwels RA, Lofdahl CG, Postma DS, Tattersfield AE, O´Byrne P, Barnes PJ, Ullman A. Effect of inhaled formoterol and budesonide on exacerbations of asthma. Formoterol and Corticosteroids Establishing Therapy (FACET) International Study Group. N Engl J Med. 1997;337:1405–11.
- [4] Kips JC, O´Connor BJ, Inman MD, Svensson K, Pauwels RA, O´Byrne PM. A long-term study of the antiinflammatory effect of low–dose budesonide plus formoterol versus high-dose budesonide in asthma. Am J Respir Crit Care Med. 2000;161:996–1001.
- [5] Tattersfield AE, Postma DS, Barnes PJ, Svensson K, Bauer CA, O´Byrne PM, Lofdahl CG, Pauwels RA, Ullman A. Exacerbations of asthma: a descriptive study of 425 severe exacerbations. The FACET International Study Group. Am J Respir Crit Care Med. 1999; 160:594–9.
- [6] Global Strategy for Asthma Management and Prevention. Global Initiative for Asthma. NIH Publication No 02–3659. 2004 Update, 2004.
- [7] Rabe KF, Vermeire PA, Soriano JB, Maier WC. Clinical management of asthma in 1999: the Asthma Insights and Reality in Europe (AIRE) study. Eur Respir J. 2000;16:802–7.
- [8] Bateman ED, Boushey HA, Bousquet J, Busse WW, Clark TJ, Pauwels RA, Pedersen SE; GOAL Investigators Group. Can guideline-defined asthma control be achieved? The Gaining Optimal Asthma ControL Study. Am J Respir Crit Care Med 2004;170:836–44.
- [9] European Community for Coal and Steel. Standardisation of lung function tests as contained in the report of the working party of the European Community for Steel and Coal. Bull Eur Physiopathol Respir. 1983;19:1–95.
- [10] Polgar G, Promadhat V. Pulmonary function testing in children: techniques and standards. Philadelphia: WB Saunders Company. 1971; s. 254.