Opioidy v léčbě chronické bolesti u revmatických onemocnění
V první části sdělení podává autor přehled léčby u revmatoidní artritidy (RA) a osteoartrózy (OA) a soustřeďuje se na problematiku symptomatické léčby bolesti. Nejčastěji používaným lékem pro léčbu bolesti jsou nesteroidní antirevmatika (NSA). Problémem jejich aplikace, zvláště dlouhodobé, je jejich toxicita, a to zejména gastrointestinální (GIT), ale i kardiovaskulární. Jsou diskutovány strategie zaměřené na snížení rizika vzniku GIT vředů a jejich komplikací. Druhá část článku je věnována možným aplikacím opioidů u chronické nemaligní bolesti a především u revmatoidní artritidy (RA) a osteoartrózy (OA). Zatím je málo kontrolovaných studií s opioidy u RA, ale přibývá důkazů o jejich účinnosti u OA. Systematický přehled potvrzoval jejich účinnost, což vedlo k jejich zařazení do Doporučení EULAR pro léčbu OA kyčelních kloubů. Nejvíce údajů je o codeinu, oxycodonu, tramadolu, morphinu a phentanylu. Uplatňují se jak slabé, tak silné opioidy. Mnohem výhodnější je aplikace forem s pomalým řízeným uvolňováním. V závěru jsou uvedena základní pravidla pro aplikaci opioidů a navržen terapeutický algoritmus léčby bolesti u OA.
Úvod
Bolest je nejčastějším symptomem zánětlivých revmatických onemocnění, jako jsou revmatoidní artritida (RA), ankylozující spondylitida (AS), ale i onemocnění degenerativních, jako je např. osteoartróza (OA). Bolest považuje až 65 % pacientů s RA za nejdůležitější symptom, který by měl být léčen [1]. Bolest je nejčastějším symptomem, který pacienta s RA, ale i OA přivádí k lékaři [2]. Bolest je u AS symptomem, který nejvíce ovlivňuje kvalitu života [3], u nemalé části chronických revmatiků však není uspokojivě zvládána. Je to i výrazem toho, že kauzální léčba zatím není dostupná a že i nová biologická léčba RA není u části pacientů dostatečně účinná.
Léčba bolesti u chronických revmatických onemocnění
Léčba neopioidními preparáty
Celosvětově jsou nejčastěji používána k léčbě bolesti u artritid i osteoartrózy nesteroidní antirevmatika (NSA). Především u RA je to i logické z hlediska mechanismu účinku. Bolest u RA je typickým modelem nociceptivní bolesti vznikající na základě interakce mezi některými mediátory zánětu (prostaglandiny) a dalšími molekulami (např. bradykininem), které působí na periferní nociceptory a jsou zodpovědné i za proces periferní senzitizace. Již méně toto platí u osteoartrózy, kde sice také může být příčinou bolesti zánět, ale v řadě případů tomu tak není [4].
Nesteroidní antirevmatika jsou účinnými analgetiky u RA z pohledu medicíny založené na důkazech [5]. Jejich vliv u RA je ryze symptomatický – zmírňují bolest, ztuhlost a zlepšují kvalitu života. Základní revmatický proces neovlivňují – nesnižují reaktanty akutní fáze zánětu, ani nezpomalují rentgenovou progresi.
Nesteroidní antirevmatika byla rozsáhle testována i v indikaci osteoartrózy, a to především v lokalizaci na kolenních kloubech, poněkud méně na kyčelních kloubech a nejméně studií bylo provedeno u OA ručních kloubů. Evropská liga proti revmatismu (EULAR) publikovala svoje Návody na léčbu kolenních a později kyčelních kloubů [6, 7], ve kterých jsou NSA doporučována k léčbě bolesti u tohoto onemocnění. Pracovní skupina EULAR, která připravovala text těchto doporučení, řešila i otázku, které analgetikum má být u OA použito jako první – paracetamol, či nesteroidní antirevmatika? Zatímco některé starší studie ukazovaly účinnost paracetamolu stejnou jako např. účinnost ibuprofenu [8], novější cross-over studie z USA potvrdily vyšší účinnost NSA [9]. Nicméně pokud je úloha paracetamolu analyzována i z pohledu poměru účinnost/toxicita a ceny terapie, je paracetamol v dávce do 4 gramů denně doporučován jako lék první volby u gonartrózy i koxartrózy, a pokud je úspěšný, i pro dlouhodobou léčbu [6, 7]. Stanovisko k aplikaci NSA je obsaženo v bodě 5: NSA v nejnižší účinné dávce by měla být přidána k paracetamolu nebo by ho měla nahradit u pacientů, kteří nemají dostatečnou odpověď po paracetamolu. Přes všechny tyto analýzy je drtivá většina pacientů s OA léčena NSA.
V poslední době se však objevují články, které tuto téměř neotřesitelnou pozici NSA v léčbě OA vidí v poněkud odlišném světle. Diskutuje se zvláště o bezpečnosti NSA především v dlouhodobé léčbě bolesti u OA, ale poněkud překvapivě i o jejich účinnosti. Skupina švédských vědců publikovala v roce 2004 metaanalýzu 23 randomizovaných klinických studií s NSA oproti placebu u OA kolenních kloubů [10]. Studie trvaly 2–13 týdnů a zařazeno bylo celkem 10 845 pacientů. Průměrný rozdíl v úlevě od bolesti na 100mm vizuální analogové škále byl 10,1 mm (95% CI, 7,4–12,8) mezi NSA a placebem nebo také 15,2 %. Tzv. velikost účinku (effect size) byla 0,32, což je obvykle interpretováno jako efekt malý. Je možné si položit otázku, zdali je vůbec tento rozdíl klinicky relevantní. O tom, že možná není, svědčí výsledky studie Tubacha a kol. [11]. Pokusili se v prospektivní studii definovat, jaké je pro pacienta „minimálně klinicky důležité zlepšení". Zjistili, že u OA kolenních kloubů je to 19,9 mm nebo také 40 %. Tedy evidentně více, než je zjištěný rozdíl mezi NSA a placebem ve výše zmíněné metaanalýze [10].
Mnohem více výhrad vůči NSA u OA je však z hlediska bezpečnosti. Dlouhá léta byla v popředí obava z nežádoucích účinků NSA v oblasti gastrointestinálního traktu. Bylo dokumentováno, že ze 100 pacientů léčených 1 rok kontinuálně NSA je 1–2 % hospitalizováno pro komplikace vředů, krvácení, perforace či obstrukce [12]. Počet úmrtí na tyto komplikace se odhaduje na 16 000 ročně v USA. Většina pacientů s OA je starších a u těchto pacientů je riziko vzniku gastroduodenálních vředů a jejich komplikací 4x zvýšené [13]. Pacienti s OA jsou obvykle polymorbidní, což dále gastrotoxicitu NSA zvyšuje. Vyžadují také léčbu dalšími medikamenty, např. malými dávkami kyseliny acetylsalicylové (ASA), což opět zvyšuje riziko vzniku vředů [14]. Prevence vzniku GIT komplikací po aplikaci NSA spočívá jednak ve vytipování rizikových pacientů, jednak v přijetí efektivních gastroprotektivních opatření. Vysoký stupeň rizika pro pacienta představuje předcházející krvácení z GIT nebo přítomnost vředové choroby gastroduodenální. Menší stupeň rizika představuje vyšší věk (nad 65 let), současné používání ASA, warfarinu nebo kortikosteroidů [15]. Pravděpodobně nezávislý rizikový faktor vzniku NSA gastropatie představuje infekce Helicobacter pylori [16]. Vyšší riziko je i při kombinování více NSA najednou či při používání vyšších dávek NSA.
Prevencí vzniku vředů indukovaných NSA může být podávání gastroprotektivních léků, především inhibitorů protonové pumpy [17] nebo misoprostolu. Zatímco misoprostol se používá velmi málo (časté nežádoucí účinky, vysoká cena), stalo se používání inhibitorů protonové pumpy téměř univerzální, a to jak v případě primární prevence (pacient s větším počtem rizikových faktorů), tak v případě sekundární prevence GIT NÚ nesteroidních antirevmatik.
Druhým směrem v prevenci gastropatie indukované NSA je podávání COX-2 specifických léků, tzv. koxibů, které prokazatelně vyvolávají méně vředů indukovaných GIT, ale především je po nich redukován počet závažných komplikací (tzv. PUB – perforace, ulcerace, krvácení) [18–20]. Tyto nezpochybnitelné přednosti koxibů jsou však doprovázeny některými méně příznivými faktory: a) lepší GIT tolerance koxibů se ztrácí při současném podávání malých dávek ASA; b) koxiby mají pravděpodobně vyšší výskyt kardiovaskulárních nežádoucích účinků (viz dále); c) vyšší cena koxibů. Za zvláštní zmínku stojí především velmi obsáhle diskutovaný problém kardiovaskulární toxicity koxibů. Vyšší výskyt infarktu myokardu byl zaznamenán po rofecoxibu (oproti naproxenu) již ve studii VIGOR [18], nicméně v podstatě definitivní potvrzení přinesla až dlouhodobá prospektivní studie ADAPT [21]. Na základě této studie byl rofecoxib stažen výrobcem dobrovolně z distribuce. Nejednoznačná je situace kolem dalších koxibů, především celecoxibu, valdecoxibu a lumiracoxibu. Nejvíce dat je o celecoxibu, výsledky nicméně vyznívají nejednoznačně. Zatímco některé studie protrom- bogenní účinek nenacházejí [22], jiné naopak ano [23]. Vyšší riziko kardiovaskulárních NÚ bylo nalezeno i po aplikaci valdecoxibu u pacientů po kardiovaskulární operaci [24]. Evropská léková agentura (EMEA) vydala své stanovisko v červnu 2005, ve kterém zvýšené kardiovaskulární riziko akceptuje jako tzv. class efect (efekt celé třídy) koxibů [25]. Podávání koxibů také kontraindikuje u pacientů s prodělaným i. m. či periferní arteriosklerózou. Nicméně konstatuje fakt, že dlouhodobá data o kardiovaskulární toxicitě neselektivních NSA nejsou známa a doporučuje provedení prospektivních studií. Je tedy možné, že může jít i o class efect všech NSA.
Lze tedy shrnout do několika bodů. NSA nejsou ideálním lékem pro všechny pacienty s chronickou revmatickou bolestí. U části pacientů s velmi silnou bolestí nejsou dostatečně účinná, protože mají určitý strop účinnosti a zvyšování dávek nepřijatelně zvyšuje rizika NÚ. U části pacientů vyvolávají NSA závažné nežádoucí účinky, které pacienta přímo ohrožují na životě. A u další části pacientů jsou NSA úplně kontraindikována. Je proto logické, že pro celou skupinu těchto pacientů je nutné hledat alternativní řešení. U pacientů s mírnou intenzitou bolesti může jít o prostá analgetika typu paracetamolu či jiných včetně kombinací, pro pacienty se střední a silnější bolestí jsou alternativou analgetika opioidní.
Opioidy v léčbě chronické nemaligní bolesti
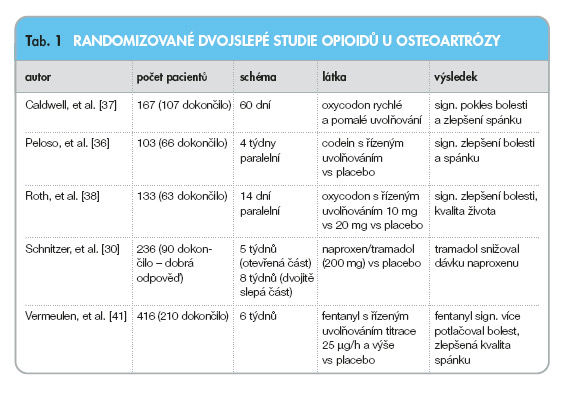
Opioidy jsou dlouhodobě akceptovány jako vysoce účinná analgetika u akutní bolesti (např. pooperační) a u chronické maligní bolesti. Až asi do roku 1990 platilo, že opioidy nejsou doporučovány (někde dokonce kontraindikovány) u chronické nemaligní bolesti. V roce 1996 publikoval analýzu studií opioidů u chronické nemaligní bolesti Portenoy [26] a na základě této práce a některých dalších došlo ke změně, když např. Americká společnost pro léčbu bolesti (American Pain Society) uveřejnila doporučení: „Opioidy mohou být používány u nemocných s RA a OA v případech, kdy není ostatními prostředky nefarmakologické i farmakologické léčby dosaženo dostatečné úlevy od bolesti." [27] Začalo přibývat důkazů o účinnosti a bezpečnosti aplikace opioidů u chronické nemaligní bolesti (tab. 1)
a byla definována základní pravidla pro používání opioidů v této indikaci [28] (tab. 2).
Autoři zdůrazňují především potenciální výhody aplikace opioidů, jakými může být třeba absence závažných orgánových komplikací. Nicméně u části lékařů stále přetrvává nedůvěra v aplikaci především silných opioidů a poukazují přitom na možné nežádoucí účinky, vznik závislosti, tolerance a nedostatek účinnosti.
Výběr opioidů, které jsou dostupné ve výhodných formách s kontrolovaným dlouhodobým uvolňováním, spočívá ve volbě mezi slabými opioidy, které tvoří tzv. stupeň II analgetického žebříku WHO, a mezi silnými opioidy (WHO III. stupeň). Mezi často používané slabší opioidy patří tramadol, codein, dihydrocodein, dextropropoxyphen a tilidin, mezi silné opioidy pak různé formy dlouhodobě působícího morphinu, oxycodonu, hydromorphon, buprenorphin a fentanyl.
Slabé opioidy v léčbě bolesti u osteoartrózy
Relativně nejvíce studií u osteoartrózy ze skupiny slabých opioidů má tramadol. V dvojitě slepé studii v délce 13 týdnů u gonartrózy byl tramadol účinnější než placebo [29]. V několika dalších studiích byl tramadol stejně účinný jako NSA (diclofenac, ibuprofen, naproxen) [30, 31]. Roth potvrdil účinnost tramadolu v léčbě tzv. průlomové bolesti. Šlo o pacienty s gonartrózou, kteří byli léčeni kontinuálně NSA a došlo ke vzplanutí bolesti [32]. Možnost přidání tramadolu k NSA a možnost redukce dávky NSA testoval ve své dvojitě slepé studii úspěšně Schnitzer a spol. [30]. Ve srovnávacích studiích s NSA je snášenlivost tramadolu většinou mírně horší než u NSA a počet pacientů, kteří předčasně ukončí léčbu, větší. Nicméně výhodou je, že se nevyskytují závažné komplikace parenchymatózních orgánů jako po NSA. Tramadol je indikován u OA u pacientů, kteří nemají dostatečnou úlevu od bolesti po NSA, dále u pacientů, kteří nesnášejí NSA nebo u kterých jsou NSA zcela kontraindikována. Tramadol může NSA nahradit nebo může být s NSA kombinován. Začínáme vždy menšími dávkami a titrujeme nejnižší účinnou dávku. Výhodné jsou především retardované formy.
V nedávné době byla zavedena do distribuce kombinovaná tableta obsahující 37,5 mg tramadolu a 325 mg paracetamolu. Tato kombinace se osvědčila u řady modelů akutní bolesti a pozitivní byla rovněž metaanalýza těchto studií [33]. Kombinace tramadol/paracetamol byla zkoušena i ke krátkodobé léčbě vzplanutí bolesti u OA. Pacienti byli randomizováni do studie, pokud při kontinuální léčbě NSA/koxiby prodělávali akutní vzplanutí bolesti. Dostávali denně 2 tablety kombinace tramadol/paracetamol, nebo placebo ke stávající léčbě NSDA po dobu 10 dní [34]. Došlo k signifikantnímu poklesu bolesti oproti placebu. Delší byla studie s aplikací kombinace tramadol/paracetamol, do které byli zařazováni pacienti s chronickým low back pain nebo gonartrózou. Studie trvala 4 týdny a srovnávacím lékem byla kombinace codeinu (30 mg) s paracetamolem (300 mg). Pacient užíval 1–2 tablety či kapsle každých 4–6 hodin do maximální dávky 10 tablet denně. Oba režimy byly stejně analgeticky účinné při lepší toleranci kombinace tramadol/paracetamol [35].
Dvojslepou randomizovanou kontrolovanou studii s codeinem s kontrolovaným uvolňováním u nemocných s gonartrózou a koxartrózou oproti placebu provedl Peloso a kol. [36]. Iniciální dávka codeinu, kterou pacient mohl titrovat, byla 50 mg každých l2 hodin, takže výsledná průměrná dávka po 4 týdnech byla 159 mg codeinu každých 12 hodin. Pokles bolesti (WOMAC A) byl po codeinu 44,8 %, zatímco po placebu 12,3 % (p = 0,0004). Konzistentní výsledky byly i v sekundárních ukazatelích účinnosti včetně kvality spánku a konsumpce únikového analgetika (paracetamolu). Nežádoucí účinky typické pro opioidy byly relativně velmi četné (např. konstipace 49 % vs 11 % placebo, somnolence 39 % vs 10 %, nevolnost 33 % vs 8 %). Autoři se domnívají, že počet těchto nežádoucích účinků by byl menší při pozvolnější eskalaci dávky [36].
Silné opioidy v léčbě bolesti u OA
Oxycodon byl zkoušen u bolestivé osteoartrózy v dvojitě slepé kontrolované studii, která trvala 30 dní a bylo do ní zařazeno 107 pacientů. Jedna skupina pacientů byla léčena oxycodonem v kontrolovaném uvolňování 2x denně 10 mg, druhá skupina pak oxycodonem s rychlým uvolňováním (5 mg plus 325 mg paracetamolu) 4x denně. Tyto iniciální dávky bylo možno titrovat výše. Intenzita bolesti a kvalita spánku se zlepšily oproti placebu v obou větvích léčených aktivní medikací oproti placebu (p = 0,0001). Forma kontrolovaného uvolňování oxycodonu byla lépe tolerována a počet nežádoucích účinků a přerušení léčby byl menší [37].
Oxycodon ve formě kontrolovaného uvolňování byl u bolesti při OA zkoušen i ve studii Rotha [38]. Pacienti dostávali buď oxycodon v kontrolovaném uvolňování 10 mg denně či 20 mg denně, nebo placebo. Dávky 20 mg denně byly účinnější než placebo v ovlivnění bolesti, kvality spánku i kvality života.
Buprenorphin ve formě transdermální náplasti byl zkoušen u 3 255 pacientů s chronickou bolestí – 26 % trpělo bolestí způsobenou nádorem, 33 % trpělo bolestmi zad, 22 % osteoartritickou bolestí, 17 % osteoporotickou a 10 % neuropatickou bolestí. Před terapií buprenorfinem byli pacienti převážně léčeni podle 2. či 3. stupně žebříčku WHO. U 77 % pacientů byla podána nejnižší dávka buprenorfinu 35 mg/hod., 45 % pacientů navíc užívalo ještě tramadol či tilidin/naloxon. 81 % pacientů po podání buprenorfinu označilo ústup bolesti jako dobrý či velmi dobrý. Nežádoucí účinky byly zaznamenány podobné jako u jiných opiátů, avšak byly mírnější. Nejčastěji se vyskytující erytém (4 %) a pruritus (1 %) trvaly pouze přechodnou dobu [44].
Morphin ve formě tablet s rozšířeným uvolňováním pro podávání lx denně byl zkoušen v dvojslepé studii u silné nekontrolované bolesti u OA kyčelních a kolenních kloubů [39]. Kapsle obsahovaly 2 složky: rychle uvolňovaný a pomalu uvolňovaný morphin v dávce 30 mg. Jednou denně podávaný morphin byl účinnější než placebo v léčbě bolesti a zlepšoval kvalitu spánku.
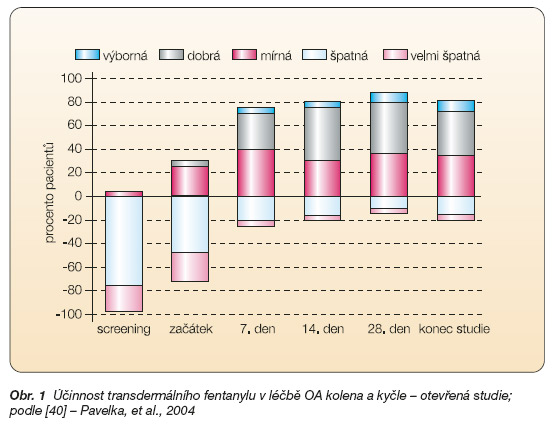
Transdermální fentanyl byl zkoušen v léčbě silné bolesti u OA i RA v otevřené pilotní studii Pavelky a spol. [40]. Do studie bylo zařazeno 104 pacientů s RA a 159 pacientů s OA, studie trvala 28 dní a jeden týden detrakce. Pacienti dostávali 1 náplast na 72 hodin. Iniciální velikost náplasti byla 25 mg/hod. s možností titrace a užití náplastí 50 mg/ hod. Při screeningu byla adekvátní kontrola bolesti přítomna pouze u 4 % pacientů. Při náběhové fázi studie mohla být dávka jejich NSA či slabých analgetik zvyšována na maximální tolerovanou úroveň. Tímto opatřením bylo dosaženo dostatečné kontroly bolesti u 29 % pacientů. Na konci prvního týdne studie bylo dosaženo dostatečné kontroly bolesti u 75 % pacientů, tento počet se zvyšoval až na 88 % na konci 4. týdne studie (obr. 1).
Nauzea se vyskytovala ve druhém týdnu u 53 % pacientů s poklesem na 44 % v týdnu 4. Tato nauzea byla většinou hodnocena jako mírná. Většina pacientů (64 %) hodnotila léčbu jako úspěšnou. Výsledky této otevřené studie s transdermálním fentanylem byly potvrzeny v nedávno dokončené dvojitě slepé studii, která byla poprvé prezentována na kongresu EULAR ve Vídni v červnu 2005 [41]. Do studie bylo zařazeno celkem 399 pacientů, kteří měli pokročilou OA kolenních a kyčelních kloubů, takže již byli zařazeni na čekací listinu na endoprotézu kloubu, a jejichž bolest byla nedostatečně kontrolována NSA a slabými analgetiky. Po náběhovém týdnu následovala 6týdenní dvojitě slepá fáze s možností titrace dávky. Ve stabilní terapii NSA a slabými analgetiky bylo během studie normálně pokračováno. Dávka mohla být titrována z 1 náplasti (na 72 hod.) po 25 mg/h až na 4 náplasti. Fentanyl poskytoval signifikantně větší úlevu od bolesti než placebo (p = 0,007) v primárním kritériu (VAS AUC) a v několika sekundárních kritériích, např. v kvalitě života či spánku. Nejčastěji se vyskytujícími nežádoucími účinky byly nauzea, zvracení, somnolence, bolesti hlavy a zácpa, takže studii dokončilo asi 50 % pacientů.
Pracovní skupina EULAR ve výše zmíněných Doporučeních pro léčbu kyčelních kloubů [7] uvádí použití opioidů jako postup kompatibilní s principy medicíny založené na důkazech. Jako doporučení č. 6 je zde uvedeno: „Opioidní analgetika s paracetamolem nebo bez něj jsou užitečnou alternativou léčby bolesti u nemocných, u kterých jsou NSA (včetně koxibů) neúčinná, nedobře snášená nebo kontraindikovaná."
Použití opioidů v léčbě bolesti u revmatoidní artritidy
Nejvhodnější nepřímou léčbou bolesti je u RA dosažení remise onemocnění, či alespoň docílení velmi nízké aktivity onemocnění aplikací některých tzv. agresivních léčebných postupů, jako je kombinace více chorobu modifikujících léků (DMARDs), jako je např. methotrexat, sulfasalazin, leflunomid, ciclosporin, nebo aplikace biologických léků blokujících TNF [42]. Velmi často se u těchto pacientů aplikují také kortikosteroidy. Pokud bolest přesto přetrvává, jsou lékem první volby nesteroidní antirevmatika. Podle epidemiologických studií užívá NSA až kolem 80 % pacientů. Vyvolávají však častěji NSA indukovanou gastropatii než v jiných indikacích. Důvody jsou zřejmé: delší doba podávání, vyšší dávky, současná léčba kortikosteroidy, bisfosfonáty, konkomitující systémové onemocnění. Bolest bývá také někdy velmi silná, a to zvláště při některých komplikacích RA (neuropatická bolest, bolest při vaskulitidě, bolest při kompresivní fraktuře při sekundární osteoporóze, cervikální myelopatii, úžinových syndromech atd.). U části pacientů je účinek NSA opět nedostačující nebo nejsou tolerována. Logickou volbou mohou být opioidy. Bohužel nebyly provedeny žádné randomizované kontrolované studie s opioidy v indikaci RA, pokud nebereme v úvahu smíšené studie s OA a RA, kde však nebyla kohorta pacientů s RA hodnocena zvlášť [40]. Přesto Americká společnost pro léčbu bolesti doporučuje opioidy v léčbě bolesti u RA [27].
Doporučení pro aplikaci opioidů u chronické nemaligní bolesti u revmatických onemocnění
Pro aplikaci opioidů v indikaci chronické nemaligní bolesti byla publikována celá řada návodů [43]. Jednoduché zmírnění bolesti ve smyslu redukce intenzity na škále nemůže být jediným cílem terapie. Na druhé straně docílení stavu absolutně bez bolesti není realistické. Terapie by měla být motivována kritérii, jako je kvalita života, zlepšení funkce a zvýšení psychosociální aktivity.
Před nasazením opioidů u revmatiků je nutné položit si několik otázek. První a nejdůležitější otázkou u RA je, zdali byly využity všechny možnosti ke snížení aktivity revmatoidní synovitidy, tzn. kortikosteroidy, DMARDs a jejich kombinace, biologické léky, intraartikulární léčba a nesteroidní antirevmatika. Tyto léky se zpravidla také kombinují.
Před nasazením opioidů u OA si rovněž klademe otázku, zdali byly adekvátně použity metody nefarmakologické i farmakologické léčby (slabá analgetika, NSA, i.a. léky, SYSADOA). Pokud byly v obou indikacích použity možnosti výše zmíněné léčby a přetrvává bolest nejméně střední intenzity, je možné uvažovat o aplikaci opioidů.
Možnými vylučujícími kritérii pro aplikaci opioidů jsou psychická a psychiatrická onemocnění (výrazná deprese, fobie, psychosomatická bolest), dále léková závislost a zneužívání psychotropních látek. Nejedná se o absolutní kontraindikace podání opioidů.
Vzdělání pacientů a informace o léčbě jsou integrální součástí konceptu léčby bolesti u chronických pacientů. Při předepisování jakéhokoliv opioidu by měly být definovány realistické cíle. Účinnost léků, ale i možné nežádoucí účinky by měly být pacientovi realisticky vysvětleny. Bazální pravidla pro léčbu mohou být aplikována z návodů WHO pro léčbu nádorové bolesti [42]. Procedurální návody a kritéria pro přerušení léčby (tab. 3) by měly být definovány ve formě písemného dokumentu před zahájením léčby.
Toto vede k vytvoření strukturovaného intervalu, který je periodicky vyhodnocován pomocí standardizovaných postupů. Léčba není automaticky celoživotní. Špatná spolupráce (compliance) při léčbě a paralelní preskripce by měla být detekována včas. Vždy je nutné pacienty upozorňovat na farmakologické interakce s jinými psychotropními léky. Pacient by měl být také upozorněn na možnost fyzické závislosti, na nebezpečí vzniku detrakčního syndromu při náhlém ukončení léčby opioidy a na velmi malou možnost vzniku závislosti.
Závěr
Postavení opioidů v léčbě revmatoidní artritidy je stále kontroverzní a jsou nutné další studie. Naproti tomu přibývá důkazů o účinnosti opioidů u osteoartrózy. Indikovány jsou především u pacientů, kde jsou slabá analgetika a NSA nedostatečně účinná, vyvolávají nežádoucí účinky nebo jsou kontraindikovaná. Opioidy se tak stávají další alternativou léčby chronické nemaligní bolesti. Bezpečně však mohou být podávány pouze při akceptování základních pravidel pro podávání těchto léků a výběru vhodných pacientů (tab. 4).
Seznam použité literatury
- [1] Anderson KO, Bradley LA, Turner RA, et al. Pain behaviour of rheumatoid arthritis patiens enrolled in experimental drug trials. Arthritis Care Res 1994; 7: 64–68.
- [2] Cramer P, Hochberg MC. Osteoarthritis. Lancet 1997; 350: 503–508.
- [3] Pavelka K, Forejtová Š, Vedral K, et al. Kvalita života nemocných s ankylozující spondylitidou a možnosti jejího ovlivnění. V tisku.
- [4] Dieppe P, Lohmander L. Pathogenesis and management of pain in osteoarthritis. Lancet 2005; 365: 965–973.
- [5] Pisetsky DS, Clair W. Progress in the treatment of rheumatoid arthritis. JAMA 2001; 286: 2787–2791.
- [6] Jordan KM, Arden NK, Doherty M, et al. EULAR recommendations 2003: an evidence based medicine approach to the managment of knee OA: report of the task force of the Standing Committee for International Clinical Studies Including Therapeutic Trials (ESCICIT). Ann Rheum Dis 2003; 62: 1145–1155.
- [7] Zhang W, Doherty M, Arden N, et al. EULAR evidence based recommendations for the managment of hip osteoarthritis: report of task force of the EULAR Standing Committee for International Clinical Studies Including therapeutics (ESCISIT). Ann Rheum Dis 2005.
- [8] Bradley JA, Brandt KD, Katz BP, et al. Treatment of knee osteoarthritis: relationship of clinical features of point inflammation to the response to a nonsteroidal antiinflammatory drug or pure analgesic. J Rheumatol 1992; 19: 1950–1954.
- [9] Pincus T, Callahan LF, Wolfe F. Artrhotec compared to acetaminophen /ACTA/: a clinical trial in patiens with osteoarthritis /OA/ of the hip or knee. Arthritis Rheum 1999; 42S: 404.
- [10] Bjordal JM, Ljungren AE, Klovning A, et al. Non-steroidal anti-inflammatory drugs, includin cyclo-oxygenase inhibitors, in osteoarthritic knee pain: meta-analysis of randomised placebo controlled trials. BMJ 2004; 329: 1317–1320.
- [11] Tubach F, Ravaud P, Baron G, et al. Evaluation of clinically relevant changes in patient reported outcomes in knee and hip osteoarthritis: the minimal clinically important improvement. Ann Rheum Dis 2005; 64: 29–33.
- [12] Singh G, Triadafilopoulos G. Epidemiology of NSAID – induced gatrointestinal complications. J.Rheumatol 1999; 26 (Suppl. 56): 18–24.
- [13] Wolfe MM, Liechtenstein D, Singh G. Gastrointestinal toxicity of nonsteroidal anti-inflammatory drugs. N Engl J Med 1999; 340: 1888–1899.
- [14] Lanas AQ, Bajadér E, Serrano P, et al. Nitrovasodilatators, low dose aspirin, other nonsteroidal antiiflammatory drugs, and the risk of upper gastrointestinal bleeding. N Engl J Med 2000; 343: 834–839.
- [15] Lanas AQ. Gastrointestinal injury from NSAID therapy. How to redukce the risk of complications. Postgrad Med 2005; 117: 23–31.
- [16] Chan FK, Chung SC, Suen BY. Preventing recurrent upper gastrointestinal bleeding in patiens with Helicobacter pylori infection who are taking low-dose aspirin or naproxen. N Engl J Med 2001; 344: 967–973.
- [17] Kimmey MB, Lanas A. Reviw article: appropriate use of proton pump inhibitors with traditional nonsteroidal anti-inflammatory drugs and COX-2 selective inhibitors. Aliment Pharmacol Ther 2004; 19 (Suppl): 60–65.
- [18] Bombardier C, Laine L, Reicin A, et al. Comparison of upper gastrointestinal toxicity of rofecoxib and naproxen in patiens with rheumatoid arthritis. N Engl J Med 2000; 343: 1520–1528.
- [19] Silverstein FE, Faich G, Goldstein JL, et al. Gastrointestinal toxicity with celecoxib vs nonsteroidal anti-inflammatory drugs for osteoathritis and rheumatoid arthritis: the CLASS study: a randomized controlled trial. Celecoxib. Long-term Arthritis Safety Study. J Am Med Assoc 2000; 284: 1247–1255.
- [20] Farkouh ME, Kirshner H, Harrington RA, et al. Comparison of lumiracoxib with naproxen and ibuprofen in the Therapeutic Arthritis Research and Gastrointestinal Event Trial Lancet 2004; 364/9435/: 675–684.
- [21] Solomon SD, McMurray JV, Pfeffer MA, et al. Cardiovascular risk associated with celecoxib use in a large, randomized clinical trial for colorectal adenoma prevention. N Engl J Med 2005; 351: 1071–1080.
- [22] Solomon SD, McMurray JJ, Pfeffer MA, et al. Adenoma Prevention with Celecoxib in a clinical trial for colorectal adenoma prevention. N Engl J Med 2005; 352: 1071–1080.
- [23] Mamdani M, Rochon P, Juurlink DN, et al. Effect of selective cyclooxygenase -2 inhibitors and naproxen on short-term risk of acute myocardial infarction in the elderly. Arch Inter Med 2003; 163: 181–186.
- [24] Nussmeier NA, Whelton AA, Brown MT, et al. Complications of the COX-2 inhibitors parecoxib and valdecoxib after cardiac surgery. N Engl J Med 2005; 352: 1081–1091.
- [25] EMEA Public statement. EMEA announces regulatory action on COX-2 inhibitors, June 2005.
- [26] Portenoy RK. Opioid therapy for chronic nonmalignat pain: A review of the critical issues. J Pain and Symptom Management 1996; 11: 203–217.
- [27] American Pain Society: Guideline for the management of pain in osteoarthritis, rheumatoid arthritis and juvenile arthritis. Ed. Simon L, Lipman A, Jacís A, et al. 2 ed., 2002.
- [28] Griesinger N, Sittl R, Jost R, et al. The role of opioid analgesics in rheumatoid disease in the elderly population. Drug Aging 2003; 20: 571–583.
- [29] Fleischman R, et al. Safety and efficacy of Tramadol. For the signs symptoms of Osteoartritis. Arthritis Rheum 1999; 42: S144.
- [30] Schmitzer TJ, Kamin M, Olson WH. Tramadol allows reduction of naproxen dose among patients with naproxen – responsive osteoarthritis pain: a randomized, double-blind, placebo-controlled study. Arthritis Rheum 1999; 42: 1370–1377.
- [31] Dalgin, et al. Arthritis Rheum 1997; 40 (suppl): 86.
- [32] Roth S. Efficacy and safety of tramadol HCl in breakthrough musculosceletal pain attributed to osteoarthritis. J Rheumatol 1998; 25: 1358–1362.
- [33] Edwards JE, McQuay HJ, Moore RA. Combination analgesic efficacy: individual patient data meta analysis of single – dose oral tramadol plus acetaminophen in acute postoperative pain. J Pain Symptom Manage 2002; 23: 121–130.
- [34] Silverfield JC, Kamin M, Wu, SC. Tramadol/acetaminophen combination tablets for the tretament of osteoarthritis flare pain: a multicenter, outpatient, randomized, double blind placebo controlled, paralele group, add on study. Clin Ther 2002; 24: 282–297.
- [35] Mullican WS, Lacy JR. Tramadol/acetaminophen combination capsules for the management of chronic pain a comparative trial Clin Ther 2001; 23: 1429–1445.
- [36] Peloso PM, Bellamy N, Bensen W, et al. Double blind randomized placebo controlled trial of controlled release codeine in the treatment of osteoarthritis of the hip or knee. J Rheumatol 2000; 27: 764–771.
- [37] Caldwell JC, Halle ME, Boyd RE, et al. Treatment of osteoarthritis pain with controlled release oxycodone or fixed combination oxycodone plus acetaminophen added to nonsteroidal antiinflammatory drugs: a double blind, randomized, multicenter, placebo controlled trial. J Rheumatol. 1999; 26: 862–869.
- [38] Roth SH, Fleischman RM, Burch FX, et al. Around-the clock, controlled relase oxycodone therapy for osteoarthritis – related pain: placebo controlled trial and long-term evaluation. Arch Intern Med 2000; 160: 853–860.
- [39] Caldwell JR, Rapoport RJ, Davis JC, et al. Efficacy and safety of a once daily morphine formulation in chronic, moderateto severe osteoarthritis pain: results from a randomized placebo-controlled, double blind trial and an open-label extension trial. J Pain and Sympt Manag 2002; 23: 278–291.
- [40] Pavelka K, Loet XL, Bjorneboe O, et al. Benefits of transdermal fentanyl in patiens with rheumatoid arthritis or with osteoarthritis of the knee or hip: an open-label study to asses pain control. Curr Med Res and Opinion 2004; 20: 1967–1977.
- [41] Vermeulen R, Richarz V. Randomized, double blind, placebo-controlled, parallel group, multicentre trial to investigate Durogesic in comparison to placebo in subjects with moderate to severe pain induced by osteoarthritis of the hip or the knee, who are in need of and waiting for hip or knee replacement. EULAR 2005; Vídeň, Abstrakt.
- [42] Pavelka K. Biologická léčba revmatoidní artritidy a dalších revmatických onemocnění. Remedia 2005; 1: 53–66.
- [43] WHO. Cancer pain relief. 2nd ed. Geneva WHO, l996.
- [44] Radbruch L. Buprenorphine TDS: use in daily practice, benefits for patients. Int J Clin Pract Suppl 2003; 133: 19–22.