Současný přístup k diagnostice a léčbě tuberkulózy
Sohrn:
Tuberkulóza (TB) provází lidstvo po celou jeho historii. Navzdory faktu, že její původce Mycobacterium tuberculosis byl odhalen před více než stoletím a déle než padesát let již máme k dispozici základní řadu léků pro léčbu této nemoci, představuje i nadále celosvětovou hrozbu jak počtem nakažených a nemocných, tak i mortalitou. V současné době je v České republice epidemiologická situace dobrá, incidence a prevalence TB je jednou z nejnižších v celé Evropě. Je to dáno jednak kvalitní léčbou a vyšetřováním kontaktů a jejich sledováním, dobrou politikou chemoprofylaxe a chemoprevence, ale i izolací nemocných po dobu jejich infekčnosti. BCG vakcinace je v ČR od roku 2011 selektivní, což znamená, že jsou očkováni pouze rizikoví novorozenci, navzdory tomu nestoupají počty dětí nemocných TB. Určité změny v epidemiologii TB lze očekávat v Evropě s migračními vlnami ze zemí s vysokým výskytem TB, včetně multirezistentních forem. Čas ukáže, jak se dokážeme s těmito vlivy v našem systému kontroly TB vyrovnat, nicméně vzhledem k nízkému počtu migrantů u nás zřejmě k významným nárůstům počtu nemocných TB nedojde.
Key words: tuberculosis – epidemiology – diagnosis – treatment – prevention.
Summary:
Tuberculosis (TB) accompanies humans throughout their entire history. Despite the fact that etiologic agent of TB, Mycobacterium tuberculosis, was described more than one century ago and for more than half of century we have basic line of antituberculous drugs, TB still represents global threat, with respect both to the number of infected individuals and to mortality. The current epidemiologic situation in the Czech Republic is optimistic, with incidence and prevalence values being one of the lowest in Europe. This is due to a quality treatment system and contact tracing and investigation, good policy of chemoprevention and chemoprophylaxis, and also due to isolation of all patients with contagious forms of TB. BCG vaccination in the Czech Republic is selective since 2011, i.e. only newborns at higher risk of TB are vaccinated. Despite this approach, the number of children with TB does not grow. Some changes in epidemiology of TB might be expected due to the migration waves from the countries with higher prevalence of TB, multidrug resistant forms included. Time will show how we can cope with these influences in our system of TB control; however, given the low numbers of migrants in the Czech Republic, changes in TB epidemiology will probably not be significant.
Úvod
Tuberkulóza (TB) je celosvětově rozšířené infekční onemocnění, které způsobuje skupina obligátních patogenů označovaná jako Mycobacterium tuberculosis complex. Toto bakteriální společenství zahrnuje několik blízce příbuzných druhů – Mycobacterium tuberculosis, Mycobacterium bovis, Mycobacterium africanum, Mycobacterium microti, Mycobacterium canettii a Mycobacterium pinnipedii. Vyvolavatelem většiny onemocnění je Mycobacterium tuberculosis, Mycobacterium bovis se uplatňuje v České republice jen výjimečně a onemocnění způsobená ostatními druhy jsou zcela raritní. Historie sepětí mykobakterií a lidstva sahá až do neolitu a lidský druh mykobakterie je pravděpodobně starší než druh bovinní. Přítomnost genomu M. tuberculosis byla prokázána v kostních ostatcích levantinské populace z doby před více než 8 000 lety [1].
Epidemiologie
Charakter přenosu M. tuberculosis byl a je závislý na způsobu života, na hygienických návycích, geografické poloze i na stavu imunity. V současné době vykazují epidemiologické ukazatele TB zcela rozdílný vývoj v rozvinutých zemích, kde incidence onemocnění obecně klesá, v kontrastu se zeměmi s nízkou životní úrovní, v nichž přetrvává zcela neúnosná situace s obrovským výskytem nemoci i s mortalitou. Tuberkulóza je v současnosti druhou nejčastěji smrtící infekční chorobou světa (po AIDS). Nicméně pokroky, které byly učiněny v kontrole TB, jsou v celosvětovém měřítku nemalé. Mortalita v důsledku onemocnění TB klesla o 47 % oproti roku 1990, což ve skutečnosti znamená, že politika prosazování efektivní diagnostiky a léčby TB zachránila 43 milionů životů v období let 2000–2014. Incidence TB klesla celosvětově v průměru o 1,5 % od roku 2000. Počet hlášených případů z minulého roku sice vzrostl oproti předchozím letům, je to ale dáno spíše zlepšením systému hlášení případů než vzestupem počtu nemocných.
Navzdory těmto pokrokům ale TB v roce 2014 zabila 1,5 milionu lidí (1,1 milionu HIV‑negativních a 0,4 milionu HIV‑pozitivních). Celosvětově onemocnělo v roce 2014 tuberkulózou 9,6 milionu lidí; 5,4 milionu mužů, 3,2 milionu žen a 1,0 milionu dětí; 12 % z těchto nemocných bylo zároveň HIV‑pozitivních. Z tohoto počtu bylo 480 000 případů multirezistentní TB (multidrug‑resistant tuberculosis, MDR‑TB), tedy onemocnění s původcem rezistentním na dvě základní antituberkulotika, isoniazid a rifampicin. Počet infikovaných jedinců je ještě vyšší, téměř dvě miliardy obyvatel planety Země [2].
Česká republika patří k zemím s velmi účinnou kontrolou TB a se stále klesající incidencí této nemoci, což je dáno jednak naší geografickou polohou, životní úrovní, historicky rozsáhlými zkušenostmi s bojem proti této nemoci a také poměrně striktními právními předpisy upravujícími zacházení s jedinci s průkazem infekčního onemocnění či s pouhým podezřením na ně. V roce 2014 bylo hlášeno do registru TB ČR celkem 512 onemocnění TB všech forem a lokalizací a jejich recidiv (4,9 onemocnění/100 000 obyvatel). Počty recidiv TB jsou v ČR nízké (3,5 %), což svědčí o dobrém systému léčby. Podle informací J. Wallenfelse z Národní jednotky dohledu nad TB onemocnělo tuberkulózou v roce 2014 pouze 6 dětí a bylo hlášeno pouze 6 případů MDR‑TB a 3 případy TB u HIV-pozitivních jedinců; 22 nemocných v tomto roce na TB zemřelo.
Politika kontroly TB v České republice je tedy nepopiratelně efektivní a nepotvrdily se obavy, že zrušení plošné vakcinace bude mít dopad – hlavně v populaci dětí – na zvýšení incidence TB. Rizikovou skupinou pro TB jsou převážně lidé bez domova, kteří spolu s přistěhovalci ze zemí s vysokou incidencí TB představují v ČR rezervoár infekce pro naši populaci. Nejzávažnějším zdrojem tuberkulózní nákazy je nemocný člověk, hlavně ten, který vylučuje mykobakterie prokazatelné přímo mikroskopicky. Inkubační doba je čtyři týdny až dva roky od skončení expozice. Nejčastějším způsobem přenosu nákazy je inhalační cesta. Možný je i přenos přímým kontaktem s infekčními sekrety nemocných, při kontaktu s infikovanými předměty nebo přenos zažívacím traktem.
Právní prostředí a organizace péče o pacienty v ČR
Je pravděpodobné, že právě dodržování § 45 Předcházení vzniku a šíření infekčních onemocnění zákona č. 258/2000 Sb., o ochraně veřejného zdraví a o změně některých souvisejících zákonů, je jedním z hlavních faktorů, díky nimž se počet nových pacientů nemocných TB v České republice stále snižuje. Prakticky tento zákon nařizuje účinnou izolaci jedinců byť pouze podezřelých z infekčního onemocnění, a to do doby, než prokážeme, že podmínky pro izolaci pominuly. Navíc nám v podstatě neumožňuje ambulantní léčbu pacientů s TB a činí hospitalizaci alespoň v úvodu léčby (v iniciální fázi léčby) nutností. V praxi je tímto také podpořena a jednoznačně obhájena nutnost zachování lůžkových zařízení pro léčbu TB v takovém rozsahu, aby lůžka pokryla potřebu izolace a léčby nových případů a recidiv TB danou epidemiologickou situací v ČR. Další nedílnou součástí podílející se v ČR na úspěšné kontrole TB je systém specializovaných ambulancí oboru pneumologie, které zajišťují vyhledávání kontaktů, vyšetřování rizikových skupin a kontrolovanou pokračovací fázi léčby TB.
Klinický obraz
Tuberkulózní infekce může postihnout jakýkoli orgán v těle, nejčastěji jsou ale postiženy plíce, které představují i nejčastější bránu vstupu infekce do těla. Z infikovaných osob onemocní během života méně než 10 %, zbylých 90 % má tzv. latentní tuberkulózní infekci, která může znamenat riziko vzplanutí nemoci v případě oslabení imunitního systému těchto jedinců. Primární TB vzniká v dětském věku a často probíhá bez příznaků, většinou je jedinou známkou proběhlé primární TB zhojený tzv. Ghonův komplex na skiagramu hrudníku.
Postprimární TB u dospělých se může manifestovat v řadě orgánů a může probíhat chronicky nebo akutně. U většiny nemocných se manifestuje únavou, nechutenstvím, hubnutím, poklesem fyzické výkonnosti, subfebriliemi, nočním pocením a kašlem suchým nebo produktivním, případně s vykašláváním krve, dušností a pohrudniční bolestí [3].
Latentní tuberkulózní infekce znamená přítomnost mykobakterií v organismu vyvolávající imunitní reakci, která se projeví pozitivitou testů – tuberkulinového kožního testu nebo testu z odebraného vzorku krve, kdy je stanovována reaktivita T‑lymfocytů na mykobakteriální antigeny, tzv. IGRA testu. Při latentní tuberkulózní infekci nejsou tedy zobrazovacími metodami prokazatelné známky poškození orgánů a jedinec nemá žádné subjektivní potíže ani klinické příznaky a není infekční pro své okolí.
Objektivní nález je u TB často velmi chudý nebo nespecifický. Pouze v pokročilých fázích TB je patrný výrazný úbytek tělesné hmotnosti až kachexie. Nemocný suše pokašlává, případně může být objektivně klidově dušný při rozsáhlém plicním postižení. Fyzikální nález na plicích je však obvykle normální, pouze při přítomnosti pleurálního výpotku můžeme pozorovat poklepové ztemnění a poslechově oslabení na postižené straně. Při postižení kloubů a kostí se nad postiženou lokalitou objevuje bílé zduření (tumor albus), v případě tvorby tzv. studených abscesů se mohou tyto provalit navenek a vzniknout chronické, obtížně se hojící píštěle. Při cervikální tuberkulózní lymfadenitidě pozorujeme prominence na krku palpačně odpovídající spečeným paketům uzlin, které nejsou posunlivé vůči okolí a často též kolikvují a tvoří lymfadenokutánní píštěle. Postižení ledvin a močových cest má minimum symptomů, obvykle je zachyceno jako tzv. sterilní pyurie.
Diagnostika
Zobrazovací metody
Radiologický nález plicní TB bývá charakteristický, ale nikoliv specifický. Zadopřední a boční skiagram hrudníku je základním vyšetřením u plicní i mimoplicní formy TB. Typickou lézí jsou stíny s projasněními a diseminace nodulárních stínů, případně rozsáhlejší plošné zastínění. V případě mimoplicní TB pak používáme zobrazovací metody pro identifikaci lézí v postižených oblastech dle klinického nálezu (počítačová tomografie – CT mozku, případně magnetická rezonance – MR mozku; CT, případně MR, kostí, měkkých tkání nitrobřišních orgánů, ultrasonografické vyšetření ledvin a uzlin, cystoskopie, vylučovací urografie, kolonoskopie) [3].
Mikrobiologické vyšetření
Průkaz TB se opírá o mikrobiologické vyšetření, a to hlavně o pozitivní výsledky kultivace mykobakterií TB z různých materiálů – ze sputa, z aspirátu či z výplachu získaného při bronchoskopickém vyšetření, z výpotku, z mozkomíšního moku nebo z jiné tělní tekutiny. Nemocní, kteří vykašlávají velká množství mykobakterií, jsou i mikroskopicky pozitivní; znamená to, že mykobakterie jsou identifikovatelné mikroskopickým vyšetřením jako tzv. acidorezistentní tyče po nátěru biologického materiálu na sklíčko a po speciálním obarvení (Ziehlovo–Neelsenovo barvení). Kultivace biologického materiálu na M. tuberculosis je dlouhodobá, kultury se odečítají obvykle po 3, 6 a 9 týdnech, kdy je klasická kultivace ukončena.
Nedílnou součástí mikrobiologického kultivačního vyšetření je i stanovení citlivosti mykobakterií na základní antituberkulotika, v případě rezistence pak stanovení rozšířené citlivosti kmene. Kromě klasické mikroskopie a kultivace jsou k detekci mykobakterií využívány i modernější rychlé kultivační metody založené na detekci CO2 uvolňujícího se v přítomnosti metabolicky aktivních mykobakterií (Bactec) a molekulární metody (polymerázová řetězová reakce – PCR, ligázová řetězová reakce – LCR). Součástí molekulárních metod může být i vyšetření na geny rezistence pro rychlou identifikaci multirezistentní M. tuberculosis (GeneXpert MTB/RIF) [3].
Histopatologické vyšetření
Nápomocné je histopatologické vyšetření vzorku plic, pohrudnice, uzlin nebo jiné tkáně získané chirurgickou, bronchoskopickou nebo punkční biopsií, které prokazuje v typických případech epiteloidní granulom, někdy s nekrózou. Důležité je vyšetřit vzorek tkáně také na přítomnost M. tuberculosis, a to imunohistochemicky či z hlediska molekulární genetiky [4].
Diagnóza
Na základě klinického vyšetření a poznatků získaných pomocnými zobrazovacími a laboratorními metodami pak u konkrétního pacienta vyjadřujeme buď podezření na TB, případně diagnózu onemocnění uzavíráme jako případ TB, či definitivní případ TB dle následujících kritérií:
- Podezření na TB – osoba s příznaky nebo znaky, které vzbuzují důvodné podezření na TB.
- Případ TB – definitivní případ TB nebo nemocný, u něhož byla TB stanovena specialistou pneumologem a bylo rozhodnuto o zahájení léčby antituberkulotiky.
- Definitivní případ TB – nemocný, u něhož byl z biologického materiálu identifikován Mycobacterium tuberculosis complex buď klasickou kultivací, nebo novějšími metodami rychlé kultivace, případně molekulárními metodami (v zemích, kde není dostatečná laboratorní kapacita rutinně identifikovat M. tuberculosis, je jedna pozitivita mikroskopického vyšetření na acidorezistentní tyčky rovněž pokládána za definitivní případ TB za předpokladu, že je prováděna externí kontrola kvality) [4,5].
Lokalizace onemocnění
Pro účely léčby a sledování dělíme případy onemocnění dle lokalizace, výsledku bakteriologického vyšetření (včetně rezistence na antituberkulotika), anamnézy, předchozí léčby TB a HIV statusu.
Plicní tuberkulóza
Plicní TB je onemocnění postihující plicní parenchym. Miliární TB je klasifikována jako plicní TB, protože léze jsou přítomny i v plicích. Tuberkulóza nitrohrudních uzlin (mediastinálních a/nebo hilových) nebo tuberkulózní pleurální výpotek bez rentgenologických abnormalit v plicích jsou hodnoceny jako mimoplicní TB. Onemocnění pacienta trpícího současně plicní i mimoplicní formou TB je klasifikováno jako plicní TB [4,5].
Mimoplicní tuberkulóza
Mimoplicní TB označuje postižení jiných orgánů než plic, např. pleury, lymfatických uzlin (včetně hilových a/nebo mediastinálních), břicha, urogenitálního traktu, kůže, kloubů, kostí a mening. Diagnóza má být založena na výsledku vyšetření nejméně jednoho vzorku biologického materiálu prokazujícího mykobakterie, na histologickém vyšetření nebo na přesvědčivém klinickém obraze konzistentním s aktivní mimoplicní TB, s následným rozhodnutím podat kompletní antituberkulotický léčebný režim. Při postižení více mimoplicních lokalizací je případ vykazován podle nejzávažnější lokalizace [4,5].
Léčba
Léčba TB všech lokalizací má společné základní cíle:
- vyléčit nemocného a zachovat kvalitu života a produktivitu,
- zabránit úmrtí na aktivní TB a předejít pozdním následkům,
- zabránit relapsu onemocnění,
- minimalizovat možnost přenosu TB na ostatní,
- zabránit vzniku získané lékové rezistence.
Léčba TB je dlouhodobá, kombinovaná a kontrolovaná. Minimální účinná doba podávání antituberkulotik je šest měsíců. Kombinace léků se podává v jednorázové ranní dávce, a to pod kontrolou ošetřujícího personálu (DOTS – directly observed treatment, short‑course) [4–8].
Základními anti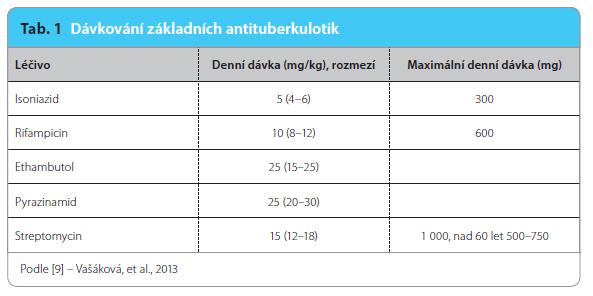 tuberkulotiky jsou isoniazid, rifampicin, ethambutol a pyrazinamid. Streptomycin se používá většinou pouze u rezistentní TB a při recidivách onemocnění, případně ještě u TB centrální nervové soustavy (tab. 1) [9].
tuberkulotiky jsou isoniazid, rifampicin, ethambutol a pyrazinamid. Streptomycin se používá většinou pouze u rezistentní TB a při recidivách onemocnění, případně ještě u TB centrální nervové soustavy (tab. 1) [9].
Hlavní účinky anituberkulotik:
- účinek baktericidní – schopnost rychle usmrtit aktivně rostoucí mykobakterie (isoniazid, v menší míře též rifampicin a streptomycin),
- účinek sterilizační – schopnost usmrtit semidormantní mykobakterie (rifampicin, pyrazinamid),
- zábrana vzniku lékové rezistence (isoniazid a rifampicin, méně streptomycin, ethambutol a pyrazinamid).
- Isoniazid
Isoniazid (hydrazid kyseliny isonikotinové, H) působí selektivně a baktericidně na extracelulární a intracelulární aktivně rostoucí Mycobacterium tuberculosis, u neaktivních forem působí bakteriostaticky. Terapeutické dávky pro dospělé jsou 5 mg/kg tělesné hmotnosti/den s maximem 300 mg/den, pro děti 5–10 mg/kg tělesné hmotnosti/den, s maximem 300 mg/den. Při profylaktickém užívání se podává dospělým 300 mg/den, dětem 5–10 mg/kg tělesné hmotnosti/den až do celkové dávky 300 mg. Pro prevenci neuropatie vznikající v důsledku deficitu vitaminu B6 (metabolický účinek nidrazidu) se současně podává 10 mg pyridoxinu denně, při neuritidě se tato dávka zvyšuje až na 50 mg denně.
Z nežádoucích účinků nidrazidu je nejčastější postižení nervové soustavy a jaterních funkcí. Dalšími možnými nežádoucími účinky jsou nauzea, zvracení, dyspepsie a kožní vyrážky. Výskyt a závažnost nežádoucích účinků jsou závislé na velikosti podané dávky a jsou častější u nemocných v celkově špatném stavu (např. při podvýživě), s chorobami přeměny látek (např. u diabetes mellitus), při hyperthyreóze, selhávání ledvin apod. Vyšší incidence nežádoucích účinků bývá u „pomalých acetylátorů“. (www.sukl.cz)
Rifampicin
Rifampicin je ansamycinové antibiotikum, jedná se o polosyntetický derivát rifamicinu B vytvářený Streptomyces mediterranei. Rifampicin působí baktericidně tím, že blokuje aktivitu DNA‑dependentní RNA polymerázy. Působí silně baktericidně na mykobakterie TB, na atypické mykobakterie a na mykobakterie lepry. Přípravek se podává nalačno, přibližně jednu hodinu před jídlem nebo nejdříve dvě hodiny po jídle jedenkrát denně, zapíjí se sklenkou vody. Obvyklá dávka u dospělých je 10 mg/kg tělesné hmotnosti/den, osobám o tělesné hmotnosti nižší než 50 kg se podává 450 mg/den, osobám o tělesné hmotnosti vyšší než 50 kg se podává 600 mg/den. Obvyklá dávka u dětí je 10–20 mg/kg tělesné hmotnosti/den. U pacientů s jaterní nedostatečností nemá denní dávka překročit 8 mg/kg tělesné hmotnosti/den.
Z nežádoucích účinků je nejzávažnější porucha krvetvorby, a to akutní hemolytická anemie, trombocytopenie s purpurou nebo bez ní a agranulocytóza. U malého procenta pacientů léčených rifampicinem se objevila eosinofilie, leukopenie a edém. Z gastrointestinálních příznaků se může vyskytnout nechutenství, nauzea, zvracení, bolesti břicha a průjem až pseudomembranózní kolitida. Rifampicin může způsobit hepatitidu, a proto je třeba sledovat jaterní testy. Kožní vyrážky jsou obvykle nezávažné. Rifampicin může způsobit červené zabarvení moči, sputa a slz. Měkké kontaktní čočky mohou být trvale zabarveny. Pacienta je nutné o tom předem informovat. (www.sukl.cz)
Ethambutol
Ethambutol je syntetický antimykobakteriální přípravek. Jeho mechanismus účinku není zcela znám. Proniká do mykobakterií a zdá se, že potlačuje multiplikaci interferencí se syntézou RNA. Je specificky účinný proti rostoucím mikroorganismům rodu Mycobacterium jako M. tuberculosis, M. bovis, ale má malou sterilizační aktivitu. Je rovněž účinný proti některým atypickým mykobakteriím včetně M. kansasii. Obvyklá denní dávka při léčbě plicní TB u dospělých je 15 mg/kg podaných v jediné dávce. Pacientům, kteří musejí být přeléčeni, se doporučuje podávat dávku 25 mg/kg denně po dobu dvou měsíců s následným snížením na obvyklých 15 mg/kg aplikovaných opět v jedné dávce každých 24 hodin. Ethambutol je kontraindikován u dětí mladších 13 let.
Nejzávažnějším nežádoucím účinkem léčby ethambutolem je retrobulbární neuritida se snížením zrakové ostrosti, zúžením zorného pole, centrálním nebo periferním skotomem a červeno‑zelenou barvoslepostí. Postižení se může projevit na jednom či na obou očích. Stupeň očního poškození je závislý na velikosti dávky a na délce trvání léčby a může být spojen s deplecí zinku v oku. Tyto komplikace se mohou projevit několik měsíců po zahájení léčby. Poruchy vidění se obvykle upraví přibližně z padesáti procent. Při léčbě tímto přípravkem může dojít i k hyperurikemii a ke zhoršení stávající dny. Z méně častých nežádoucích účinků se mohou vyskytnout leukopenie, zmatenost a halucinace, kovová pachuť, nauzea a zvracení a jaterní dysfunkce. (www.sukl.cz)
Pyrazinamid
Pyrazinamid má baktericidní účinek proti Mycobacterium tuberculosis. In vitro je účinný jen při kyselém pH, které se vyskytuje hlavně ve vnitřním kompartmentu makrofágů. Je účinný proti pomalu i rychle rostoucím bacilům a proti bacilům v intracelulárním prostředí. Při rezoluci zánětu a stoupajícím pH pyrazinamid ztrácí účinek, je tedy vhodný pro úvodní část léčby. Obvyklá denní dávka je u dospělých 15–30 mg/kg tělesné hmotnosti. Maximální denní dávka by neměla překročit 2 g. Obvyklá denní dávka u dětí je stejná. Nejzávažnějším nežádoucím účinkem je porucha jaterních funkcí, která nás často nutí léčbu přerušit a pak případně dávku pyrazinamidu snížit. Méně závažná je nauzea, myalgie, artralgie a kožní vyrážka. (www.sukl.cz)
Streptomycin
Streptomycin patří mezi aminoglykosidová antibiotika. Uplatňuje se hlavně při léčbě recidiv TB a MDR‑TB. V ČR je používán zřídka i díky nynější obtížné dostupnosti – v ČR není t.č. registrován. Je kontraindikován v graviditě. Denní dávka streptomycinu pro dospělého je 1 g, při hmotnosti nižší než 50 kg pak 0,5 g. Mezi hlavní nežádoucí účinky patří zejména ototoxicita, nefrotoxicita a neurotoxicita. (www.ema.eu)
Režimy léčby
Iniciální fáze léčby TB probíhá v našich podmínkách obvykle za hospitalizace a trvá minimálně dva měsíce. Podává se čtyřkombinace (u dříve léčených až pětikombinace) antituberkulotik za účelem debacilizace. Další léčba (pokračovací fáze) trvá obvykle čtyři měsíce a podává se dvojkombinace (u dříve léčených trojkombinace) antituberkulotik, většinou ambulantně. U malé části nemocných, zejména s MDR‑TB, může být léčba i doživotní. Nepoznaná a pozdě léčená TB může být i příčinou smrti.
Během prvních dvou měsíců antituberkulózní léčby ukazují viabilní mykobakterie ze sputa typicky dvojfázovou křivku usmrcení, což znamená, že mykobakteriální populace má přinejmenším dvě subpopulace s odlišnými biologickými vlastnostmi. Jedna subpopulace je usmrcena rychle a druhá, která je složena z převážně pomalu se dělících či nedělících se mykobakterií, reaguje pomaleji. Z těchto důvodů je výhodná kombinovaná léčba, protože některá antituberkulotika zabíjejí preferenčně rychle se dělící bacily (baktericidní) a některá usmrcují perzistující, nereplikující se mykobakterie (sterilizující).
Nicméně u některých pacientů nemá ani dlouhodobá kombinovaná léčba dostatečný účinek, neboť část mykobakterií je uschována v kompartmentech jako granulomy, abscesy či kavity, jež jsou pro antituberkulotika velmi obtížně dostupné. Dá se říci, čím déle onemocnění probíhá bez léčby, tím více je takto sekvestrovaných mykobakterií, jež pak jsou příčinou recidiv TB. Účinnost některých antituberkulotik (isoniazid, rifampicin a pyrazinamid) se snižuje, pokud jsou podávána spolu s potravou, což jednoznačně opodstatňuje podávání antituberkulotik v jedné ranní dávce nalačno [4–8].
Režimy léčby závisejí na tom, zda se jedná o nové onemocnění, o recidivu TB, nebo o onemocnění rezistentními kmeny mykobakterií. Novým pacientem je nemocný, který nebyl v minulosti léčen antituberkulotiky nebo který užíval antituberkulózní léčbu po dobu kratší než jeden měsíc bez ohledu na to, zda nález byl či nebyl bakteriologicky ověřen (tab. 2) [9].
Rezistence na isoniazid
U nemocných s rezistencí na isoniazid je léčebný výsledek horší než u nemocných se zachovanou citlivostí na isoniazid i v případě, že jim je po šest měsíců podáván rifampicin. Globálně dosahuje výskyt rezistence na isoniazid u nových pacientů 7,4 % (bez MDR‑TB) a stejně velký podíl nových případů TB v mnoha oblastech světa provází riziko špatného léčebného výsledku z důvodu primární rezistence na isoniazid. Není známo, jaký je 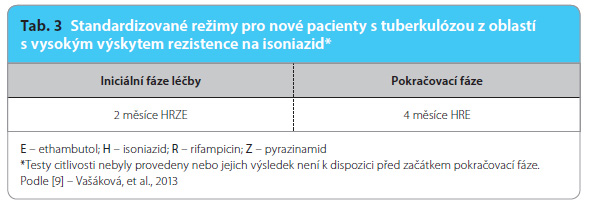 nejúčinnější režim léčby TB rezistentní na isoniazid. Doporučené režimy pro nemocné, u nichž je podezření na možnou rezistenci na isoniazid, jsou uvedeny v tab. 3 [9].
nejúčinnější režim léčby TB rezistentní na isoniazid. Doporučené režimy pro nemocné, u nichž je podezření na možnou rezistenci na isoniazid, jsou uvedeny v tab. 3 [9].
Dříve léčení pacienti
Komplikovanější je situace v případě pacientů, kteří byli antituberkulotiky léčeni již dříve. Předchozí antituberkulózní léčba je silnou determinantou lékové rezistence a nemocní s předchozí léčbou tvoří významný podíl (13 %) všech globálně hlášených případů rezistence na antituberkulotika (2007). Ze všech forem lékové rezistence je nejdůležitější identifikovat MDR‑TB, protože léčba těchto nemocných základními antituberkulotiky  není prakticky vůbec účinná, a navíc se dále násobí rezistence. Rychlá identifikace MDR‑TB (molekulární testy na bázi PCR‑GeneXpert MTB/RIF) a zahájení léčby dle doporučení Světové zdravotnické organizace léky převážně druhé linie poskytuje lepší šanci na vyléčení a zabraňuje dalšímu šíření rezistence. Celosvětově je u dříve léčených prokázána MDR‑TB až v 15 %, což je pětkrát více než u nových
není prakticky vůbec účinná, a navíc se dále násobí rezistence. Rychlá identifikace MDR‑TB (molekulární testy na bázi PCR‑GeneXpert MTB/RIF) a zahájení léčby dle doporučení Světové zdravotnické organizace léky převážně druhé linie poskytuje lepší šanci na vyléčení a zabraňuje dalšímu šíření rezistence. Celosvětově je u dříve léčených prokázána MDR‑TB až v 15 %, což je pětkrát více než u nových  případů. V případě již léčeného pacienta proto rozšiřujeme léčebný režim na iniciální pětikombinaci a na trojkombinaci v pokračovacím režimu (tab. 4). Při již prokázané MDR‑TB pak volíme speciální režimy léčby bez isoniazidu a rifampicinu s přidáním chinolonu, makrolidu a aminoglykosidu a následně pak upravujeme léčbu dle rozšířené citlivosti (tab. 5). Léčba MDR‑TB trvá obvykle nejméně dva roky, iniciální fáze je doporučována nejméně v šestiměsíčním trvání a délka pokračovací fáze by měla být nejméně dvacet měsíců, každopádně by pacient měl být léčen ještě dvacet měsíců od posledního pozitivního kultivačního nálezu. V některých případech je nutná kromě medikamentózní léčby i léčba chirurgická vedoucí k odstranění perzistující kaverny, a to zvláště v případě, jde‑li o extenzivně nebo totálně rezistentní mykobakterie [5,6,8].
případů. V případě již léčeného pacienta proto rozšiřujeme léčebný režim na iniciální pětikombinaci a na trojkombinaci v pokračovacím režimu (tab. 4). Při již prokázané MDR‑TB pak volíme speciální režimy léčby bez isoniazidu a rifampicinu s přidáním chinolonu, makrolidu a aminoglykosidu a následně pak upravujeme léčbu dle rozšířené citlivosti (tab. 5). Léčba MDR‑TB trvá obvykle nejméně dva roky, iniciální fáze je doporučována nejméně v šestiměsíčním trvání a délka pokračovací fáze by měla být nejméně dvacet měsíců, každopádně by pacient měl být léčen ještě dvacet měsíců od posledního pozitivního kultivačního nálezu. V některých případech je nutná kromě medikamentózní léčby i léčba chirurgická vedoucí k odstranění perzistující kaverny, a to zvláště v případě, jde‑li o extenzivně nebo totálně rezistentní mykobakterie [5,6,8].
Léčba mimoplicní tuberkulózy
I když se nejčastěji vyskytuje plicní forma TB, může toto onemocnění postihovat prakticky kterýkoliv orgán nebo tkáň. Mimoplicní TB tvoří asi 15 % všech hlášených případů TB. Pro léčbu mimoplicní TB se používají stejné režimy jako pro plicní TB. Někteří odborníci však doporučují u tuberkulózní meningitidy kvůli riziku vážných následků léčbu režimy trvajícími devět až dvanáct měsíců, u pacientů s TB kloubů a kostí je doporučován devítiměsíční režim, a to kvůli obtížím při hodnocení léčebného účinku. Pokud není podezření na rezistenci, doporučuje se u tuberkulózní meningitidy a perikarditidy adjuvantní podávání kortikoidů. U tuberkulózní meningitidy má být použit streptomycin místo ethambutolu.
Chirurgická léčba hraje v terapii mimoplicní TB jen malou roli a je používána při řešení pozdních komplikací nemoci, jako je hydrocefalus, obstrukce močových cest, konstriktivní perikarditida a neurologické postižení u Pottovy choroby (spinální TB).
Nová antituberkulotika
Průlomovým krokem v léčbě TB byl po dlouhých čtyřiceti letech objev a registrace nových antituberkulotik – bedaquilinu (přípravek schválen FDA v roce 2012) a delamanidu (přípravek schválen EMA v roce 2013). Bedaquilin i delamanid by měly být účinné jak u citlivých, tak i u multirezistentních a zřejmě omezeně u extenzivně rezistentních kmenů mykobakterií [9], nicméně bohužel cena těchto léků je extrémně vysoká, což brání jejich zařazení do běžné klinické praxe.
Bedaquilin
Bedaquilin je diarylchinolonové antimykobakteriální agens. Je indikován u nemocných s MDR‑TB starších 18 let, podává se vždy v kombinaci alespoň se čtyřmi dalšími antimikrobiálními přípravky určenými pro léčbu MDR‑TB. Doporučená dávka bedaquilinu pro léčbu nemocných trpících MDR‑TB je 400 mg denně p.o. po dobu dvou týdnů a pak 200 mg p.o. 3× týdně do 24. týdne. Bedaquilin prodlužuje QT interval, z tohoto důvodu musí být proveden elektrokardiogram před zahájením léčby a pak ve 2., 12. a 24. týdnu léčby. Také musejí být monitorovány plazmatické koncentrace draslíku, sodíku a hořčíku a jejich hodnoty případně normalizovány. Vzhledem k tomu, že bedaquilin je metabolizován prostřednictvím izoformy CYP3A4, je nevýhodné jej kombinovat v léčbě s rifampicinem, s rifabutinem nebo s rifapentinem, silnými induktory tohoto enzymu. Vzhledem k tomu, že bedaquilin je určen výhradně k léčbě MDR‑TB, je současné podání s těmito léčivy krajně nepravděpodobné. Společné podání s inhibitory CYP3A4 zvyšuje systémovou expozici bedaquilinu, a tudíž i nežádoucí účinky, a proto by současné podávání s těmito léčivy nemělo trvat déle než 14 dní. (www.ema.eu)
Delamanid
Delamanid je stejně jako bedaquilin určen pro kombinovanou léčbu MDR‑TB u dospělých pacientů, kde není možné jinak sestavit účinnou léčebnou kombinaci z důvodu rozsahu rezistence nebo tolerance léků. Doba podávání léku je 24 týdnů a při léčbě by měla být dodržena pravidla přímo kontrolované léčby. Doporučená denní dávka pro dospělého je 100 mg 2× denně perorálně.
Během léčby byla popsána rezistence na delamanid, zvláště v případě, kdy v kombinaci bylo málo léčiv se zachovanou citlivostí MDR‑TB kmene mykobakterií. Malou účinnost prokázal delamanid v léčbě extenzivně rezistentních kmenů. Delamanid také prodlužuje interval QT, a to pomalu progresivně v prvních 6–10 týdnech léčby, proto je zde potřeba monitorace elektrokardiogramu jako při podávání bedaquilinu. (www.ema.eu)
Prevence
Mezi preventivní opatření do jisté míry zabraňující rozvoji TB patří BCG (Bacillus Calmette–Guérin) vakcinace novorozenců a léčba latentní tuberkulózní infekce u jedinců s rizikem rozvoje TB [10–12].
Od 1. listopadu 2010 je u nás prováděna vakcinace pouze u rizikových novorozenců, cílem je snížit incidenci nákazy a časného rozvoje TB u dětí v komunitách s vyšší prevalencí TB (vyhláška č. 299/2010 Sb. ze dne 25. 10. 2010). Dle přílohy č. 3 této vyhlášky je novorozenec ohrožen zvýšeným rizikem nákazy TB v níže uvedených situacích:
- jeden nebo oba z rodičů dítěte nebo sourozenec dítěte nebo člen domácnosti, v níž dítě žije, má aktivní TB;
- dítě nebo člen domácnosti se narodilo nebo souvisle pobývalo/pobývá v zemi s výskytem TB větším než 40/100 000 obyvatel;
- dítě bylo v kontaktu s nemocným s TB.
Indikace k očkování vyplývá z anamnestických údajů poskytnutých lékaři novorozeneckého oddělení nebo praktickému lékaři pro děti a dorost zákonnými zástupci dítěte. Pokud novorozenec splní kritéria rizikovosti pro vznik TB, je u něj BCG vakcinace řazena mezi povinná očkování. Mělo by být vynaloženo maximální úsilí na to, aby vakcinace proběhla do jednoho měsíce po narození dítěte, aby došlo k účinné imunizaci dítěte co nejdříve. Rodiče jsou informováni o BCG vakcinaci dokumentem Informace o povinném očkování proti tuberkulóze a podepisují, že informace vzali na vědomí. Elektronický formulář je dostupný na internetových stránkách www.pneumologie.cz. Dobrovolné očkování, na základě přání rodičů dítěte, by mělo proběhnout až po šestém měsíci života dítěte, a to po podání informací a podpisu informovaného souhlasu – Informace o nepovinném očkování dětí proti tuberkulóze a informovaný souhlas s nepovinným očkováním (www.pneumologie.cz) [10].
Nicméně si musíme uvědomit, že stávající BCG vakcína není dostatečně účinná a bohužel ani bezpečná a v případě kontaktu vakcinovaného dítěte s TB dokonce chrání pouze v 65 %, což prokázala již studie prováděná v některých krajích ČR v osmdesátých a devadesátých letech minulého století [11]. Navíc tato studie prokázala, že výskyt fatálních a závažných komplikací BCG vakcinace je vyšší než incidence TB v očkované populaci. Z tohoto důvodu je stále netrpělivě očekáván vývoj účinnější a bezpečnější vakcíny, na který jsou celosvětově vynakládány nemalé finanční prostředky [13].
Léčba latentní tuberkulózní infekce
U pacientů, kteří jsou vystaveni vyššímu riziku rozvoje TB, je indikován screening latentní tuberkulózní infekce. Jedná se o nemocné, kteří by měli podstoupit léčbu, při níž dochází k významnému oslabení imunity proti mykobakteriím. Jde především o léčbu zaměřenou proti tumor nekrotizujícímu faktoru alfa. Podstupují ji pacienti s některými revmatickými onemocněními a s idiopatickými střevními záněty. Nově se však ukazuje, že rovněž kandidáti na transplantaci kostní dřeně i solidních orgánů jsou ve významném riziku rozvoje TB po transplantaci. V ČR existují doporučení České pneumologické a ftizeologické společnosti pro screening, diagnostiku a léčbu latentní tuberkulózní infekce u pacientů před biologickou léčbou i před transplantací solidních orgánů a krvetvorných buněk [14,15].
Povinné hlášení tuberkulózy
Všechny nově zjištěné aktivní tuberkulózní nálezy plicní a mimoplicní lokalizace podléhají povinnému hlášení. Hlášení podává lékař (pracoviště), který zahajuje antituberkulózní léčbu, v případech zjištěných post mortem hlásí nález patolog ve spolupráci s územně příslušným ambulantním zařízením oboru pneumologie a ftizeologie. Za sběr dat a hlášení o nově zjištěných případech TB odpovídá pneumolog s úvazkem u krajské hygienické stanice, který je pro daný region určen krajským hygienikem. Jeden rok po podání povinného hlášení TB se podává kontrolní hlášení, podle kterého lze hodnotit průběh a výsledek léčby.
Závěr
Závěrem lze říci, že příznivá situace v oblasti výskytu TB v České republice je důkazem dobré funkce a koordinace jednotlivých složek účastnících se kontroly tohoto celosvětově epidemiologicky závažného onemocnění. Objev nových léků a případně nové vakcíny proti TB spolu s finančními a hmotnými prostředky určenými pro systematické vyhledávání nemocných TB a pro jejich léčbu v zemích rozvojového světa snad umožní postupné snížení incidence TB celosvětově, i když o její úplné eradikaci zatím můžeme stěží snít [12,13].
Seznam použité literatury
- [1] Hershkovitz I, Donoghue HD, Minnikin DE, et al. Tuberculosis origin: The Neolitic scenario. Tuberculosis (Edinb) 2015; Suppl 1: 122–126.
- [2] Global tuberculosis report 2015, dostupné na http://www.who.int/tb/publications/global_report/en/ (navštíveno 26. 12. 2015).
- [3] Kolek. Tuberkulóza. In Kolek V, Kašák V, Vašáková M. Pneumologie, 2. rozšířené vydání. Praha: Maxdorf, 2014, ISBN 13: 978 80 7345 387 9, s. 225–243.
- [4] Zatloukal P, Kos S. Tuberkulóza dospělých, Standard léčebného plánu 6. 6. 2011, dostupné z: http://www.pneumologie.cz/guidelines/.
- [5] Zatloukal P, Kos S. Tuberkulóza. In Kolek V. a kol. Doporučené postupy v pneumologii. Praha: Maxdorf, 1. vyd., 2013, ISBN 13: 978 80 7345 359 6, s.141–163.
- [6] Horsburgh CR, Barry CE, Lange C. Treatment of tuberculosis. N Engl J Med 2015; 373: 2149–2160.
- [7] World Health Organization: Treatment of tuberculosis guidelines. 4. vydání. Ženeva: WHO 2010, ISBN 978 92 4 154783 3.
- [8] Yew WW, Lange C, Leung CC. Treatment of tuberculosis: update 2010. Eur Resp J 2011; 37: 441–462.
- [9] Hricíková I, Žáčková P, Vašáková M. Tuberkulóza. In Vašáková M. a kol. Moderní farmakoterapie v pneumologii. Praha: Maxdorf, 1. vyd., 2013, ISBN 13: 978 80 7345 351 0, s. 197–209.
- [10] Vašáková M. BCG vakcinace v České republice v podmínkách nové vyhlášky 299/2010 Sb., ze dne 25. 10. 2010. Stud Pneumol Phtiseol 2011; 71: 28–30.
- [11] Daňková D, Trnka L, Švandová E. Projekt přerušení BCG vakcinace novorozenců na vybraném území České republiky. Souhrnná zpráva za roky 1986–1993. Stud Pneu-mol Phtiseol 1995; 55: 281–292.
- [12] Guidance on ethics of tuberculosis prevention, care and control, World Health Organization, 2010, dostupné z: http://www.who.int/tb/features_archive/
- [13] Research in tuberculosis? dostupné na http://www.who.int/tb/research/operational_and_newdiagnostics/en/index1.html (navštíveno 26. 12. 2015).
- [14] Homolka J. Biologická léčba preparáty blokujícími účinek TNF alfa. In Kolek V. a kol. Doporučené postupy v pneumologii. Praha: Maxdorf, 1. vyd., 2013, ISBN 13: 978 80 7345 359 6, s. 167–170.
- [15] Polcová V, Vašáková M, Valentová Bartáková L. Tuberkulóza a latentní tuberkulózní infekce u transplantací. In Kolek V. a kol. Doporučené postupy v pneumologii. Praha: Maxdorf, 1. vyd., 2013, ISBN 13: 978 80 7345 359 6, s. 170–176.