Studie FOURIER přepisuje guidelines sekundární prevence
Souhrn:
První epidemiologické studie (Framinghamská studie a MRFIT – Multifactorial Risk Factors Interventional Trial) prokázaly, že vysoká koncentrace cholesterolu v krvi, arteriální hypertenze a kouření představují tři nejvýznamnější kauzální rizikové faktory pro vznik infarktu myokardu. Pozdější epidemiologické a intervenční studie se statiny dokázaly, že čím většího snížení koncentrace cholesterolu (resp. LDL cholesterolu) je dosaženo, tím je nižší výskyt infarktu myokardu a dalších aterosklerotických příhod a nižší celková mortalita. Od devadesátých let do současnosti významně stoupala indikace statinů v celé Evropě. Ve studii EUROASPIRE IV (2012–2013) užívalo statiny 90,4 % pacientů po infarktu myokardu. V současné době se nejvíce předepisují statiny (80 % všech hypolipidemik), dále fibráty (20 %) a ezetimib (5 %).
Studie FOURIER zařadila do sledování v období od února 2013 do června 2015 celkem 27 564 nemocných s prokázaným kardiovaskulárním onemocněním léčených maximální tolerovanou dávkou statinů a randomizovala je k léčbě evolokumabem nebo placebem. Průměrný pokles koncentrace cholesterolu po podání evolokumabu byl zaznamenán v hodnotě 59 % – z 90 mg/dl na 30 mg/dl, tedy asi na 0,8 mmol/l. Výskyt primárního cílového ukazatele (infarkt myokardu, cévní mozková příhoda, hospitalizace z důvodu anginy pectoris, revaskularizace a/nebo úmrtí) byl snížen ze 14,6 % na 12,6 % (p < 0,0001), výskyt sekundárního cílového ukazatele (úmrtí, infarkt myokardu, cévní mozková příhoda) pak z 9,9 % na 7,9 % (p < 0,0001). Celková mortalita ovlivněna nebyla (2,5 % vs. 2,4 %), významně byl snížen výskyt infarktu myokardu (4,4 % vs. 6,3 %) a cévní mozkové příhody (2,2 % vs. 2,6 %). Frekvence dávkování evolokumabu (1× za 2 týdny, nebo 1× za 4 týdny) nebyla rozhodující, nebyl zaznamenán žádný statisticky významný rozdíl ve výskytu nežádoucích účinků.
Key words: secondary prevention – cholesterol – evolocumab – FOURIER trial.
Summary:
The first epidemiological trials (Framingham Study and MRFIT – Multifactorial Risk Factors Interventional Trial) have shown that high blood cholesterol level, arterial hypertension, and smoking represent the three most prominent causal risk factors of myocardial infarction. Later epidemiological and interventional trials with statins have demonstrated that blood cholesterol (or LDL cholesterol) level lowering is indirectly proportional to the incidence of myocardial infarction plus other atherosclerotic events and to the total mortality. Since the 90ties, prescription of statins has been raising throughout the entire Europe. In the EUROASPIRE IV (2012–2013) trial, 90.4% patients with a history of myocardial infarction took statins. Statins are currently the most commonly prescribed hypolipidemics (80%), followed by fibrates (20%) and ezetimibe (5%).
In the FOURIER trial, 27,564 patients suffering from confirmed cardiovascular disease and treated with the maximal tolerated statin dose were recruited from February 2013 until June 2015. These patients were randomized to either evolocumab or placebo. Mean cholesterol level lowering by 59% was noted following evolocumab, corresponding to decrease from 90 to 30mg/L, i.e. to about 0.8mmol/L. The primary endpoint (comprising myocardial infarction, stroke, hospitalization because of angina, revascularizaton, and/or death) rate decreased from 14.6% to 12.6% (p < 0.0001), the main secondary endpoint (death, myocardial infarction, stroke) rate dropping from 9.9% to 7.9% (p < 0.0001). The total mortality did not change (2.5% vs. 2.4%) while the incidence of myocardial infarction (4.4% vs. 6.3%) and stroke (2.2% vs. 2.6%) decreased significantly. The frequency of dosing (once in 2 weeks vs. once in 4 weeks) was not decisive; no statistically significant difference concerning side effects was apparent, either.
Statinové studie
První americké kardiovaskulární epidemiologické studie (Framinghamská studie a Multifactorial Risk Factors Interventional Trial [MRFIT]) prokázaly, že vysoká koncentrace cholesterolu v krvi, arteriální hypertenze a nikotinismus reprezentují nejdůležitější kauzální rizikové faktory pro vznik infarktu myokardu. Pozdější epidemiologické a intervenční studie se statiny dokázaly, že dosažení většího poklesu koncentrace cholesterolu (respektive LDL cholesterolu, LDL C) s sebou nese nižší výskyt infarktu myokardu a dalších aterosklerotických příhod a nižší celkovou mortalitu. Léčba hypercholesterolemie zůstává do současnosti jedním z hlavních přístupů v sekundární i v primární prevenci kardiovaskulárních (KV) onemocnění. Pokles koncentrace LDL C o 1 mmol/l sníží výskyt ischemických KV příhod téměř o 25 %, jak prokázala metaanalýza statinových studií.
Od devadesátých let do současnosti významně stoupala indikace statinů v celé Evropě. Ve studii EUROASPIRE IV (2012‒2013) užívalo statiny 90,4 % pacientů propuštěných z nemocnice po akutním koronárním syndromu a zařazených do této studie (n = 6 648 nemocných ve 24 zemích) [1]. V současné době se nejvíce předepisují statiny (80 % všech hypolipidemik), dále fibráty (20 %) a ezetimib (5 %). Nejčastěji užívaným statinem je atorvastatin (55 %) – jeho preskripce stále lehce stoupá, dále je to rosuvastatin (35 %), jehož preskripce roste strměji, a simvastatin (10 %), jehož preskripce klesá. V několika posledních letech byla řada pokusů o zlepšení prognózy nemocných další modifikací lipoproteinového metabolismu nad rámec možností monoterapie statinem často neúspěšná. Jmenovat můžeme studie s niacinem, s inhibitory cholesteryl ester transferázového proteinu, s mimetiky apolipoproteinu A1 – v žádné z nich nebyl prokázán další přínos nových terapií ve srovnání s léčbou statinem samotným.
Ezetimib ve studii IMPROVE IT
Rok 2015 by mohl být nazván rokem ezetimibu a studie IMPROVE IT (IMProved Reduction of Outcomes: Vytorin Efficacy International Trial), která hodnotila možný prospěch v podobě snížení výskytu velkých KV příhod při přidání ezetimibu k léčbě 40 mg (resp. 80 mg) simvastatinu u nemocných s akutním koronárním syndromem a s nízkou koncentrací LDL C [2‒4]. Do sledování bylo zařazeno 18 144 nemocných s akutním infarktem myokardu. Primární cílový ukazatel se vyskytl celkem u 2 742 nemocných (34,7 %) léčených simvastatinem v monoterapii a u 2 572 nemocných (32,7 %) (p = 0,016) léčených kombinací. U pacientů léčených simvastatinem a ezetimibem byl zaznamenán o 6,4 % nižší výskyt složeného cílového ukazatele (umrtí z KV příčin, nefatální infarkt myokardu, nefatální cévní mozková příhoda, hospitalizace z důvodu nestabilní anginy pectoris a revaskularizace po 30 dní) ve srovnání s pacienty, kteří byli léčeni simvastatinem nebo jim bylo podáváno placebo. Výskyt infarktu myokardu poklesl o 13 %, výskyt nefatální cévní mozkové příhody (CMP) o 20 %, počet úmrtí z KV příčin byl v obou skupinách stejný. Průměrná doba sledování byla 6 let, nejdelší 8,5 roku. Průměrně dva ze sta pacientů předešli KV příhodě za sedm let (NNT [počet pacientů, které je třeba léčit, aby se zabránilo jedné příhodě; number needed to treat] = 50/7 let).
Inhibitory PCSK9
Od roku 2015 je schválena i nová léková skupina – tzv. inhibitory PCSK9 (proprotein konvertáza subtilisin/kexin typu 9). Protilátky proti proteinu PCSK9 jsou v současnosti asi nejsledovanější lékovou skupinou v kardiologii. Prokázaly, že snižují koncentrace LDL C na hodnoty, které jsou léčbou statiny prakticky nedosažitelné. Třemi zástupci uvedené skupiny jsou alirokumab, evolokumab a bococizumab (ve třetí fázi klinického vývoje) [5]. Jedná se o monoklonální protilátky (tj. prostředky biologické léčby), jež blokují bílkovinu PCSK9. Tato bílkovina je zodpovědná za odbourávání LDL receptorů v jaterních i jiných buňkách. Uvedené LDL receptory umožňují vychytávání LDL C z krve a jeho transport do buněk. Zablokování bílkoviny PCSK9 má za následek zvýšenou dostupnost funkčních LDL receptorů na povrchu jaterních buněk, což zrychlí vychytávání LDL C z krve a jeho zpracovávání v játrech; LDL C je tím „špatným“ cholesterolem, který je zodpovědný za řadu KV onemocnění.
V roce 2016 byla publikována metaanalýza 25 randomizovaných klinických studií zahrnující celkem 12 200 pacientů, jež byla zaměřena na zhodnocení účinnosti a bezpečnosti protilátek proti PCSK9 [6]. Byly vybrány práce porovnávající alirokumab nebo evolokumab s placebem či ezetimibem. Alirokumab byl podáván subkutánně (s.c.) 1× za 2 týdny v dávkách od 50 do 150 mg, evolokumab 1× za měsíc v dávce 420 mg s.c. nebo 1× za 2 týdny v dávce 140 mg s.c. Průměrný věk pacientů v jednotlivých studiích činil 31−62 let, zastoupení žen se pohybovalo od 37 do 74 %. Většina nemocných již měla zavedenu léčbu statiny. Doba sledování činila u evolokumabu 12‒52 týdnů. Podávání alirokumabu i evolokumabu významně (o 52,6 % a 54,6 %) snižovalo koncentraci LDL C oproti placebu, a to i u pacientů již užívajících statiny. Ve srovnání s ezetimibem snížil alirokumab koncentraci LDL C o 29,9 % a evolokumab o 36,3 %. Po podání obou inhibitorů PCSK9 došlo také k poklesu hodnot non HDL cholesterolu, triglyceridů, apolipoproteinu B, lipoproteinu (a) a ke zvýšení hodnot HDL cholesterolu a apolipoproteinu A1. Četnost nežádoucích účinků se při podávání alirokumabu i evolokumabu nelišila od jejich výskytu při podávání placeba nebo ezetimibu. Pouze při léčbě alirokumabem byla zjištěna vyšší incidence reakcí v místě podání. U pacientů užívajících evolokumab byla zaznamenána nižší incidence zhoršené funkce jater, ve skupinách s alirokumabem byl nižší výskyt snížené funkce ledvin.
Studie FOURIER
Rok 2017 je rokem inhibitoru PCSK9
evolokumabu a první ukončené mortalitní studie s touto
lékovou skupinou. Studie vešla do povědomí pod názvem
FOURIER a byla prezentována na výročním kongresu
Americké kardiologické společnosti (American College of
Cardiology, ACC) ve Washingtonu 17. března 2017 a současně
byla publikována v New England Journal of Medicine [7]. Studie
zařadila do sledování v období od února 2013
do června 2015 celkem 27 564 nemocných s prokázaným
KV onemocněním léčených maximální tolerovanou dávkou statinů
‒ 81 % 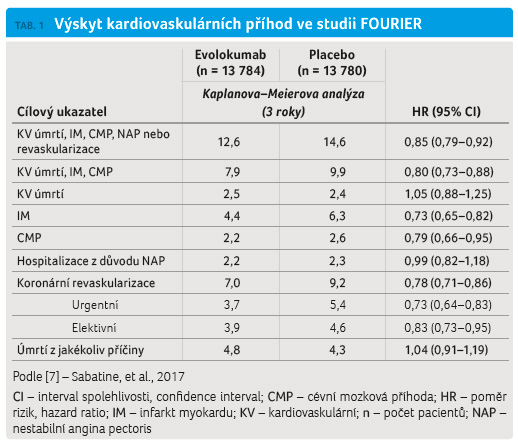 prodělalo akutní koronární příhodu, 19 % CMP
a 13 % ischemickou chorobu dolních končetin (někteří
nemocní měli i více příhod). Průměrná hodnota LDL C
byla 92 mg/dl, tedy asi 2,4 mmol/l (v ČR se běžně udává
koncentrace cholesterolu v jednotce mmol/l, v zahraniční
literatuře pak v mg/dl ‒ platí tedy: hodnota
v mg/dl = hodnota v mmol/l × 0,026,
hodnota v mmol/l = hodnota v mg/dl: 0,026).
Pacienti byli randomizováni k subkutánní injekci evolokumabu
140 mg jednou za 2 týdny nebo 420 mg jednou za 4 týdny
versus placebo, přičemž 69 % z nich užívalo vysokou dávku
statinu, 30 % nízkou dávku statinu a 5 % užívalo
ezetimib. Průměrný pokles koncentrace cholesterolu po podání
evolokumabu byl zaznamenán v hodnotě 59 % –
z 90 mg/dl na 30 mg/dl, tedy asi na 0,8 mmol/l.
Výskyt primárního cílového ukazatele (infarkt myokardu, CMP,
hospitalizace z důvodu anginy pectoris, revaskularizace a/nebo
úmrtí) byl snížen ze 14,6 % na 12,6 % (p < 0,0001),
sekundárního cílového ukazatele (úmrtí, infarkt myokardu, CMP)
pak z 9,9 % na 7,9 % (p < 0,0001).
Celková mortalit
prodělalo akutní koronární příhodu, 19 % CMP
a 13 % ischemickou chorobu dolních končetin (někteří
nemocní měli i více příhod). Průměrná hodnota LDL C
byla 92 mg/dl, tedy asi 2,4 mmol/l (v ČR se běžně udává
koncentrace cholesterolu v jednotce mmol/l, v zahraniční
literatuře pak v mg/dl ‒ platí tedy: hodnota
v mg/dl = hodnota v mmol/l × 0,026,
hodnota v mmol/l = hodnota v mg/dl: 0,026).
Pacienti byli randomizováni k subkutánní injekci evolokumabu
140 mg jednou za 2 týdny nebo 420 mg jednou za 4 týdny
versus placebo, přičemž 69 % z nich užívalo vysokou dávku
statinu, 30 % nízkou dávku statinu a 5 % užívalo
ezetimib. Průměrný pokles koncentrace cholesterolu po podání
evolokumabu byl zaznamenán v hodnotě 59 % –
z 90 mg/dl na 30 mg/dl, tedy asi na 0,8 mmol/l.
Výskyt primárního cílového ukazatele (infarkt myokardu, CMP,
hospitalizace z důvodu anginy pectoris, revaskularizace a/nebo
úmrtí) byl snížen ze 14,6 % na 12,6 % (p < 0,0001),
sekundárního cílového ukazatele (úmrtí, infarkt myokardu, CMP)
pak z 9,9 % na 7,9 % (p < 0,0001).
Celková mortalit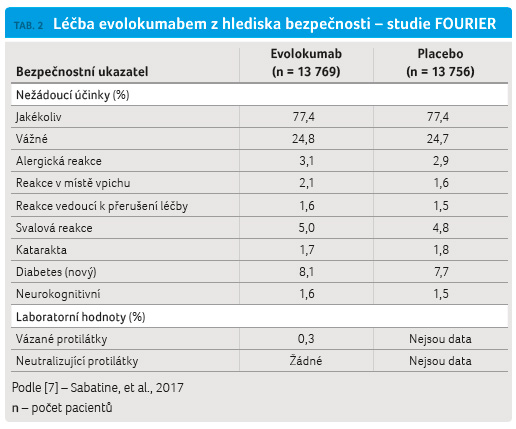 a ovlivněna nebyla (2,5 % vs. 2,4 %), významně
byl snížen výskyt infarktu myokardu (4,4 % vs. 6,3 %) a CMP
(2,2 % vs. 2,6 %). Frekvence dávkování (1× za 2
týdny, nebo 1× za 4 týdny) nebyla rozhodující
(tab. 1), nebyl
zaznamenán žádný statisticky významný rozdíl mezi nežádoucími
účinky (tab. 2).
a ovlivněna nebyla (2,5 % vs. 2,4 %), významně
byl snížen výskyt infarktu myokardu (4,4 % vs. 6,3 %) a CMP
(2,2 % vs. 2,6 %). Frekvence dávkování (1× za 2
týdny, nebo 1× za 4 týdny) nebyla rozhodující
(tab. 1), nebyl
zaznamenán žádný statisticky významný rozdíl mezi nežádoucími
účinky (tab. 2).
Studie FOURIER tedy přinesla definitivní data o tom, že přidání evolokumabu k léčbě statiny významně zlepšuje kardiovaskulární prognózu.
Seznam použité literatury
- [1] Reiner Z, De Backer G, Fras Z, et al. Lipid lowering drug therapy in patients with coronary heart disease from 24 European countries – Findings from the EUROASPIRE IV survey. Atherosclerosis 2016; 246: 243–250.
- [2] Lauf U, Descamp OS, Catapano AL, Packard CJ. Understanding IMPROVE‑IT and the cardinal role of LDL‑C lowering in CVD prevention. Eur Heart J 2014; 35: 1996–2000.
- [3] Blazing MA, Gigliano RP, Cannon CP, et al. Evaluating cardiovascular event reduction with ezetimibe as an adjunct to simvastatin in 18,144 patients after acute coronary syndromes: final baseline characteristics of the IMPROVE‑IT study population. Am Heart J 2014; 168: 205–212.
- [4] Špinar J, Špinarová L, Vítovec J. IMPROVE‑IT změní guidelines. Kardiologická revue 2014; 16: 71–74.
- [5] Špinar J, Špinarová L. PCSK9 – budoucnost hypolipidemické léčby. Hypertenze a kardiovaskulární prevence 2016; 2: 1–3.
- [6] Zhang XL, et al. Safety and efficacy of anti‑PCSK9 antibodies: a meta‑analysis of 25 randomized, controlled trials. Ann Intern Med 2015; 163: 40–51.
- [7] Sabatine MS, Giugliano RP, Keech AC, et al. Evolocumab and clinical outcomes in patients with cardiovascular disease. N Engl J Med 2017. doi:10.1056/